Itt az ideje digitaliz├Īlni a p├Īciensek ├®s az eg├®szs├®g├╝gy kapcsolat├Īt
otaku | 2016-06-06 10:58:54
„T├®nyleg itt az ideje digitaliz├Īlni az eg├®szs├®g├╝gyet?” – Erre a k├®rd├®sre azt szoktam v├Īlaszolni, hogy nem, de itt az ideje digitaliz├Īlni a p├Īciensek ├®s az eg├®szs├®g├╝gy kapcsolat├Īt, hiszen minden eszk├Čz├╝nk adott ehhez, r├Īad├Īsul az eg├®szs├®g├╝gy ├╝gyfelei, a betegek m├Īr minden m├Īs ter├╝leten hozz├Īszoktak a digit├Īlis kapcsolattart├Īshoz.

Az elm├║lt ├®vtizedben egy orvos bar├Ītommal kutattuk ├®s tapasztaltuk a m┼▒k├Čd┼æ, val├│s eg├®szs├®g├╝gyi rendszert, ├®s b├Īrmit is vizsg├Īltunk, b├Īrminek is kerest├╝k a l├®nyeg├®t, mindig a p├Īciensn├®l k├Čt├Čtt├╝nk ki. Be kellett l├Ītnunk, hogy az eg├®szs├®g├╝gyben a p├Īciens a „kir├Īly”, ┼æ az, aki val├│di probl├®m├Īval n├®z szembe, ┼æ az, aki gy├│gyul├Īsa ├®rdek├®ben mindent meg fog tenni, minden inform├Īci├│t fel fog kutatni ├®s minden g├Ītl├│ t├®nyez┼æ ellen – joggal – fell├®p majd, vagy esetenk├®nt megker├╝li. Ez├®rt – eg├®szs├®g├╝gyet fejleszteni, jav├Łtani k├Łv├Īn├│ szak├®rt┼æk├®nt – nem tehetj├╝k meg, hogy a tervez├®skor nem sz├Īmolunk az eg├®szs├®g├╝gyi rendszer legkev├®sb├® kihaszn├Īlt er┼æforr├Īs├Īval, a beteggel. Be kell vonnunk, fel kell v├®rtezn├╝nk, engedn├╝nk kell seg├Łteni, ├®s mindezt ├║gy, hogy nem hagyhatjuk figyelmen k├Łv├╝l azt a t├®nyt, hogy a betegnek nem az eg├®szs├®g├╝gy, hanem az eg├®szs├®g ir├Īnt van kereslete.
Napjainkban szinte minden ter├╝letr┼æl tengernyi inform├Īci├│ tal├Īlhat├│ – mindenki sz├Īm├Īra hozz├Īf├®rhet┼æ m├│don – az interneten. Ezen inform├Īci├│k nagy r├®sze f├®lrevezet┼æ, kisebb r├®sze pedig olykor m├®g k├Īros is lehet. Gondoljunk csak bele, hogy hov├Ī vezetett, mit okozott a kaliforniai olt├Īsellenes mozgalom. Az ilyen ├®s ehhez hasonl├│ helyzetek elker├╝l├®se ├®rdek├®ben teh├Īt sz├╝ks├®g van olyan helyekre az interneten, ahol hiteles, naprak├®sz ├®s ├®rthet┼æ eg├®szs├®g├╝gyi inform├Īci├│hoz juthat a p├Īciens. Emellett meg kell teremten├╝nk v├®gre annak a lehet┼æs├®g├®t is – ├®s hozz├Ī az eszk├Čzt –, hogy a beteg hozz├Ījusson ├®s rendszerezhesse saj├Īt eg├®szs├®g├╝gyi adatait, dokumentumait. Mindek├Čzben arr├│l sem szabad megfeledkezn├╝nk, hogy a p├Īciens legfontosabb adatair├│l besz├®l├╝nk, a legmeghat├Īroz├│bb inform├Īci├│kr├│l, amelyek f├Čl├Čtt jelen pillanatban korszer┼▒tlen eszk├Čz├Čk haszn├Īlat├Īval ├®s csak r├®szlegesen rendelkezik. Pr├│b├Īljunk meg ak├Īr egy egyszer┼▒ rendszert az adatai n├®lk├╝l fejleszteni, gyorsan r├Īj├Čv├╝nk: nem lehet. Adatok n├®lk├╝l fejleszteni olyan bonyolult rendszert, mint egy ├®leten ├Īt tart├│ kr├│nikus ├Īllapot jobb├Ī t├®tele? Lehetetlen. Az eg├®szs├®g├╝gyi adat az egy├®n saj├Ītja, melyet el├®rhet┼æv├® kell tenn├╝nk sz├Īm├Īra. Ehhez sz├╝ks├®g├╝k van a betegeknek olyan eszk├Čz├Čkre, amik k├Čnnyen haszn├Īlhat├│ak, ├®rthet┼æek ├®s az orvosi szakma ├Īltal is elfogadottak; melyek haszn├Īlata nem megt├Čri, hanem t├Īmogatja az eddigi protokollokat.

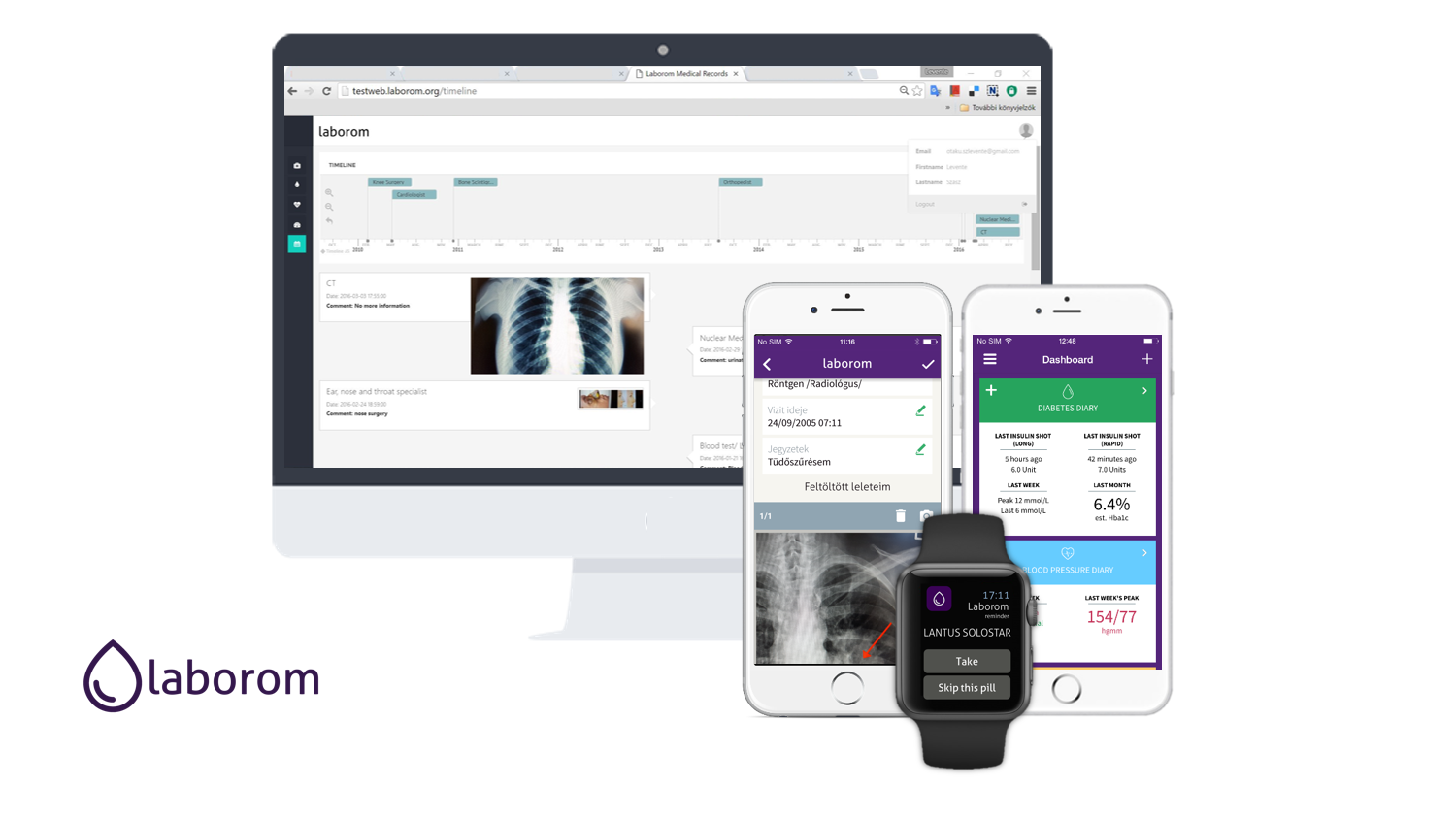
A Laborom leletrendez┼æ ├®s p├Īcienst├Īmogat├│ applik├Īci├│ ├®s webszolg├Īltat├Īs megalkot├Īs├Īval ezekre a probl├®m├Īkra k├Łv├Īntunk, egy eszk├Čz├Čn bel├╝l, megold├Īst ny├║jtani. A Laborom app seg├Łts├®g├®vel k├Čnnyen t├Īrolhatjuk ├®s rendszerezhetj├╝k otthoni m├®r├®seinket: v├®rcukorm├®r├®s, inzulin- ├®s sz├®nhidr├Ītbevitel, fot├│kkal t├Īmogatott ├®tkez├®si napl├│, v├®rnyom├Īsnapl├│, kal├│riabevitel, s├║lynapl├│, BMI-napl├│. T├®telesen k├Čvethetj├╝k az egyes labor├®rt├®keink alakul├Īs├Īt, valamint be├Īll├Łthatjuk a gy├│gyszereinket, melyekhez m├®g eml├®keztet┼æt is rendelhet├╝nk. Mindezek mellett a legfrissebb, eg├®szs├®ggel kapcsolatos cikkek is megjelennek az applik├Īci├│ban. Azonban nem csak a kr├│nikus betegs├®ggel ├®l┼æknek nagy seg├Łts├®g a Laborom: hiszen mindenki fi├│kj├Īban lapul legal├Ībb n├®h├Īny lelet, ├®s olykor-olykor mindannyian j├Īrunk orvoshoz, v├®rv├®telre, fel├╝lvizsg├Īlatokra – a Laborom alkalmaz├Īsban rendezhetj├╝k ├®s egy helyen, biztons├Īgosan t├Īrolhatjuk ezeket. Elmenthetj├╝k, hogy hol, mikor ├®s milyen vizsg├Īlaton voltunk, milyen m┼▒t├®teink voltak, tov├Ībb├Ī azt is, hogy mikor kell legk├Čzelebb orvoshoz menn├╝nk. A k├Čzelg┼æ vizsg├Īlatokra is figyelmezteti az alkalmaz├Īs felhaszn├Īl├│j├Īt, ├®s a vizsg├Īlat ut├Īn – vagy ak├Īr k├Čzben is – jegyzetet k├®sz├Łthet├╝nk, s┼æt a friss lelet├╝nket is csatolhatjuk a Laborom applik├Īci├│n kereszt├╝l, ├Łgy k├®s┼æbb k├Čnnyed├®n megtal├Īlhatjuk azokat.

Az ingyenes Laborom alkalmaz├Īs androidra ├®s ios-ra is let├Člthet┼æ, a regisztr├Īci├│t k├Čvet┼æen pedig a web.laborom.org linken, webes fel├╝leten is megjelen├Łthetj├╝k szem├®lyes eg├®szs├®g├╝gyi adatb├Īzisunkat. Felmer├╝l a k├®rd├®s, ha ingyenes az applik├Īci├│, akkor mi├®rt ├®ri meg ezzel foglalkozni? A v├Īlasz – sok m├Īs alkalmaz├Īssal szemben – nem a rekl├Īmokban rejlik, hanem az internetes szolg├Īltat├Īsok r├®gi jelmondat├Īban: ha a term├®k ingyenes, akkor a felhaszn├Īl├│ a term├®k. A m┼▒k├Čd├®s sor├Īn ├Čsszegy┼▒jt├Čtt nagy mennyis├®g┼▒ adat ugyanis anonimiz├Īlt m├│don, minden egyedis├®gt┼æl megfosztva, k├╝l├Čnb├Čz┼æ statisztikai sz├Īm├Łt├Īsok ut├Īn ├®rt├®kess├® ├®s ├®rt├®kes├Łthet┼æv├® v├Īlhat az ├Īgazati szerepl┼æk – kutat├│c├®gek, gy├│gyszergy├Īrt├│k, ├Īllami eg├®szs├®g├╝gyi hivatalok – sz├Īm├Īra, hiszen a kimutat├Īsokra kutat├Īsok, de ak├Īr eg├®szs├®g├╝gyi strat├®gi├Īk is ├®p├Łthet┼æk.
A Laborom mobilalkalmaz├Īssal f┼æ c├®lunk, egy olyan eg├®szs├®g├╝gyi t├Īrhely fejleszt├®se, amelyb┼æl a felhaszn├Īl├│ teljes k├│rel┼æzm├®nye k├Čnnyen, ├Īttekinthet┼æen, b├Īrhonnan visszakereshet┼æ: a p├Īciens pillanatok alatt, b├Īrhol a vil├Īgon meg tudja mutatni – akut eset vagy kr├│nikus betegs├®g kapcs├Īn – kezel┼æorvos├Īnak a r├│la sz├│l├│ pontos, naprak├®sz eg├®szs├®g├╝gyi inform├Īci├│kat.
Sz├Īsz Levente,
a Laborom t├Īrsalap├Łt├│ja,
a Fenntarthat├│ Magyar Eg├®szs├®g├╝gy├®rt Egyes├╝let aleln├Čke
#enesazegeszsegugy

├üprilis 29-├®n Budapesten ker├╝l megrendez├®sre az els┼æ hazai SmartHealthcare konferencia. A Fenntarthat├│ Magyar Eg├®szs├®g├╝gy├®rt Egyes├╝let szervez├®s├®ben egy hi├Īnyp├│tl├│ rendezv├®ny sz├╝letik. A modern IT ├®s telekommunik├Īci├│s technol├│gi├Īk ├®s az eg├®szs├®g├╝gy ├Čsszefon├│d├Īsa meghat├Īrozz├Īk a j├Čv┼æ eg├®szs├®g├╝gyi ell├Īt├│rendszer├®t. A konferencia szakmai partnerei a Semmelweis Egyetem Innov├Īci├│s K├Čzpontja ├®s az Ifj├║s├Īgi Diab├®tesz Blog.
A technol├│giai fejl┼æd├®s ├│ri├Īsi hat├Īssal van az eg├®szs├®g├╝gyre ├®s az ├Īgazat minden szerepl┼æj├®nek fel kell k├®sz├╝lnie a v├Īltoz├Īsokra. A Fenntarthat├│ Magyar Eg├®szs├®g├╝gy├®rt egyes├╝let ├Īprilisi konferenci├Īj├Īn az eg├®szs├®g├╝gyi, telekommunik├Īci├│s ├®s az IT szektor leginnovat├Łvabb szerepl┼æi, legkomolyabb szakemberei mondj├Īk el v├®lem├®ny├╝ket az eg├®szs├®g├╝gy j├Čv┼æj├®r┼æl. Az innov├Īci├│ viszonylag lassan ├®ri el az olyan r├®gi trad├Łci├│kkal rendelkez┼æ szektorokat, mint az eg├®szs├®g├╝gy. Ma m├Īr azonban vil├Īgosan l├Ītszik, hogy ebben az ipar├Īgban is jelent┼æs v├Īltoz├Īsokat hoz a telemedicina, a mobil eg├®szs├®g├╝gy vagy p├®ld├Īul a felh┼æ alap├║ szolg├Īltat├Īsok. M├Īr nem az a k├®rd├®s, hogy be fog –e k├Čvetkezni a v├Īltoz├Īs, hanem hogy kik lesznek ebben a f┼æszerepl┼æk ├®s hogyan k├®sz├Łtj├╝k fel az orvost, a beteget ├®s a fenntart├│t a nagyon k├Čzeli technol├│giai robban├Īsra. A konferenci├Īn korm├Īnyzati ├®s piaci szerepl┼æk, civil szervezetek ├®s befektet┼æk ├╝lnek egy asztalhoz, hogy megossz├Īk egym├Īssal ├Īll├Īspontjaikat.
A SmartHealthcare 2015 konferencia eddigi előadói
(Az el┼æad├│k list├Īja folyamatosan b┼æv├╝l. Az al├Ībbi lista nem t├╝kr├Čzi az el┼æad├Īsok sorrendis├®g├®t.)
Dr. Mesk├│ Bertalan - orvosi j├Čv┼ækutat├│
Technol├│gi├Īval az embers├®gesebb eg├®szs├®g├╝gy├®rt
Dr. Purebl Gy├Črgy - Klinikai Igazgat├│helyettes, SE Magatart├Īstudom├Īnyi Int├®zet
Val├│s├Īgos gy├│gyul├Īs virtu├Īlis t├®rben? Inform├Īci├│s technol├│gi├Īk ├®s lelki eg├®szs├®g
Dr. Jakab Zolt├Īn - eln├Čk, AIPM
A gy├│gyszeripar szerepv├Īltoz├Īsa a modern eg├®szs├®g├╝gyben
Dr. Kov├Īcsy Zsombor - eg├®szs├®g├╝gyi szakjog├Īsz, volt eg├®szs├®g├╝gyi szak├Īllamtitk├Īr
Jogi kih├Łv├Īsok a j├Čv┼æ eg├®szs├®g├╝gy├®ben
|
|
Gyarmati G├Ībor - tulajdonos - c├®gvezet┼æ, Szinapszis csoport
Betegek a neten: hogyan v├Īltoztatta meg az internet ├®s az eg├®szs├®g├╝gyi applik├Īci├│k vil├Īga a betegadherencia fogalm├Īt?
Dr. Pog├Īny G├Ībor - Nemzeti Betegf├│rum, RIROSZ
Betegszervezeti ├®rdek├®rv├®nyes├Łt├®s a jelen ├®s a j├Čv┼æ eg├®szs├®g├╝gy├®ben
Dr. Zsembery Levente - eln├Čk, Magyar Kock├Īzati- ├®s Mag├Īnt┼æke Egyes├╝let, vez├®rigazgat├│, X-Ventures Zrt.
c├Łm egyeztet├®s alatt
Laborom leletrendez┼æ ├®s betegt├Īmogat├│ platform
c├Łm ├®s el┼æad├│ egyeztet├®s alatt
Dr. Lov├Īsz S├Īndor - R├│zsakert Medical Center, Magyar Urol├│gusok T├Īrsas├Īg├Īnak vezet┼æs├®gi tagja
A beteg-orvos kapcsolat j├Čv┼æje: telemedicina az urol├│gi├Īban
Luk├Īcs Kriszti├Īn - alap├Łt├│, SpyMoz
P├Īciensszerz├®s az interneten, avagy a Google nekem dolgozik
Regisztr├Īci├│, tov├Ībbi inform├Īci├│k | SmartHealthcare 2015 konferencia
Tetszett a cikk? K├Čvessen minket a Facebookon!
Az els┼æ dolgom, hogy eln├®z├®st k├®rjek a hossz├║ sz├╝net├®rt. Szerencs├®re (vagy nem) kev├®s id┼æ jut blog├Łr├Īsra, azonban igyekszem a j├Čv┼æben ezt is p├│tolni.
Az elm├║lt napok egyik legmeglep┼æbb (?) h├Łre, hogy t├Čbb, mint 12 milli├Īrd forintos beruh├Īz├Īsb├│l teljesk├Čr┼▒ ell├Īt├Īst biztos├Łt├│ mag├Īnk├│rh├Īz ny├Łlik a Duna partj├Īn. Hogy az ir├Īny j├│ -e vagy rossz, azt nem szeretn├®m kategorikusan kijelenteni, v├®lem├®nyem szerint megvan a mag├Īnell├Īt├Īs helye megvan minden orsz├Īg eg├®szs├®g├╝gyi rendszer├®ben (persze nem mindenhol ugyan├║gy). A szubjekt├Łv n├®z┼æpont helyett ink├Ībb sorra veszem azokat a t├®nyeket ├®s v├Īltoz├Īsokat, amik szerintem tov├Ībbi b┼æv├╝l├®st hoznak majd a t├Īgabban ├®rtelmezett mag├Īnszektorban (mind a szolg├Īltat├Īsok, mind a biztos├Łt├Īsok, mind pedig az ell├Īt├Īsszervez├®s ter├╝let├®n).

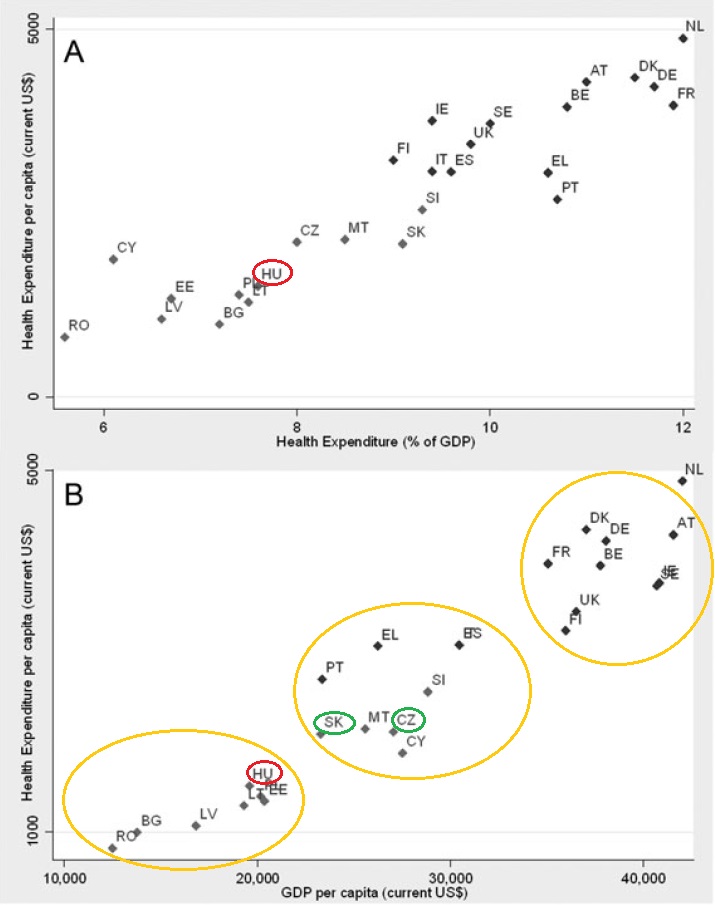
Az egyes orsz├Īgok eg├®szs├®g├╝gyre ford├Łtott, GDP ar├Īnyos k├Čzkiad├Īsa egy ├Čsszehasonl├Łthat├│, besz├®des indik├Ītor, mely - bizonyos keretek k├Čz├Čtt - j├│l mutatja, hogy az ├Īgazat mennyire ├®lvez priorit├Īst az adott ├Īllamban. Term├®szetesen az egy f┼ære jut├│ eg├®szs├®g├╝gyi k├Čzkiad├Īsokban m├®g hasonl├│ GDP-ar├Īnyos kiad├Īs mellett is nagy elt├®r├®sek jelentkezhetnek, ├Łgy ├®rdemes ezeket is vizsg├Īlnunk, azaz az egy f┼ære jut├│ eg├®szs├®g├╝gyi (k├Čz)kiad├Īsokat nomin├Īl├®rt├®ken ├®s v├Īs├Īrl├│er┼æ-parit├Īson egyar├Īnt. Az OECD adatb├Īzisa alapj├Īn 2011-ben az OECD orsz├Īgok eg├®szs├®g├╝gyi k├Čzkiad├Īsa ├Ītlagosan a GDP 6,8%-t tette ki, m├Łg Magyarorsz├Īgon ekkor csup├Īn GDP ar├Īnyosan 5,1%-ot m├®rhett├╝nk. Nem mell├®kes, hogy m├Łg m├Īs orsz├Īgokban ez az ar├Īny n├Čveked┼æ trendet mutat, azaz az eg├®szs├®g├╝gyi k├Čzkiad├Īsok n├Čveked├®si ├╝teme gyorsabb, mint az adott orsz├Īg GDP n├Čveked├®si ├╝teme, addig haz├Īnkban a k├Čzkiad├Īsok ar├Īnya 2013-ra a GDP kb. 4,2-4,3 sz├Īzal├®k├Īra s├╝llyedt. Amennyiben ugyanebb┼æl a szempontb├│l a sz┼▒kebben vett r├®gi├│nkat tekintj├╝k, a visegr├Īdi orsz├Īgok ├Ītlaga 2011-ben k├Čr├╝lbel├╝l 5,5% volt, teh├Īt m├Īra a saj├Īt r├®gi├│nkt├│l is t├Čbb, mint 1%-os lemarad├Īsba ker├╝lt├╝nk a k├Čzkiad├Īsok tekintet├®ben.
A hosszabb t├Īv├║ tendenci├Īkat tekintve is hasonl├│an szomor├║ trend bontakozik ki az eg├®szs├®g├╝gyi k├Čzkiad├Īsokat illet┼æen. A kilencvenes ├®vek elej├®n haz├Īnk – Csehorsz├Īghoz hasonl├│an – az egy f┼ære jut├│ eg├®szs├®g├╝gyi kiad├Īsok tekintet├®ben (v├Īs├Īrl├│er┼æ-parit├Īson) az eur├│pai uni├│s ├Ītlag r├Īford├Łt├Īs kb. 50%-├Īt ├®rte el. Ez az ├®rt├®k 2010-ben haz├Īnkban m├Īr csup├Īn mintegy 37% volt, illetve az ekkor m├Īr csehorsz├Īgi egy f┼ære jut├│ eg├®szs├®g├╝gyi k├Čzkiad├Īsnak is csup├Īn a 66%-├Īt ├®rt├╝k el.
Sajnos azonban Magyarorsz├Īgon jellemz┼æen tov├Ībb cs├Čkkent ez az ar├Īny, jelent┼æs fordulat vagy trendv├Īltoz├Īs pedig egyel┼ære id├®n, 2014-ben sem ├Łg├®rkezik ezen a t├®ren. Az eleve kisebb tort├Īb├│l teh├Īt m├®g kisebb szelet jut az eg├®szs├®g├╝gyre Magyarorsz├Īgon, ├®s nem csak az OECD ├Ītlaghoz, de a visegr├Īdi orsz├Īgok ├Ītlag├Īhoz k├®pest is.
Amennyiben a fentieket megvizsg├Īljuk az egy f┼ære jut├│ kiad├Īsok tekintet├®ben is, m├®g ├Īrnyaltabb k├®pet kaphatunk. M├®g akkor is jelent┼æs a lemarad├Īsunk az OECD orsz├Īgok ├Ītlag├Īhoz k├®pest, ha a kiad├Īsainkat v├Īs├Īrl├│er┼æ-parit├Īson hasonl├Łtjuk ├Čssze. ├Ībra).
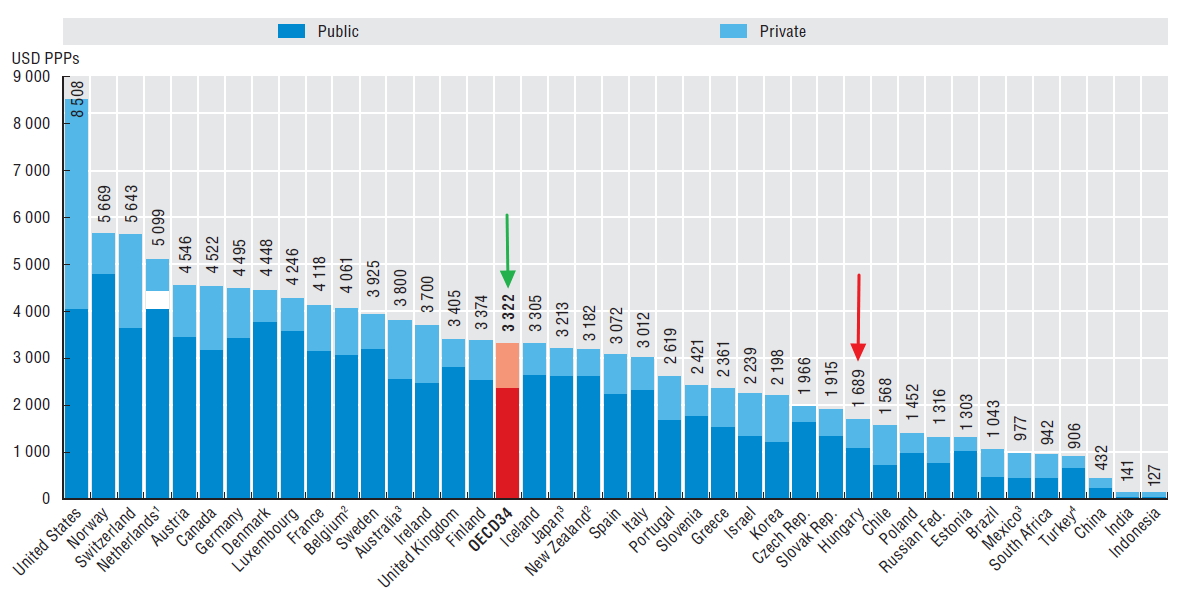
Egy f┼ære jut├│ eg├®szs├®g├╝gyi kiad├Īsok, 2011 (USD,PPP), forr├Īs: OECD Health at a Glance 2013
Kiss├® ├Īrnyaltabb k├®pet kapunk, ha a k├Čzkiad├Īsokon t├║l a teljes eg├®szs├®g├╝gyi kiad├Īsok (k├Čzkiad├Īs+mag├Īnkiad├Īs) tekintet├®ben vizsg├Īl├│dunk. A teljes kiad├Īsokat tekintve ugyanis m├Īr nagyj├Īb├│l a k├Čz├®p-kelet eur├│pai r├®gi├│ ├Ītlag├Īt ford├Łtjuk az ├Īgazatra, 2011-ben a teljes eg├®szs├®g├╝gyi kiad├Īsok megk├Čzel├Łtett├®k a GDP 8%-├Īt (ez 2013-ra kiss├® cs├Čkkent). Ugyanakkor fel kell h├Łvnunk a figyelmet arra, hogy ezt – amint a fentiekb┼æl ├®rtelemszer┼▒en k├Čvetkezik– csup├Īn a mag├Īnkiad├Īsok folyamatos emelked├®se r├®v├®n ├®rhett├╝k el! Ugyanakkora ├Čsszkiad├Īs mellett teh├Īt egyre nagyobb teher h├Īrul az egy├®nre, ├Łgy egyre kev├®sb├® "porlasztja" a val├│s kock├Īzatokat a t├Īrsadalombiztos├Łt├Īsi rendszer. Az, hogy a k├Čz├®p-kelet eur├│pai r├®gi├│t├│l m├®g nem szakadtunk el a teljes eg├®szs├®g├╝gyi kiad├Īsok tekintet├®ben teh├Īt csak ennek k├Čsz├Čnhet┼æ. A kilencvenes ├®vek k├Čzepe ├│ta jelent┼æsen n┼ætt ├®s n┼æ ma is folyamatosan a mag├Īnkiad├Īsok ar├Īnya a szektor teljes r├Īford├Łt├Īsait tekintve. Mintegy h├║sz vel ezel┼ættt, a kilencvenes ├®vek k├Čzep├®n a teljes eg├®szs├®g├╝gyi kiad├Īsok csup├Īn 15-17%-t tett├®k ki a mag├Īnforr├Īsok, m├Łg ma, 2013-ban az eg├®szs├®g├╝gyi mag├Īnkiad├Īsok k├Čzel 35%-ban vannak jelen. Az ├Čsszkiad├Īshoz viszony├Łtott 35%-os ar├Īny├║ mag├Īnkiad├Īs az OECD orsz├Īgokon bel├╝l is magasnak sz├Īm├Łt, az OECD ├Īllamok ├Ītlaga 2011-ben 28% k├Čr├╝li volt. Ezeknek a mag├Īnkiad├Īsoknak jelent┼æs r├®sze – hasonl├│an a k├Čzkiad├Īsokn├Īl – gy├│gyszerkiad├Īs. A gy├│gyszerkiad├Īs mellett a mag├Īnkiad├Īsok k├Čz├Čtt szerepelhet t├Čbbek k├Čz├Čtt a h├Īlap├®nz, a vizitd├Łj, mag├Īnorvosi szolg├Īltat├Īs megv├Īs├Īrl├Īsa (sz├Īml├Īra, vagy ak├Īr an├®lk├╝l), otthoni ├Īpol├Īs, fogorvosi beavatkoz├Īs, gy├│gy├Īszati seg├®deszk├Čz, alternat├Łv gy├│gym├│dok, rehabilit├Īci├│s ell├Īt├Īs stb. Fontos megjegyezni, hogy a magas ar├Īny├║ mag├Īnkiad├Īsok ellen├®re az (├Čnk├®ntes) mag├Īnbiztos├Łt├Īsok ar├Īnya m├®g 2014-ben is eleny├®sz┼æ. Becsl├®sekt┼æl f├╝gg┼æen 3 ├®s 7 milli├Īrd forint k├Čz├®, teh├Īt a mag├Īnkiad├Īsoknak is kevesebb, mint 2 sz├Īzal├®k├Īra tehet┼æ a biztos├Łt├Īssal fedezett kiad├Īsok ar├Īnya. ├Źgy egy nagyon fontos pill├®re hi├Īnyzik jelenleg a hazai forr├Īsteremt├®si mechanizmusnak, amely megadhatja az anyagi biztons├Īgot a k├Čzszolg├Īltat├Īsok esetleges diszfunkcionalit├Īsa eset├®n is.
Nos a fentiek alapj├Īn szinte k├Čtelez┼æ az egyre t├Čbb, szervezettebb ├®s sz├®lesebb k├Čr┼▒ ell├Īt├Īst ny├║jt├│ mag├Īnszolg├Īltat├│k megjelen├®se. Csak rem├®nykedni lehet abban, hogy mindez l├®p├®sk├®nyszerbe hozza majd az imm├Īr struktur├Īlisan sok hely├╝tt meg├║jult ├Īllami ell├Īt├│rendszert, ├®s szabad kapacit├Īsaik kihaszn├Īl├Īsa ├®rdek├®ben egyre t├Čbbsz├Čr ny├║jtanak majd OEP-en k├Łv├╝li finansz├Łroz├Īssal ell├Īt├Īst. Erre egyre t├Čbb, egyel┼ære elsz├│rt, de egyes elemeiben j├│ p├®ld├Īt l├Īthatunk m├Īr. Az eg├®szs├®g├╝gy nagyon dr├Īga, ha nem a legdr├Īg├Ībb ipar├Īg, ├®s egyre ink├Ībb az lesz. Hasz├Īljuk ki a m├Īr megl├®v┼æ kapacit├Īsokat ├®s akkor a nagy k├Čz├Čsb┼æl is t├Čbbre fog jutni!
Tetszett a cikk? K├Čvessen minket a Facebookon!
Fizet┼æs ell├Īt├Īs - Mi├®rt terjed az "Uzsoki-modell"?
qaly | 2014-05-26 22:31:50
Az Uzsoki utcai k├│rh├Īz lehet┼æs├®get teremt bizonyos k├Čr├╝lm├®nyek k├Čz├Čtt a fizet┼æs, mag├Īnfinansz├Łroz├Īs├║ ell├Īt├Īsok ig├®nybev├®tel├®re. A t├®m├Īr├│l a napokban a hvg is (├®s sz├Īmos m├Īs m├®dium) cikkezett, ├Łgy a konkr├®t esetr┼æl ├®n most nem ├Łrok, ugyanakkor ezzel kapcsolatban, illetve a kor├Ībbi, mag├Īnkiad├Īsokat is ├®rint┼æ ├Łr├Īsom ut├Īn tal├Īn ├®rdemes ├Īttekinteni, hogy honnan ├®s hogyan jutottunk el ahhoz az ├Īllapothoz, ami v├®lem├®nyem szerint a mai, Uzsoki utcai k├│rh├Īzban zajl├│ k├®nyszerhelyzetet sz├╝lte. Ehhez meg kell ├®rten├╝nk azokat az alapelveket is, amelyek a jelenlegi modern (eur├│pai) eg├®szs├®g├╝gyi rendszerek forr├Īsteremt├®s├®nek fundamentum├Īt jelentik.
Biztos├Łt├Īsi alapmodellek - a Beveridge ├®s a Bismarck rendszer
Alapvet┼æen k├®t f┼æ forr├Īsteremt├®si strat├®gi├Īval tal├Īlkozhatunk a (d├Čnt┼æen) k├Čzfinansz├Łroz├Īs├║ eg├®szs├®g├╝gyi rendszerek tekintet├®ben: az angol gy├Čkerekkel rendelkez┼æ Beveridge-t├Łpus├║ ├®s a n├®met gy├Čker┼▒ bismarcki rendszert. Alapvet┼æ k├╝l├Čnbs├®g a k├®t szolidarit├Īson alapul├│ modell k├Čz├Čtt, hogy m├Łg a bismarcki rendszer c├®lzott (eg├®szs├®gbiztos├Łt├Īsi) j├Īrul├®kokb├│l fedezi az eg├®szs├®g├╝gyi kiad├Īsokat, ├®s ett┼æl teszi f├╝gg┼æv├® a biztos├Łtotti viszonyt, addig a Beveridge rendszer mindezt ad├│kb├│l teszi, ├Łgy biztos├Łtva minden ├Īllampolg├Īr sz├Īm├Īra alanyi jogon az ell├Īt├Īsokat. A Bismarck t├Łpus├║, ├║n. „Szoci├Īlis Eg├®szs├®gbiztos├Łt├Īs” alapvet┼æ felt├®tele a megl├®v┼æ munkaviszony, a j├Īrul├®k befizet├®se ├®s ├Łgy a biztos├Łtotti jogviszony felt├®tele a megl├®v┼æ munkaviszony. Ez a legr├®gebbi modell, 1883 ├│ta l├®tezik, l├®trehoz├Īsakor nyilv├Īnval├│ c├®l volt a munk├Īsoszt├Īly eg├®szs├®gesen tart├Īsa ├®s ├Łgy a produktivit├Īs n├Čvel├®se. A Beveridge rendszer mintegy 60 ├®ves m├║ltra tekint vissza (1948), az Egyes├╝lt Kir├Īlys├Īgb├│l kiindult rendszerben a k├Čzponti k├Člts├®gvet├®sb┼æl finansz├Łrozott eg├®szs├®g├╝gyi rendszerben teh├Īt minden ├Īllampolg├Īrnak j├Īr az ell├Īt├Īs, a szolg├Īltat├│k viszonylagos f├╝ggetlens├®ge mellett.
A harmadik nagy modell, a (profitorient├Īlt vagy non-profit) mag├Īnbiztos├Łt├│i finansz├Łroz├Īson alapul├│ rendszer term├®szetesen nem sorolhat├│ a klasszikus, r├®gi, szolidarit├Īs-alap├║ t├Īrsadalombiztos├Łt├Īsi rendszerek, forr├Īsteremt├®si strat├®gi├Īk k├Čz├®. A t├Īrsadalombiztos├Łt├Īsi rendszerek ├®s a verseng┼æ piaci biztos├Łt├│k k├Čzti f┼æ k├╝l├Čnbs├®get ugyanakkor nem maga a kock├Īzatk├Čz├Čss├®g m├®rt├®ke, vagy a kock├Īzatkezel├®s m├│dja adja, hanem a befizet├®s, a tehervisel├®s viszonya az egy├®n kock├Īzat├Īval.
A t├Īrsadalombiztos├Łt├Īs eset├®ben a befizet┼æk - egy bizonyos als├│ ├®s fels┼æ hat├Īrig legal├Ībbis – a fizet┼æk├®pess├®g├╝k ar├Īny├Īban j├Īrulnak hozz├Ī az adott kassz├Īhoz, a szolidarit├Īs elv├®nek megfelel┼æen. A klasszikus biztos├Łt├Īs eset├®n ezzel szemben a biztos├Łtott d├Łja az egy├®n kock├Īzat├Īnak f├╝ggv├®ny├®ben ker├╝l meg├Īllap├Łt├Īsra. Ebb┼æl a szempontb├│l teh├Īt a Beveridge ├®s a bismarcki modell k├╝l├Čnb├Čz┼æs├®ge csup├Īn a forr├Īsteremt├®s strat├®gia tekintet├®ben mutatkozik meg.
A mai magyar rendszer
A bismarcki ├®s a Beveridge rendszer – forr├Īsteremt├®st tekintve - term├®szetesen egym├Īssal keveredve is megtal├Īlhat├│ sz├Īmos orsz├Īgban. Ahogy az eg├®szs├®g├╝gyi ell├Īt├│rendszer forr├Īsig├®nye n├Čvekszik, ├║gy v├Īlik relat├Łve egyre sz┼▒k├Čsebb├® a tiszt├Īn j├Īrul├®kokb├│l el┼æteremthet┼æ forr├Īs . Magyarorsz├Īgon is ugyanez a folyamat figyelhet┼æ meg a kilencvenes ├®vek k├Čzepe ├│ta. A gyakorlatilag tiszt├Īn bismarcki t├Łpus├║ rendszer alakult ├Īt – forr├Īsteremt├®s szempontj├Īb├│l – egy kevert, de d├Čnt┼æen k├Čzponti k├Člts├®gvet├®si forr├Īsokb├│l biztos├Łtott rendszerr├®. A folyamat nagy jelent┼æs├®ggel b├Łr, hisz l├Ītni fogjuk, hogy a demogr├Īfiai v├Īltoz├Īsok ├®s a munkaer┼æpiac v├Īltoz├Īsai m├Īr eg├®sz a kilencvenes ├®vek k├Čzep├®t┼æl gondokat okoztak a megfelel┼æ forr├Īsok el┼æteremt├®se k├Čr├╝l, ├®s vesz├®lyeztett├®k, valamint egyre jobban vesz├®lyeztetik ma is az ├Īgazat gazdas├Īgi fenntarthat├│s├Īg├Īt ├®s stabilit├Īs├Īt. A folyamat h├Ītter├®ben haz├Īnkban r├®szben a j├Īrul├®kfizet┼æk sz├Īm├Īnak erod├Īl├│d├Īsa, r├®szben pedig a j├Īrul├®kszint tudatos cs├Čkkent├®se ├Īll. A munk├Īltat├│i oldalon az eg├®szs├®gbiztos├Łt├Īsi j├Īrul├®k napjainkra gyakorlatilag megsz┼▒nt, annak ellen├®re, hogy 1995-ben m├®g 19,5%-os j├Īrul├®kot fizettek a munk├Īltat├│k. Ez korm├Īnyokon ├Īt├Łvel┼æ, tudatos, fokozatos folyamat eredm├®nye volt. Jelenleg a szoci├Īlis hozz├Īj├Īrul├Īsi ad├│ r├®szek├®nt, mintegy 2%-nyi j├Īrul├®k illeti (illetn├®) meg az eg├®szs├®gbiztos├Łt├Īsi alapot. A munkav├Īllal├│i oldal terhe ugyanakkor egy├®rtelm┼▒en n┼ætt, a kilencvenes ├®vek k├Čzepi 4%-r├│l a mai 7%-os szintre. A teljes, dedik├Īlt (eg├®szs├®gbiztos├Łt├Īsi) j├Īrul├®kszint az elm├║lt h├║sz ├®vben teh├Īt 23,5%-r├│l 7%-ra cs├Čkkent. Ez ma az egyik legalacsonyabb eg├®szs├®gbiztos├Łt├Īsi j├Īrul├®k az Eur├│pai Uni├│ban. A j├Īrul├®kfizet┼æk sz├Īm├Īnak cs├Čkken├®s├®vel egy├╝tt ez azt eredm├®nyezte, hogy 2013-ban az eg├®szs├®gbiztos├Łt├Īsi alap (E. alap) bev├®teleinek m├Īr csup├Īn mintegy 50%-t fedezte j├Īrul├®k jelleg┼▒ hozz├Īj├Īrul├Īs, szemben a kilencvenes ├®vek eleji k├Čzel 90%-os fedezeti szinttel (nem figyelembe v├®ve a 2012-t┼æl az E. alapot terhel┼æ, mintegy 350 milli├Īrd forintos rokkants├Īgi, rehabilit├Īci├│s ell├Īt├Īsok fedezet├®re ├Ītvett p├®nzeszk├Čzt). 1993-ban a k├Čzel 300 milli├Īrdos kassza mintegy 40 milli├Īrd forintnyi k├Čzponti k├Člts├®gvet├®si hozz├Īj├Īrul├Īst tartalmazott, m├Łg 2013-ban az 1450 milli├Īrdos b├╝dzs├® t├Čbb, mint fele m├Īr k├Čzponti k├Člts├®gvet├®si hozz├Īj├Īrul├Īs, azaz ma m├Īr t├Čbbs├®g├®ben ad├│kb├│l finansz├Łrozott, vegyes rendszerr┼æl besz├®lhet├╝nk
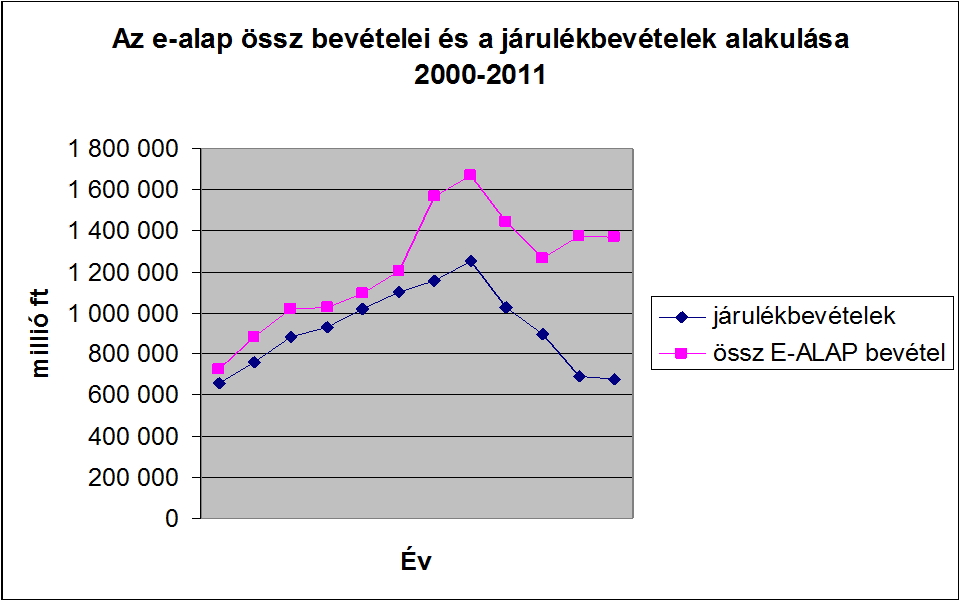
E.alap bev├®teleinek alakul├Īsa, forr├Īs: ESKI
Term├®szetesen csup├Īn ├®rt├®kv├Īlaszt├Īs k├®rd├®se, hogy milyen forr├Īsokb├│l k├Łv├Īnjuk fenntartani az eg├®szs├®g├╝gyi rendszert, azonban a nem deklar├Īlt forr├Īsok k├Čnnyen az aktu├Īlis gazdas├Īgpolitika ├Īldozat├Īv├Ī tehetik az ├Īgazatot. Beveridge rendszer ir├Īny├Ība felveti a k├®rd├®st, hogy az ├Īllampolg├Īri vagy biztos├Łtotti jogon j├Īr├│ eg├®szs├®g├╝gyi ell├Īt├Īs hat├Īra hol h├║z├│dik. Azaz mennyire kell ”beveridge-i jelleg┼▒nek”, ad├│kb├│l fenntartottnak lennie a finansz├Łroz├Īsnak ahhoz, hogy a biztos├Łtotti jogviszony ilyen szempontb├│l ├®rtelmetlenn├® v├Īlj├®k? A fentiekb┼æl is l├Īthat├│, hogy a fenntarthat├│ ├®s kisz├Īm├Łthat├│ finansz├Łroz├Īs a egyre nehezebben finansz├Łrozhat├│ j├Īrul├®k-alapon. Jelenleg kevesebb, mint 4 milli├│ ├Īllampolg├Īr fizet j├Īrul├®kot, melyb┼æl k├Čzel 10 milli├│ lakos eg├®szs├®g├╝gyi ell├Īt├Īs├Īt kell(ene) biztos├Łtani, egyre n├Čvekv┼æ sz├╝ks├®gletek, ├Čreged┼æ t├Īrsadalom ├®s n├Čvekv┼æ forr├Īsig├®ny mellett. Tov├Ībb ├Īrnyalja a k├®pet, hogy a viszonylag kiterjedt sz├╝rkegazdas├Īg miatt a befizet┼æk sem a val├│s j├Čvedelm├╝k ut├Īn fizetik j├Īrul├®kaikat, sokszor csup├Īn a munk├Īltat├│ „tisztess├®g├®n” m├║lik, hogy a bejelentett ├®s a val├│s j├Čvedelem mennyire esik messze egym├Īst├│l.
├¢sszegezve teh├Īt a magyar helyzet nem teljesen egyedi, ├®s meglehet┼æsen t├Łpusos. Az egyre apad├│ j├Īrul├®k jelleg┼▒ befizet├®sek hely├®t k├Čzponti k├Člts├®gvet├®si forr├Īsokkal kell p├│tolni, r├Īad├Īsul egyre nagyobb teherk├®nt nehezedik a k├Člts├®gvet├®s v├Īll├Īra a nyugd├Łjrendszer is, ├Łgy az eg├®szs├®g├╝gyi ├Īgazat sz├Īm├Īra igen neh├®z el┼æteremteni a megfelel┼æ forr├Īsokat. R├Čvidesen tal├Īlnunk kell teh├Īt olyan alternat├Łv megold├Īsokat, amelyek a cs├Čkken┼æ forr├Īsok ellen├®re, az egyre kevesebb befizet┼æ ├®s egyre t├Čbb „eltartand├│” ├Īllampolg├Īr ellen├®re lehet┼æv├® teszi a gazdas├Īgi szempontb├│l is kiegyens├║lyozott ├®s fenntarthat├│ eg├®szs├®g├╝gyi rendszer m┼▒k├Čdtet├®s├®t.
Tetszett a cikk? K├Čvessen minket a Facebookon!
Ok├®, de mi is az az mHealth?
A hivatalos WHO defin├Łci├│ szerint mobile health, vagyis mHealth m├│dszer minden olyan eg├®szs├®g├╝gyi jelleg┼▒ ell├Īt├Īs (ide├®rtve mind a klinikai gyakorlatot, mind a k├Čzeg├®szs├®g├╝gyet vagy a szem├®lyes prevenci├│t), melyben valamilyen mobil eszk├Čz j├Ītszik szerepet. Ez a mobil eszk├Čz nem csak mobiltelefon (okostelefon) lehet, de b├Īrmilyen egy├®b, d├Čnt┼æen vezet├®k n├®lk├╝li technol├│gia (mobil monitor rendszerek, PDA, hordhat├│ szenzorok, egy├®b b├Īrmilyen vezet├®k n├®lk├╝li eszk├Čz). A mobile health egy├®bk├®nt az ├║n. eHealth egy szelete.
Jelenleg a vil├Īgban k├Čzel 7 milli├Īrd mobiltelefon-el┼æfizet├®s van, 2013-ban pedig t├Čbb, mint 81 milli├Īrd applik├Īci├│t t├Člt├Čttek le az okostelefon-felhaszn├Īl├│k k├®sz├╝l├®keikre, melynek 17%-a eg├®szs├®g├╝gyi, vagy ├║n. ├®letm├│d-applik├Īci├│ volt. Ez a trend meredeken fog emelkedni az elk├Čvetkezend┼æ ├®vekben, r├®szben az egyre tudatosabb „fogyaszt├│k”, r├®szben pedig az applik├Īci├│k ├®s a kieg├®sz├Łt┼æ szenzorok, okosm├®r┼æk, hordozhat├│ diagnosztikai eszk├Čz├Čk elterjed├®se nyom├Īn.
Mekkora hat├Īsa van/lesz az ├®let├╝nkre?
Jelenleg az mHealth m├®g nem hatja ├Īt mindennapjainkat, de az├®rt oroszok mellett m├Īr a sp├Ījzban b├║jk├Īl. A mobile health meg├Łt├®l├®sem szerint m├Īr 2020 el┼ætt alapvet┼æen fogja megv├Īltoztatni az eg├®szs├®g├╝gyet ├®s a saj├Īt eg├®szs├®g├╝nkr┼æl kialakult k├®p├╝nket is. Haszn├Īlat├Īval ugyanis mi magunk is jobban meg├®rthetj├╝k majd a saj├Īt adatainkat, eg├®szs├®gi ├Īllapotunkat, betegs├®geinket. A trend teh├Īt most indul majd be igaz├Īn. A mai, er┼æs paternalisztikus hierarchi├Īra ├®p├╝l┼æ rendszert laz├Łtani fogja ├®s a beteget ├Īll├Łtja majd az eg├®sz gy├│gy├Łt├Īsi folyamat k├Čz├®ppontj├Ība, az otthoni m├®r├®sek (home health), k├Čvet├®s ├®s t├Īvmonitoring rendszerek seg├Łts├®g├®vel. A mobile health megold├Īsok ├Łgy nem csak a beteg sz├Īm├Īra jelentenek majd k├®nyelmes ├®s biztons├Īgos megold├Īst, de az ell├Īt├│rendszer sz├Īm├Īra is k├Člts├®geket takar├Łtunk meg vele, ├®s sok felesleges orvos-beteg tal├Īlkoz├│t tudunk kiv├Īltani vele. Erre sz├╝ks├®g is lenne, hisz Magyarorsz├Īgon ├®vente mintegy 120-130 milli├│ (!) orvos-beteg tal├Īlkoz├│ zajlik, ami az OECD orsz├Īgok k├Čz├Čtt er┼æsen rekordgyan├║s 12 orvosl├Ītogat├Īs/f┼æ/├®v ├Ītlagot ad ki. Az orvosok egyel┼ære m├®g kev├®sb├® bizakod├│ak ├®s befogad├│ak az ├║j technol├│gi├Īkat illet┼æen, de ez a trend val├│sz├Łn┼▒leg nem is az orvosi, hanem a felhaszn├Īl├│i (beteg) oldalr├│l terjed majd igaz├Īn. Ugyanakkor nem igaz a v├Īd, hogy a technol├│giai megold├Īsok rontan├Īk az orvos-beteg viszonyt, s┼æt: ak├Īr m├®g k├Čzelebb is hozhatj├Īk egym├Īshoz a k├®t felet, a beteg jobban meg├®rtheti betegs├®ge l├®nyeg├®t, k├Čnnyebben tudja k├Čvetni saj├Īt ├Īllapot├Īt, on-line tud az orvos├Īval ├®rtekezni ├®s adatokat k├╝ldeni, a vil├Īg b├Īrmely pontj├Īr├│l.
Vegy├╝nk v├®gig n├®h├Īny p├®ld├Īt. K├®pzelj├╝k el, hogy cukorbetegek vagyunk, gyakori ellen┼ærz├®sre szorulunk, naponta t├Čbbsz├Čri v├®rcukorm├®r├®s, kal├│ria ├®s sz├®nhidr├Īt-bevitel kontroll, folytonos szakorvosi ├®s h├Īziorvosi kontroll, v├®nyek fel├Łr├Īsa, inzulin bead├Īs, stb. . Hogy is n├®zne ki egy mobile health ├Īltal t├Īmogatott folyamat? A v├®rcukor m├®r├®s├®re a Google fejleszt egy kontaktlencs├®t, mely k├®pes a k├Čnny v├®rcukorszintj├®t m├®rni, az adatokat pedig tov├Ībb├Łtani egy okostelefonnak, ├Łgy azonnal ├®rtes├╝l a beteg a m├®r├®sekr┼æl, sz├║r├Īs n├®lk├╝l. K├╝l├Čnb├Čz┼æ okos (de „hagyom├Īnyos”) v├®rcukorm├®r┼æk m├Īr szint├®n k├®pesek vezet├®k n├®lk├╝l tov├Ībb├Łtani az adatokat okostelefonunkra, ├®s ott t├Īrolni, ├Čsszegezni azokat, sz├®nhidr├Ītbevitellel egy├╝tt. De ugyan├Łgy tud kommunik├Īlni az okostelefonunkkal az ├║n. „bionikus hasny├Īlmirigy” is, mely szint├®n m├®ri a v├®rcukorszintet, ├®s ennek megfelel┼æen, a fiziol├│gi├Īshoz lehet┼æ legk├Čzelebbi v├®rcukorh├Īztart├Īst tart fenn intelligens inzulin adagol├│j├Īnak seg├Łts├®g├®vel. Ezek az adatok applik├Īci├│kban menedzselhet┼æek, folyamatosan megoszthat├│ak a kezel┼æorvossal is, ak├Īr olyan automatizmus k├Čzbe├®p├Łt├®s├®vel, mely jelez az orvos fel├®, ha az cukorh├Īztart├Īs valami miatt felborult, ├®s a beteg kontrollra szorul. A betegnek pedig a v├®nyek miatt sem kell orvoshoz fordulnia, hiszen az e-recept lehet┼æv├® teszi, hogy az orvos mindezt elektronikus form├Īban fel├Łrja, ├®s a beteg a gy├│gyszert├Īrban ezut├Īn megkaphassa azt. Hozz├Īteszem az e-recept bevezet├®se nagyon neh├®z, k├Člts├®ges, bonyolult dolog, csak az olyan rendk├Łv├╝l fejlett, ├®s gazdag orsz├Īgok engedhetik meg maguknak, mint p├®ld├Īul SZERBIA!! (De komolyan, 2014, van! Nem hiszem el, hogy itthon...├Īa├Ī...hagyjuk.)
Hasonl├│ a helyzet egy magasv├®rnyom├Īssal rendelkez┼æ beteg eset├®ben. Okos m├®r┼æeszk├Čz├®vel megm├®ri a v├®rnyom├Īs├Īt, ezt r├Čgz├Łti egy megfelel┼æ applik├Īci├│, ami rendszeresen elk├╝ldhet az orvos├Īnak. T├®ved├®s, el├Łr├Īs, sum├Īkol├Īs kiz├Īrva, a rendszer minden m├®r├®st, id┼ævel egy├╝tt pontosan r├Čgz├Łt. Ezekkel az eszk├Čz├Čkkel ├®s tov├Ībbi mHealth t├Īmogat├Īssal val├│ban csak akkor kellene orvoshoz fordulnunk, ha valami gond van, ezt viszont sokkal hamarabb ├®szlelhetj├╝k. Szinte b├Īrmi olyan rutin viszg├Īlatot k├®pesek lesz├╝nk elv├®gezni,├®s digit├Īlis form├Īban t├Īrolni, k├╝ldeni, ami jelenleg az orvosn├Īl egy h├®tk├Čznapi l├Ītogat├Īs sor├Īn felmer├╝l, ak├Īr EKG-t is. A diagnosztika is egyre ink├Ībb az otthonunkba k├Člt├Čzik, ├Łgy az ├║n. home-health ├Łgy egyre nagyobb szerepet fog kapni, ez├Īltal lev├®ve sok olyan terhet az eg├®szs├®g├╝gyi ell├Īt├│rendszer v├Īll├Īr├│l, melyekhez ma m├Īr nem felt├®tlen sz├╝ks├®ges az eg├®szs├®g├╝gyi int├®zm├®ny akt├Łv k├Čzrem┼▒k├Čd├®se. Vagy legal├Ībbis csak t├Īvolr├│l. Az al├Ībbi vide├│n p├®ld├Īul egy mobil, tabletre vagy okostelefonra csatlakoztathat├│ ultrahang l├Īthat├│. Praktikus, gyors, egyre olcs├│bb, ├®s egy├®rtelm┼▒ esetek eld├Čnt├®s├®re (├®s a felmer├╝l┼æ k├®rd├®sek t├Čbbs├®ge ilyen jelleg┼▒!) t├Čk├®letesen alkalmas. Az el┼æad├│ a sz├Łnpadon ultrahangozza meg mag├Īt a tabletje seg├Łts├®g├®vel, amibe bejelentkezve egy radiol├│gus ├®l┼æben seg├Łti ├®s diagnosztiz├Īl.
├¢sszess├®g├®ben teh├Īt az mHealth dinamikusan fejl┼ædik, az egyik leger┼æsebb ipar├Īg lehet az elk├Čvetkezend┼æ ├®vekben, r├Īad├Īsul a fejl┼æd┼æ orsz├Īgokban is ├│ri├Īsi az ig├®ny ezekre a megold├Īsokra, ├®pp a fejletlen eg├®szs├®g├╝gyi rendszer ok├Īn. A mobile health egyre ink├Ībb integr├Īl├│dni fog az ├®let├╝nkbe, egyel┼ære azonban sok szigetszer┼▒ megold├Īs van, melyek ├Čnmagukban j├│k, de nem alkotnak egys├®ges rendszert, hisz sok-sok fejleszt┼æ egyedi term├®kei. Elengedhetetlen egy olyan platform, amely k├®pes fogadni ├®s ├Čsszegezni ezeket a megold├Īsokat, ├®s egy helyen vizualiz├Īlni, elemezni ├®s k├╝ldeni az adatokat, ├Łgy egys├®ges k├®pet adva a beteg sz├Īm├Īra, ├®s ezzel nagy hozz├Īadott ├®rt├®ket teremtve az eg├®szs├®g├╝gyi ell├Īt├│rendzser sz├Īm├Īra is. Mi magunk pont egy ilyen rendszer fejleszt├®s├®be fogtunk (els┼æ k├Črben m├®g csak itt, Magyarorsz├Īgon), ami hossz├║ munka lesz, de szeretn├®nk egy olyan eszk├Čzt adni a betegek kez├®be, ahol a saj├Īt adataikat, k├│rel┼æzm├®ny├╝ket, gy├│gyszereiket ├®s m├®r├®seiket ak├Īr k├®zzel, ak├Īr k├®s┼æbb k├Čzvetlen├╝l a m├®r┼æeszk├Čzr┼æl automatikusan felt├Čltve ak├Īr webes k├Črnyezetben, ak├Īr okostelefonr├│l menedzselni, t├Īrolni ├®s vizualiz├Īlni tudj├Īk adataikat. Egy ilyen platformnak term├®szetesen mindenf├®le eszk├Čzt┼æl f├╝ggetlennek, azaz teljesen nyitottnak, ingyenesnek ├®s anonimnak kell lennie.
A t├®ma ir├Īnt ├®rdekl┼æd┼æknek javaslom a m├Īrciusi Mobile Hungary kongresszust, ahol t├Čbbek k├Čz├Čtt mi is tartunk majd el┼æad├Īst a mobile health-r┼æl, valamint rem├®nyeink szerint m├Īr konkr├®tan az eml├Łtett saj├Īt projekt├╝nkr┼æl is.
Tetszett a cikk? K├Čvessen minket a Facebookon!
Eg├®szs├®g├╝gy Magyarorsz├Īgon: az ├Īllamnak olcs├│, a betegnek dr├Īga
qaly | 2014-02-02 17:48:02
Sokat besz├®l├╝nk arr├│l, hogy mennyit k├Člt├╝nk eg├®szs├®g├╝gyre, az eg├®szs├®g├╝gyi kiad├Īsok hogyan oszlanak el az ├Īllam, ├®s az egy├®n k├Čz├Čtt. Azaz mennyi a mag├Īnkiad├Īsok s├║lya az eg├®szs├®g├╝gyi ell├Īt├Īsban. N├®h├Īny hete jelent meg egy cikk a vg.hu has├Ībjain, mely az OECD Health at a Glance 2013-as kiadv├Īnya alapj├Īn elemzi az ell├Īt├│rendszer forr├Īsteremt├®si aspektus├Īt. A cikkben van n├®h├Īny f├®lre├®rthet┼æ meg├Īllap├Łt├Īs vagy t├®ved├®s ├®s kiss├® pongyola megfogalmaz├Īs is, a t├®ma pedig meg├®rdemelne egy kicsivel t├Čbb figyelmet. Ez├®rt a tov├Ībbiakban n├®h├Īny ├Łr├Īs erej├®ig foglalkozni fogok a magyar eg├®szs├®g├╝gy mag├Īn kiad├Īsi oldal├Īval.
Mennyi az annyi?
Az egy f┼ære jut├│ ├Čsszkiad├Īsok tekintet├®ben a V4 orsz├Īgok ├Ītlag├Īt├│l is le vagyunk maradva, Csehorsz├Īg ├®s Szlov├Īkia majd 20%-al t├Čbbet k├Člt egy f┼æ eset├®n eg├®szs├®g├╝gyre, nem is vesz├®lve a szomsz├®dos Ausztri├Īr├│l, ahol k├Čzel h├Īromszor annyi (!) jut egy f┼æ eg├®szs├®g├╝gyi ell├Īt├Īs├Īra, mint Magyarorsz├Īgon (USD, v├Īs├Īrl├│er┼æ-parit├Īson m├®rve). Halkan jegyezn├®m meg, hogy ugyanazokat a modern, „nyugati” (amerikai, n├®met, francia stb.) szakmai protokollokat ├Łg├®rj├╝k szinte korl├Ītlanul minden ├Īllampolg├Īrnak, mint azok az orsz├Īgok, ahol n├®gyzser annyi forr├Īs jut egy f┼æ ell├Īt├Īs├Īra. K├Čnnyen meg├®rthet┼æ, hogy Hans, John ├®s Pierre a r├Ī es┼æ ├®vi 7-800 ezer Ft-os keretb┼æl meg fogja tudni kapni a dr├Īga, korszer┼▒ ter├Īpi├Īkat, m├Łg magyar betegt├Īrsa a r├Ī es┼æ ├®vi 300 ezer forintb├│l (nomin├Īl├®rt├®ken csup├Īn fele ennyib┼æl!) szerencs├®snek mondhatja mag├Īt, ha hozz├Ījut. Hozz├Īteszem, a v├Īs├Īrl├│er┼æ-parit├Īson sz├Īmolt kiad├Īs r├Īad├Īsul az eg├®szs├®g├╝gyben er┼æen s├Īnt├Łt, hisz a szem├®lyi jelleg┼▒ kiad├Īsokon k├Łv├╝l gyakorlatilag minden piaci ├Īron ker├╝l be a magyar eg├®szs├®g├╝gybe is, ugyan├║gy mint p├®ld├Īul N├®metorsz├Īgban. Nem lesz teh├Īt olcs├│bb a gy├│gyszer, a k├Čtszer vagy a CT k├®sz├╝l├®k sem. M├®gis azt kommunik├Īljuk, hogy ennyi p├®nzb┼æl is meg tudjuk oldani.
De hogyan ├®rinti ez a mag├Īnkiad├Īsokat?
Term├®szetes, hogy ├Łgy k├®nytelen a beteg is beletenni p├®nzt a rendszerbe.
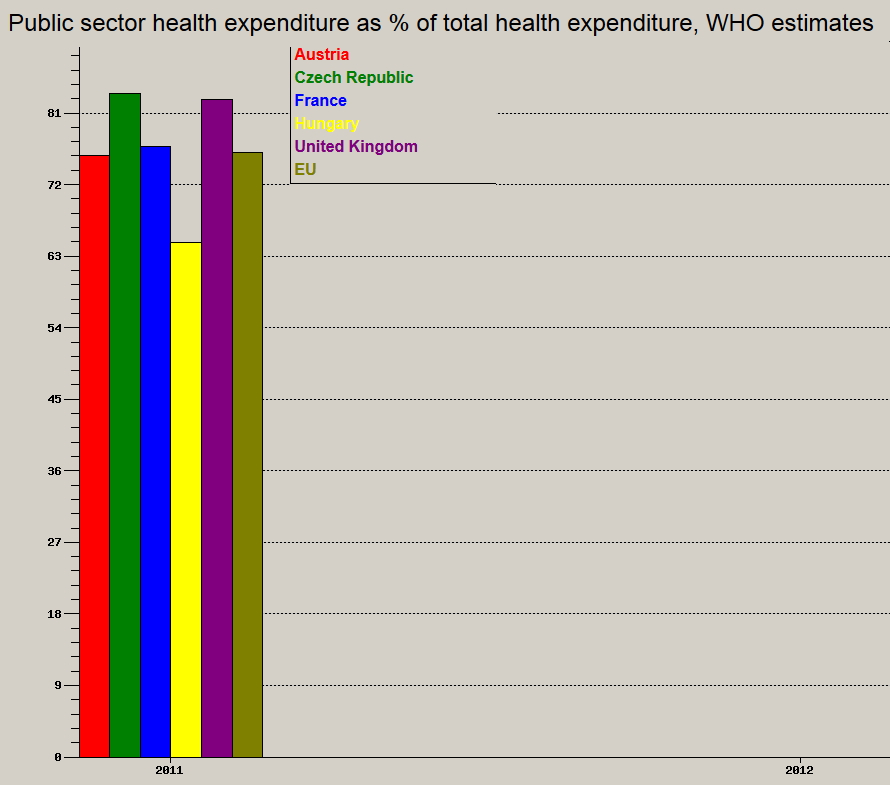
Magyarorsz├Īgon ├Łgy ma kir├Łv├│an magas, 35% feletti a teljes eg├®szs├®g├╝gyi kiad├Īsokon bel├╝l a mag├Īn kiad├Īsok ar├Īnya, annak ellen├®re, hogy deklar├Īltan ├Īllami eg├®szs├®g├╝gyi rendszert ├®p├Łt├╝nk ├®s tartunk fenn. Ezzel az uni├│s ├Ītlag felett „teljes├Łt├╝nk” , de az OECD orsz├Īgok ├Ītlaga is megk├Čzel├Łti a 30%-ot, 2011-ben kb. 28% volt. R├Īad├Īsul nem csak ar├Īnyaiban jut nagyobb teher a magyar lakoss├Īgra, de ezek a kifizet├®sek nem is ker├╝lnek megfelel┼æen becsatorn├Īz├Īsra a rendszerbe, teh├Īt felhaszn├Īl├Īsuk is kev├®sb├® hat├®kony. Gonduljunk csak a h├Īlap├®nzre, a sz├Īmla n├®lk├╝li mag├Īnrendel├®sekre. Sokkal jobban szolg├Īln├Ī mind a beteg, mind a magyar gazdas├Īg ├®rdekeit, ha a jelenlegi, mintegy 700 milli├Īrd forint nagys├Īgrend┼▒ mag├Īnforr├Īs leg├Īlis, j├│l szab├Īlyozott, transzparens csatorn├Īkon ker├╝lhetne be ak├Īr a k├Čz- ak├Īr a mag├Īnszolg├Īltat├│i k├Čr├Čkbe.
├¢sszefoglalva teh├Īt (r├®szben) az ├Īllami alulfinansz├Łrozotts├Īg miatt a rendszer ├®letk├®pess├®ge ├®rdek├®ben Magyarorsz├Īgon ar├Īnytalanul magas (m├®g a V4 ├Ītlaghoz k├®pest is) a mag├Īnforr├Īsok jelenl├®te. Ezeknek a forr├Īsoknak r├Īad├Īsul egy jelent┼æs h├Īnyada a sz├╝rkegazdas├Īgot er┼æs├Łti, a rendszerbe szinte k├Čvethetetlen az ├║tja, ├Łgy az ellenszolg├Īltat├Īsok sz├Łnvonala is nehezen ellen┼ærizhet┼æ, nincs m├Čg├Čtte megfelel┼æ szerz┼æd├®s, szakmai min┼æs├®gbiztos├Łt├Īs vagy ├®rdekv├®delem. Ezen probl├®m├Īk jelent┼æs r├®sze megoldhat├│ lenne, ha ezeket a forr├Īsokat – betegek ├®rdek├®ben – kieg├®sz├Łt┼æ biztos├Łt├Īsi csomagokba lehetne csatorn├Īzni, amelyek a k├Čzszolg├Īltat├Īsba ugyan├║gy becsatorn├Īzhat├│ak, mint a mag├Īnell├Īt├Īsba. A rendszert pedig transzparensebb├® tenn├®k, n├®h├Īny ellen├®rdekelt szerepl┼æ b├Īnat├Īra...
Folyt. k├Čv. a mag├Īnkiad├Īsok ├Čsszet├®tel├®vel egy tov├Ībbi ├Łr├Īsban.
Tetszett a cikk? K├Čvessen minket a Facebookon is!
A napokban zajlott le Amszterdamban a 2013. ├®vi European Cancer Congress (ECC), az onkol├│gusok ├®s sz├Īmos t├Īrsszakma egyik legmagasabb szint┼▒ nemzetk├Čzi rendezv├®nye. A n├Łv├│s kongresszuson mutatta be egy belga kutat├│csoport azt a tanulm├Īny├Īt, melyben az ├Čsszef├╝gg├®seket vizsg├Īlt├Īk az eg├®szs├®g├╝gyi kiad├Īsok ├®s a daganatos betegs├®gek el┼æfordul├Īsa, illetve a daganatos hal├Īloz├Īs k├Čz├Čtt. Tett├®k mindezt 27 eur├│pai orsz├Īgban. Az eredm├®nyeik tal├Īn nem meglep┼æek: nagyobb eg├®szs├®g├╝gyi r├Īford├Łt├Īs jelent┼æsen jobb mortalit├Īsi (hal├Īloz├Īsi) adatokat jelent m├®g ugyanolyan incidencia (el┼æfordul├Īs) eset├®n is. Az eredm├®ny teh├Īt nem v├Īratlan, de rendk├Łv├╝li s├║llyal b├Łr.
Magyarorsz├Īg a daganatos hal├Īloz├Īs ter├®n ugyanis messze vezet┼æ szerepet t├Člt be az Eur├│pai Uni├│ban. Gazdas├Īgi helyzet├╝nk sem indokolja azokat az adatokat, amelyeket haz├Īnk e t├®ren produk├Īl.
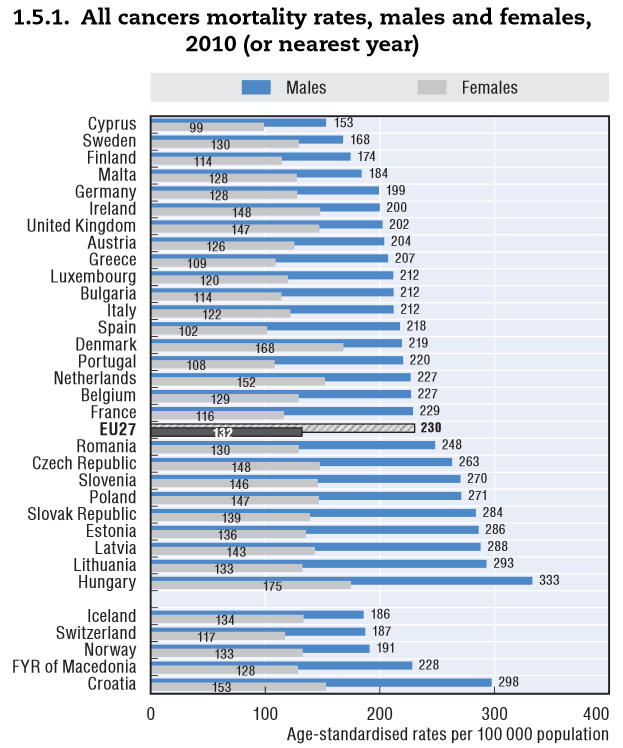
Standardiz├Īlt hal├Īloz├Īs daganatos betegs├®gekben, forr├Īs: OECD
Az egy├®ni, csal├Īdi trag├®di├Īkon k├Łv├╝l ├Čsszt├Īrsadalmi m├®rc├®vel m├®rve is nagy s├║ly├║ probl├®m├Īr├│l besz├®l├╝nk. A magyar lakoss├Īg ├Čsszhal├Īloz├Īs├Īnak k├Čzel 30 sz├Īzal├®k├Ī├®rt tehet┼æek felel┼æss├® a rosszindulat├║ daganatok! Ez 2011-ben k├Čr├╝lbel├╝l 33-35 ezer esetet jelentett. Mind t├Īrsadalmi, mind nemzetgazdas├Īgi szempontb├│l nagy jelent┼æs├®g┼▒ esetsz├Īmr├│l besz├®l├╝nk, ami r├Īad├Īsul komoly r├®szt ”v├Īllal” az ├║gynevezett korai hal├Īloz├Īsok k├Čz├Čtt is. A korai hal├Īloz├Īsokb├│l sz├Īm├Łtj├Īk a potenci├Īlisan elvesztegetett ├®let├®veket, mely megmutatja, hogy egy ├®v alatt, (├Īltal├Īban) sz├Īzezer f┼ære vet├Łtve mennyi ”megmenthet┼æ ├®let├®v” veszett el az adott betegs├®gnek k├Čsz├Čnhet┼æen. A ”korai” jelz┼æh├Čz v├Īlasztott ├®letkor ├Čnk├®nyes, ├Īltal├Īban 65 (ritk├Ībb esetben 70) ├®v, teh├Īt mindenk├®pp a fiatal, akt├Łv koroszt├Īly hal├Īloz├Īs├Īr├│l besz├®l├╝nk. Az OECD sz├Īm├Łt├Īsai alapj├Īn haz├Īnkban sajnos rendk├Łv├╝l sok ├®let├®vet vesz├Łt├╝nk el, kifejezetten kor├Īn a daganatos betegs├®geknek k├Čsz├Čnhet┼æen:
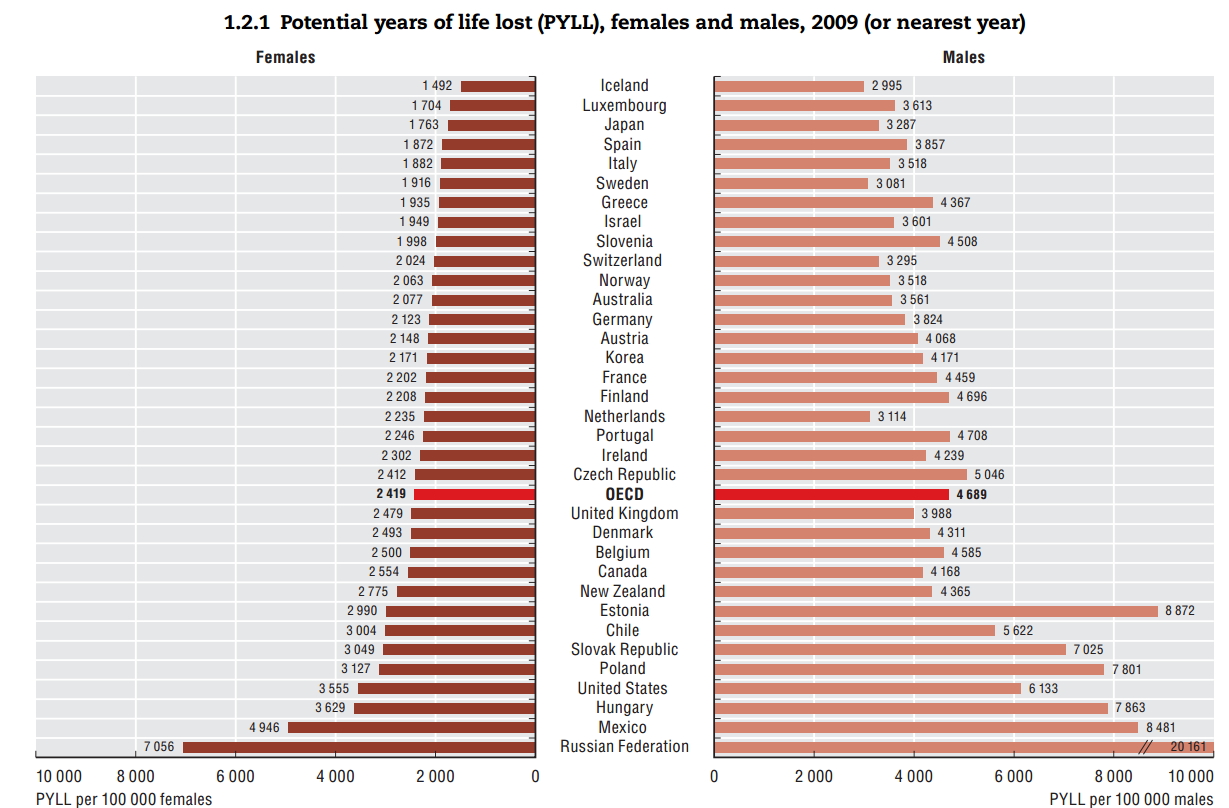
Elvesztegetett ├®let├®vek- forr├Īs: OECD - A "megmenthet┼æ ├®let├®vek" ├Čsszess├®ge
A fentiek alapj├Īn is l├Īthat├│, hogy a kering├®si rendszer betegs├®gei mellett a legnagyobb s├║ly├║ probl├®ma haz├Īnkban a daganatos hal├Īloz├Īs. Indokolt teh├Īt a frissen bemutatott tanulm├Īnyt kicsit jobban ├Īttekinteni. A kutat├Īs sor├Īn a 27 uni├│s orsz├Īgot 2 nagy csoportra bontott├Īk: kelet-, illetve nyugat-eur├│pai r├®gi├│ra. ├ērtelemszer┼▒en Magyarorsz├Īg a kelet-eur├│pai csoportba ker├╝lt. A beoszt├Īs nem f├Čldrajzi alapon t├Črt├®nt, hanem az eg├®szs├®g├╝gyre ford├Łtott, (egy f┼ære jut├│) kiad├Īsokat vett├®k figyelembe (ami persze jelen esetben egyen├®rt├®k┼▒ a f├Čldrajzi feloszt├Īssal is).
├ültal├Īnoss├Īgban elmondhat├│, hogy a magasabb GDP magasabb ar├Īny├║ eg├®szs├®g├╝gyi kiad├Īsokat jelent, ├Łgy magasabb lesz az egy f┼ære jut├│ eg├®szs├®g├╝gyi kiad├Īs is. Lemarad├Īsunk sajnos m├Īr itt is tetten├®rhet┼æ, m├®g a saj├Īt r├®gi├│nkon (Visegr├Īdi orsz├Īgok) bel├╝l is.
Lent: egy f┼ære jut├│ eg├®szs├®g├╝gyi kiad├Īsok az egy f┼ære jut├│ GDP f├╝ggv├®ny├®ben (USD-ben, v├Īs├Īrl├│er┼æ-parit├Īson). A saj├Īt r├®gi├│nkt├│l is elszakadunk.Forr├Īs: Discrepancies in cancer incidence and mortality and its relationship to health expenditure in the 27 European Union member states, Annals of Oncology 00: 1–6, 2013
Els┼ære meglep┼æ lehet az adat, de a nyugat-eur├│pai r├®gi├│ban ugyanannyi, vagy magasabb a daganatok incidenci├Īja, mint K├Čz├®p-Kelet Eur├│p├Īban. Legal├Ībbis a hivatalos statisztik├Īk szerint. Ennek t├Čbb oka lehet, a legval├│sz├Łn┼▒bb azonban a "hib├Īs" statisztika: a daganatok nem ker├╝lnek (id┼æben) felismer├®sre, kevesebb ├®s rosszabbul szervezettek a sz┼▒r┼æprogramok, rosszabbul eduk├Īlt a t├Īrsadalom, ├Łgy az adatok torz├Łthatnak. Ugyanakkor a nyugat-eur├│pai magasabb incidencia m├®gis alacsonyabb hal├Īloz├Īssal j├Īr! A gazdagabb, eg├®szs├®g├╝gyre t├Čbbet ├Īldoz├│ ├Īllamok nagyobb ar├Īnyban ├®s val├│sz├Łn┼▒leg kor├Ībbi st├Īdiumban”tal├Īlj├Īk meg” a tumoros betegeket (az incidencia ├Łgy k├Čzelebb ├Īll a val├│shoz, mint Kelet-Eur├│p├Īban), ├Łgy az id┼æben elkezdett, c├®lzott, hat├®kony ter├Īpia folyt├Īn t├Čbb ├®let menthet┼æ meg. Teh├Īt nagyobb r├Īford├Łt├Īssal jobb hal├Īloz├Īsi statisztik├Īk, hosszabb v├Īrhat├│ ├®lettartam, jobb t├║l├®l├®s ├®rhet┼æ el. A legmegd├Čbbent┼æbb tal├Īn az az ├Ībra, amelyen a daganatok el┼æfordul├Īs├Īnak f├╝ggv├®ny├®ben ├Ībr├Īzolt├Īk a hal├Īloz├Īst. Magyarorsz├Īg nem t├║l magas el┼æforsul├Īs mellett szinte "leesik" az ├Ībr├Īr├│l a magas hal├Īloz├Īs miatt. (Statisztik├Īban j├Īrtasabbak kedv├®├®rt: p=0,253, l├Īthat├│, hogy az ├Čsszef├╝gg├®s nem szigifik├Īns, a pr├│ba statisztikai ereje nem megfelel┼æ, de - ahogy a szerz┼æk is ├Łrj├Īk - a trendek vil├Īgosak, val├│sz├Łn┼▒leg nagyobb elemsz├Īm eset├®n szignifik├Īns ├Čsszef├╝gg├®st kapn├Īnk)

B├Īr a belga kutat├│k c├®lja nem haz├Īnk helyzet├®nek ├Ībr├Īzol├Īsa volt , de nek├╝nk, magyaroknak ez egy ├║jabb seg├®lyki├Īlt├Īs. Viszonylag ├Ītlagos haz├Īnkban a daganatos betegs├®gek el┼æfordul├Īsa (a tanulm├Īny ezen bel├╝li ├Čsszet├®telt nem vizsg├Īl!), azonban kiugr├│an rossz hal├Īloz├Īsi adatokat produk├Īlunk. A h├Ītt├®rben persze ezer ok ├Īllhat: megel┼æz├®s, ├®letm├│d, sz┼▒r├®s, szekunder prevenci├│, id┼æben ├®s m├│dszerben megfelel┼æ primer diagnosztika, korai ter├Īpia, ut├Īnk├Čvet├®s ├®s palliat├Łv ter├Īpi├Īk. Mindezek ellen├®re azonban nem ford├Łthatunk h├Ītat ennek a tanulm├Īnynak. J├│l felszerelt, szakmailag magas sz├Łnvonal├║ ├®s a m├®retgazdas├Īgoss├Īg elveit k├Čvet┼æ, nagy centrumok l├®trehoz├Īsa a hat├®kony ter├Īpia kulcsa lehet. Ugyanakkor sz┼▒r├®sek, el├®rhet┼æ nagy├®rt├®k┼▒ diagnosztik├Īk ├®s gyors, pontos sz├Čvettani diagn├│zis n├®lk├╝l id┼æben a ter├Īpi├Īt sem kezdhetj├╝k el. Nemzetgazdas├Īgi szempontb├│l is elengedhetetlen egy hossz├║ t├Īv├║, szakmailag j├│l kidolgozott strat├®gia megteremt├®se, ├®s ehhez megfelel┼æ forr├Īsok allok├Īl├Īsa az onkol├│gia ter├╝let├®re. Ugyanis ha ├Łgy folytatjuk m├Īr a kelet-eur├│pai csoportba sem fogunk belef├®rni a k├Čvetkez┼æ tanulm├Īnyban...
Tetszett a cikk? K├Čvessen minket a Facebookon!
Kor├Ībbi ├Łr├Īsaim sor├Īn leltem r├Ī k├®t megd├Čbbent┼æ adatra: a vil├Īgrangsorban elfoglalt hely├╝nk a nyers hal├Īloz├Īsi r├Īt├Īt ├®s a n├Čveked├®si r├Īt├Īt tekintve katasztrof├Īlis, mindk├®t mutat├│ban a vil├Īg legrosszabb 10%-ba tartozunk! ├ērdemes megn├®zni, milyen "szomsz├®dok" vesznek minket k├Čr├╝l!
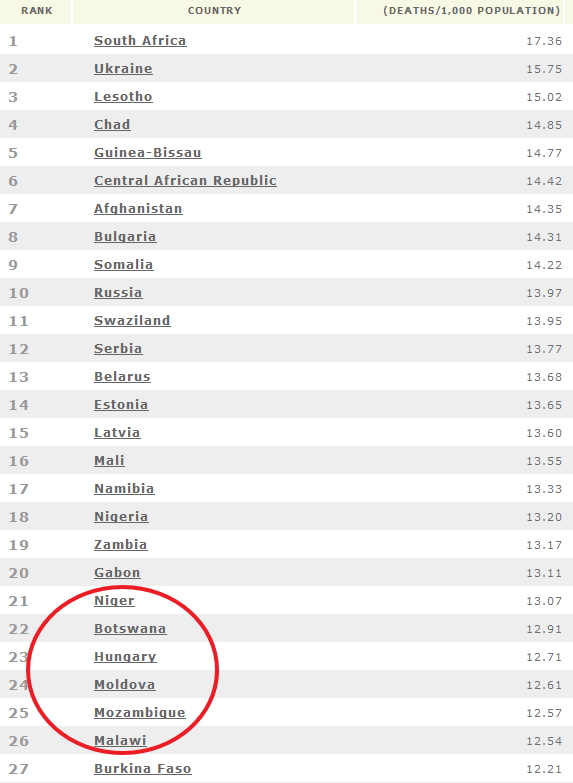
Nyers hal├Īloz├Īsi r├Īta, a legrosszabb 10%, forr├Īs: CIA World Factbook
Demogr├Īfia
R├®szben ezek az adatok k├®sztettek arra, hogy ennek hossz├║ t├Īv├║ k├Čvetkezm├®nyeit is ├Ītgondoljam. A jelens├®g egy├®bk├®nt ├®rint sok (k├Čz├®p-)eur├│pai, fejlett orsz├Īgot, teh├Īt glob├Īlis probl├®m├Īr├│l van sz├│. Sajnos a rossznak is mi vagyunk a rosszabbik v├®g├®n...
A gazdas├Īgi v├Īls├Īg mellett teh├Īt egy j├│val s├║lyosabb, ├®s nehezebben, lassabban orvosolhat├│ probl├®m├Ība cs├║sznak bele a fejlett orsz├Īgok, k├Čzt├╝k kiemelten K├Čz├®p-Kelet-Eur├│pa ├®s benne Magyarorsz├Īg. Ez pedig az a hum├Īner┼æforr├Īs-kr├Łzis, amely ├Łgy,├Čsszt├Īrsadalmi szinten vizsg├Īlva teljesen ├║j ├®rtelmez├®st is nyer. R├Īad├Īsul nem besz├®lhet├╝nk ├®vtizedes t├Īvlatokr├│l, az els┼æ bomba a Ratk├│-korszak gyermekeinek nyugd├Łjba vonul├Īsa sor├Īn m├Īr robbani fog, ez pedig 2015-16 -t├│l (!!) ├│ri├Īsi gondokat fog okozni, a probl├®ma ├®get┼æv├® v├Īlt, b├Īr a politika ezt a t├®m├Īt hossz├║ ├®vek ├│ta messzir┼æl ker├╝li.
Kezdj├╝k a sz├╝let├®ssz├Īmmal. 1950-56-ig minden ├®vben rendre k├Čzel 200 ezer gyermek sz├╝letett, 1954-ben ├®s ’55-ben pedig enn├®l is t├Čbb, 223, illetve 210 ezer ├®lvesz├╝let├®st regisztr├Īltak. Ez a gener├Īci├│ 2015-t┼æl kezd┼æd┼æen vonul majd nyugd├Łjba (ez persze nyilv├Īnval├│an kevesebb embert jelent az emigr├Īci├│, hal├Īloz├Īs, korai nyugd├Łjaz├Īs, munkan├®lk├╝lis├®g miatt). A kiugr├│an magas sz├Īm├║ nyugd├Łjba vonul├Īs ├Čnmag├Īban persze nem is lenne baj. Egyre ink├Ībb kitol├│dik a sz├╝let├®skor v├Īrhat├│ ├®lettartam, egyre t├Čbb nyugd├Łjas, ez term├®szetes jelens├®g szinte mindenhol a fejlett vil├Īgban. N├®zz├╝k azonban a m├Īsik oldalt, a sz├╝let├®sek sz├Īm├Īt a k├Čzelm├║ltban. Azokat, akik a nyugd├Łjasokat „p├│tolj├Īk”, akik fenntartj├Īk az orsz├Īgot, megteremtik a nyugd├Łj ├®s a szoci├Īlis h├Īl├│ anyagi felt├®teleit.
L├Īssuk a sz├╝let├®ssz├Īmot 1994-2000-ig, nagyj├Īb├│l ez a koroszt├Īly kell, hogy bel├®pjen a munkaer┼æpiacra 2015-t┼æl kezdve. A kilencvenes ├®vek k├Čzep├®n m├®g ├®ppen t├Čbb, mint 100 ezer gyermek sz├╝letett, azonban 1998-t├│l m├Īr 100 ezer alatti sz├╝let├®ssz├Īmr├│l besz├®lhet├╝nk. Ha ├Čsszehasonl├Łtjuk a k├®t korszakot, a nyugd├Łjba men┼æket ├®s a friss bel├®p┼æket ,szmor├║ tendencia bontakozik ki. 1950-56-ig ├Čsszesen 1,4 milli├│ gyermek sz├╝letett, 1994-2000-ig pedig csup├Īn a fele, 720 ezer! Nagyon k├Čzel, m├Īr 2015-t┼æl j├Čhet az a v├Īlt├Īs, mely a demogr├Īfiai torzul├Īs folyt├Īn ├│ri├Īsi probl├®m├Īkat fog gener├Īlni! A sz├│ leszorosabb ├®rtelm├®ben v├®ve besz├®lhet├╝nk teh├Īt hum├Īner┼æforr├Īs-kr├Łzisr┼æl. A magyar p├®lda nem egyed├╝l├Īll├│, de tendenci├Īj├Īt tekintve, t├Črt├®nelmi okokb├│l m├®gis kiemelt jelent┼æs├®g┼▒! Egyszer┼▒en nem lesz, aki megtermelje az id┼æsebb gener├Īci├│k eltart├Īs├Īhoz sz├╝ks├®ges j├Īrul├®k- ├®s ad├│t├Čmeget. R├Īad├Īsul a nyugd├Łjkassza terhel├®se is fokozottan emelkedik, ezt pedig j├Īrul├®kemel├®ssel m├Īr nemigen lehet enyh├Łteni. A nyugd├Łjj├Īrul├®kot a kilencvenes ├®vek ├│ta m├®g kism├®rt├®kben emelt├®k is, a jelenlegi 33%-os szint m├Īr nemigen fokozhat├│.
Foglalkoztatotts├Īg
Az ijeszt┼æ tendencia a foglalkozatotts├Īgi adatokon is j├│l l├Īthat├│. Ez valamivel megb├Łzhat├│bb adat a puszta sz├╝let├®ssz├Īmn├Īl, hisz megmutatja az itthon dolgoz├│, akt├Łv ├Īllampolg├Īrok sz├Īm├Īt. A KSH adatai alapj├Īn m├®g k├Čr├╝lbel├╝l 15 ├®vvel ezel┼ætt, 1998-banis viszonylag sok fiatal bel├®p┼æ volt a munkaer┼æpiacon, ez b┼æven fedezte a nyugd├Łjba vonul├│k sz├Īm├Īt. Ezzel szemben a 2012-es ├®vet n├®zve d├Čbbenetes tendencia bontakozik ki. 1998-ban a munkaer┼æpiacra bel├®p┼æ 15-24 ├®ves koroszt├Īly 523 ezer f┼æ volt, m├Łg 2012-ben m├Īr csup├Īn 216 ezer! A 15-19 ├®ves bel├®p┼æk (szakmunk├Īs r├®teg) gyakorlatilag elt┼▒ntek, a 20-24 ├®ves fiatal foglalkoztatottak sz├Īma pedig 445 ezerr┼æl 206 ezerre zuhant. Az 55-65 ├®ves (id┼æsebb) foglalkoztatottak sz├Īma ugyanakkor 182 ezerr┼æl 505 ezerre n┼ætt! ( A nyugd├Łjkorhat├Īr 1998-ban 57 ├®v volt). Adott teh├Īt egy ├│ri├Īsi t├Čmeg, aki az elk├Čvetkezend┼æ ├®vekben ki fog vonulni a munkaer┼æpiacr├│l ugyanakkor nincs aki p├│tolja majd az ├│ri├Īsi j├Īrul├®k- ├®s ad├│vesztes├®get ├®s a hirtelen n├Čvekv┼æ t├Īrsadalmi-gazdas├Īgi terheket.
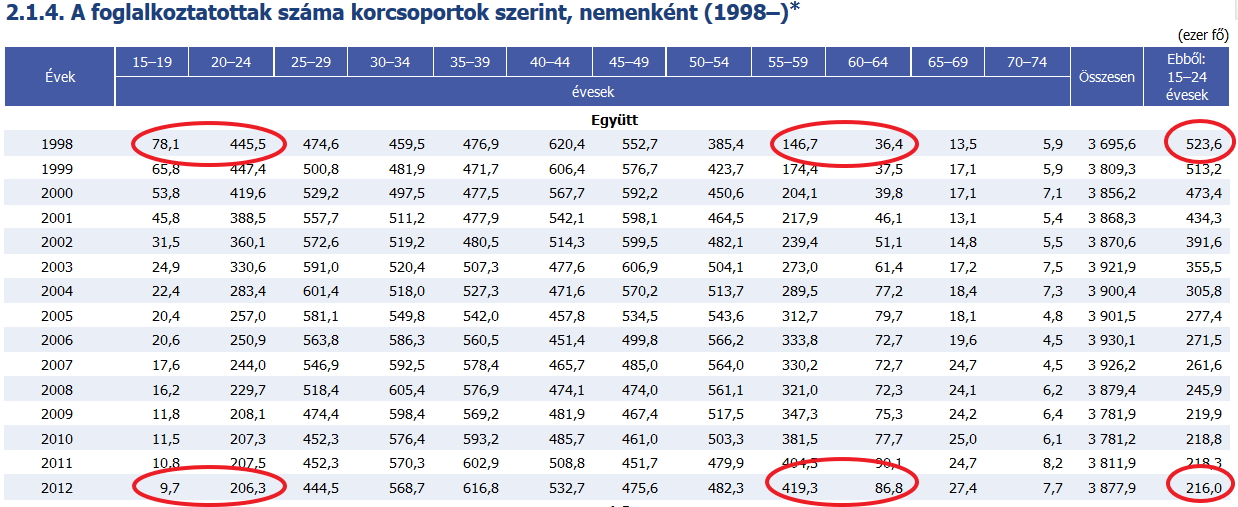
foglalkoztatottsag_1998-.jpg-(a linkre kattintva megn├®zheti eredeti m├®retben), forr├Īs: KSH
Eg├®szs├®g├╝gy
Az eg├®szs├®g├╝gy helyzete ebben a szitu├Īci├│ban is kiss├® speci├Īlis. K├Čztudott, hogy a nyugd├Łjasok ig├®nybev├®tele- az eg├®szs├®g├╝gyi szolg├Īltat├Īsokat illet┼æen - az ├Ītlagn├Īl j├│val magasabb. Nyugd├Łjba vonul├Īs ut├Īn – r├®szben pszichol├│giai okokb├│l is – dr├Īmaian megn┼æ az eg├®szs├®g├╝gyi ell├Īt├Īsok ir├Īnti kereslet. Teh├Īt ├Īltal├Īnos keresletn├Čveked├®sre, nagyobb terhel├®sre sz├Īm├Łthat az eg├®szs├®g├╝gy a fent v├Īzolt demogr├Īfiai bomb├Īval egyid┼æben. Ugyanakkor a munkapiacra bel├®p┼æ fiatalok ├®s a nyugd├Łjba vonul├│k sz├Īma k├Čz├Čtti k├╝l├Čnbs├®g ├®vr┼æl-├®vre hatalmas j├Īrul├®kkies├®st fog okozni, ami megroppantja majd az e-alap forr├Īsteremt├®si oldal├Īt. Elker├╝lhetetlen teh├Īt a forr├Īsteremt├®si technik├Īk ├║jragondol├Īsa, mert a kies┼æ j├Īrul├®kt├Čmeg teljesen fenntarthatalann├Ī fogja tenni a rendszert, nagyon r├Čvid id┼æn bel├╝l. A j├Īrul├®kok emel├®s├®re itt sincs nagy j├Īt├®kt├®r. Igaz, az eg├®szs├®gbiztos├Łt├Īsi j├Īrul├®k Magyarorsz├Īgon jeleleg az egyik legalacsonyabb a vil├Īgon, 7%, ├Łgy a kies├®s a nyugd├Łjj├Īrul├®kok kies├®s├®n├®l kisebb m├®rt├®k┼▒ lesz. (2006-ban m├®g 15%-os j├Īrul├®kot fizett├╝nk, az├│ta ennek kevesebb, mint a fel├®t kell beadni a k├Čz├Čsbe. J├│l jelzi az eg├®szs├®g├╝gy kiszolg├Īltatott, „m├Īsodheged┼▒s” szerep├®t az eg├®szs├®g├╝gyi ├®s a nyugd├Łjj├Īrul├®kok ar├Īnya is: 7% szemben a 33%-kal.)
├¢sszefoglal├Īs
R├Čvid t├Īvon nehezen, ├│ri├Īsi er┼æfesz├Łt├®sekkel ├®s s├║lyos ├Īldozatokkal megoldhat├│ probl├®m├Īt fog okozni ez a demogr├Īfiai kr├Łzis, hossz├║ t├Īvon azonban megoldhatatlan helyzetet teremthet, ha nem tesz├╝nk ellene. ├¢reged┼æ t├Īrsadalom ├®s ├Łgy sz├®lesed┼æ nyugd├Łjas r├®teg fenntart├Īsa cs├Čkken┼æ sz├╝let├®ssz├Īm mellett hossz├║ t├Īvon - a j├│l├®ti rendszer csorb├Łt├Īsa n├®k├╝l - gyakorlatilag lehetetlen. A modern eg├®szs├®g├╝gy robban├Īsa ├®s fejl┼æd├®se 40-50 ├®v eltelt├®vel okozza az els┼æ gondokat a fejlett t├Īrsadalmakban. A cs├Čkken┼æ gyermekv├Īllal├Īsai kedv ├®s a t├║l├®l├®s ├Īra jelentkezik most. Hi├Ība oldjuk meg a gazdas├Īgi v├Īls├Īgot, hi├Ība kergetj├╝k a GDP n├Čveked├®s eszm├®j├®t, ha hossz├║ t├Īvon nem lesz, aki fenntartsa a t├Īrsadalmat, ha nem lesz aki dolgozzon ├®s termeljen. K├Čz├®p-Eur├│pa ├®s Magyarorsz├Īg helyzete az├®rt is speci├Īlis, mert itthon – szemben a gazdagabb nyugat-eur├│pai t├Īrsadalmakkal – a bev├Īndorl├Īs sem enyh├Łti a k├Čzeled┼æ demogr├Īfiai v├Īls├Īgot. ├¢sszehasonl├Łt├Īsk├®nt a szint├®n ├Čreged┼æ N├®metorsz├Īgban 2011-ben a m├Īsodik vil├Īgh├Ībor├║ ├│ta a legkevesebb, 663 ezer gyermek sz├╝letett (852 ezer hal├Īloz├Īs t├Črt├®nt), mely hossz├║ t├Īvon hasonl├│ probl├®m├Īkat okozna, mint a k├Čz├®p-kelet-eur├│pai r├®gi├│ban, azonban tavaly t├Čbb, mint 1 milli├│ bev├Īndorl├│ ├®rkezett az orsz├Īgba! ├Źgy a munkaer┼æ-piacra bel├®p┼æk b┼æven kitermelik az a j├Īrul├®k-├®s ad├│t├Čmeget, mely a j├│l├®ti t├Īrsadalom fenntart├Īs├Īhoz n├®lk├╝l├Čzhetetlen. Itthon azonban alig van bev├Īndorl├│, egyre kevesebb gyermek sz├╝letik, van viszont egy ├Čreged┼æ t├Īrsadalom, egyre sz├®lesebb nyugd├Łjas r├®teg ├®s volt egy ├®veken bel├╝l ”be├®r┼æ” Ratk├│-korszak. Eur├│pa k├Čzep├®n teh├Īt sz├®p lassan elfogyunk. De addig is, am├Łg fogyunk j├Čn egy nagyon neh├®z id┼æszak, amikor m├Īr alig lesz fiatal, lesz viszont ann├Īl t├Čbb eltartand├│ ├Īllampolg├Īr. De akkor ki fogja megfizetni a j├│l├®ti t├Īrsadalom ├Īr├Īt? A nyugd├Łjkorhat├Īrt nem lehet a hal├Īlig tolni. Vagy m├®gis?
Tetszett a cikk? K├Čvessen minket a Facebookon!
 A m├║lt h├®ten ├║jabb pet├Īrda robbant a h├Īlap├®nz int├®zm├®nye k├Čr├╝l. A P├®terfy S├Īndor utcai k├│rh├Īz egyik baleseti seb├®sze a beteg ell├Īt├Īsa ut├Īn kevesellte a neki sz├Īnt t├Łzezer forintos honor├Īriumot, majd kritik├Ītlan m├│don besz├®lt a beteggel, kil├Īt├Īsba helyezve ennek k├Čvetkezm├®nyeit - tud├│s├Łtott t├Čbb m├®dium. Hogy a t├Črt├®net hogy zajlott, a besz├®lget├®sekb┼æl mi igaz ├®s mi nem, azt nem az ├®n tisztem eld├Čnteni, val├│sz├Łn┼▒leg nem is fog kider├╝lni soha. Az azonban biztos, hogy ilyen orvosok sajnos l├®teznek. Sz├Īmomra szem├®ly szerint erk├Člcsileg ├®s szakmailag is elfogadhatatlan a h├Īlap├®nzre ir├Īnyul├│ b├Īrmilyen m├®rt├®k┼▒ presszi├│ vagy ak├Īr utal├Īs az eg├®szs├®g├╝gyi dolgoz├│ r├®sz├®r┼æl, nem is besz├®lve ennek jogi oldal├Īr├│l.
A m├║lt h├®ten ├║jabb pet├Īrda robbant a h├Īlap├®nz int├®zm├®nye k├Čr├╝l. A P├®terfy S├Īndor utcai k├│rh├Īz egyik baleseti seb├®sze a beteg ell├Īt├Īsa ut├Īn kevesellte a neki sz├Īnt t├Łzezer forintos honor├Īriumot, majd kritik├Ītlan m├│don besz├®lt a beteggel, kil├Īt├Īsba helyezve ennek k├Čvetkezm├®nyeit - tud├│s├Łtott t├Čbb m├®dium. Hogy a t├Črt├®net hogy zajlott, a besz├®lget├®sekb┼æl mi igaz ├®s mi nem, azt nem az ├®n tisztem eld├Čnteni, val├│sz├Łn┼▒leg nem is fog kider├╝lni soha. Az azonban biztos, hogy ilyen orvosok sajnos l├®teznek. Sz├Īmomra szem├®ly szerint erk├Člcsileg ├®s szakmailag is elfogadhatatlan a h├Īlap├®nzre ir├Īnyul├│ b├Īrmilyen m├®rt├®k┼▒ presszi├│ vagy ak├Īr utal├Īs az eg├®szs├®g├╝gyi dolgoz├│ r├®sz├®r┼æl, nem is besz├®lve ennek jogi oldal├Īr├│l.
A h├Īlap├®nzr┼æl nemr├®g m├Īr ├Łrtam egy bejegyz├®sben. Most azonban kicsit m├Īs megk├Čzel├Łt├®sbe szeretn├®m az eset kapcs├Īn helyezni ezt a t├®m├Īt. Ez a t├®ma pedig a BIZALOM. ├Źgy, csupa nagy bet┼▒vel. A h├Īlap├®nz megsz├╝ntet├®se ugyanis legal├Ībb h├Īrom l├Ībon kell, hogy ├Īlljon, ├®s a bizalom ennek az egyik legfontosabb eleme. Alapvet┼æ term├®szetesen az eg├®szs├®g├╝gyi b├®rek rendez├®se, aminek a forr├Īsig├®nye jelenleg egy├®bk├®nt ├│ri├Īsi (lenne). Az ehhez kapcsol├│d├│ szab├Īlyoz├Īsi mechanizmusok, jogszab├Īlyok ├®s az eg├®szs├®g├╝gyi dolgoz├│k szeml├®letv├Īlt├Īsa a folymat m├Īsodik elengedhetetlen l├®pcs┼æje.
Azonban a fenti int├®zked├®sek ├Čnmagukban mit sem ├®rnek. Ahogyan azt m├Īr kor├Ībban is ├Łrtam, a magas fizet├®s ├®s a tilt├Īs ├Čnmag├Īban sehol, semmilyen k├Čr├╝lm├®nyek k├Čz├Čtt nem sz├╝ntette meg a korrupci├│t. Am├Łg lesz olyan, aki ez├Īltal szeretne jogtalan el┼ænyh├Čz jutni, addig mindig lesz olyan, aki ezt el is fogadja. F┼æk├®nt akkor, amikor teljesen egy├®rtelm┼▒, hogy magas, meghat├Īroz├│ poz├Łci├│ban l├®v┼æ orvosok h├Īlap├®nz-mennyis├®g├®t b├®rrel kiv├Īltani gyakorlatilag lehetetlen. A k├Čr├╝lbel├╝l 70-100 milli├Īrd forintra becs├╝lt ”h├Īlap├®nz-kassza” mintegy 90%-├Īt az orvosi kar 10%-a tudhatja mag├Ī├®nak. ┼Ék bizony semmilyen v├Īltoz├Īsban nem lesznek ├®rdekeltek.
Ahhoz, hogy a h├Īlap├®nz megsz┼▒nj├Čn a betegek, a szolg├Īltat├Īst ig├®nybe vev┼æk viselked├®se ├®s attit┼▒dje is kulcsfontoss├Īg├║. Megint csak. az ├║n. franchise-effektust tudom felhozni p├®ldak├®nt. Ha bemegy├╝nk egy ismert gyors├®tterem-l├Īnchoz, vagy valamely szigor├║ standard szerint m┼▒k├Čd┼æ szolg├Īltat├Īst vesz├╝nk ig├®nybe, ott fel sem mer├╝l az, hogy ken┼æp├®nzeket cs├║sztassunk a pult alatt, hisz egyr├®szt a szolg├Īltat├Īst ny├║jt├│nak nincs belesz├│l├Īsa a folyamat eg├®sz├®be (illetve van, de azt eleve a t┼æle elv├Īrhat├│ legjobb min┼æs├®gben, legjobb tud├Īsa szerint fogja ny├║jtani), valamint tudjuk, hogy mit v├Īrunk ├®s meg tudjuk ├Łt├®lni, hogy mit kaptunk a p├®nz├╝nk├®rt. A bizalom persze itt is szerepet j├Ītszik, de a folyamat transzparens, ismerj├╝k a l├®p├®seket ├®s tiszta k├®p├╝nk van arr├│l, hogy mik az elv├Īr├Īsaink.
Ilyen szempontb├│l az eg├®szs├®g├╝gyi szolg├Īltat├Īs kiss├® speci├Īlisabb. Ritka kiv├®telekt┼æl eltekintve nem tudjuk, hogy pontosan milyen szolg├Īltat├Īst szeretn├®nk, illetve ha megkapjuk nem tudjuk meg├Łt├®lni annak (szakmai) min┼æs├®g├®t. Egy dolgot, egy term├®ket tudunk megnevezni, ez pedig az eg├®szs├®g. A beteg ember kereslete az eg├®szs├®gre ├®s nem az adott konkr├®t szolg├Īltat├Īsra ir├Īnyul. Az, hogy ehhez (az eg├®szs├®ghez) hogyan jut hozz├Ī, az sz├Īm├Īra (├®sszer┼▒ keretek k├Čz├Čtt) mindegy. Az inform├Īci├│s aszimmetria miatt ├Łgy a beteg kiszolg├Īltatott├Ī v├Īlik. K├╝l├Čn├Čsen igaz ez a magyar eg├®szs├®g├╝gyre, ahol a beteg tudja, hogy a kapacit├Īsok sz┼▒k├Čsek, a szem├®lyzet f├Īradt, a fizet├®sek alacsonyak, ├®s ├║gy ├Īltal├Īban, a t├Īrsadalom v├®leked├®se alapj├Īn a magyar eg├®szs├®g├╝gy rossz, a j├│ min┼æs├®g┼▒ ell├Īt├Īshoz pedig neh├®z hozz├Ījutni. Azt is tudj├Īk, hogy sok m├║lik az orvoson. Ott d┼æl el, hogy mi lesz a beteg sorsa, milyen szolg├Īltat├Īst fog kapni, milyen gyorsan ├®s hol. Ameddig pedig a beteg ├║gy ├®rzi, hogy ebben az abszol├║t nem transzparens, esetlegesen hozz├Īf├®rhet┼æ ├®s korrump├Īlhat├│ rendszerben p├®nzzel el┼ænyh├Čz juthat, addig ezt meg is fogja tenni. ├ēs addig olyan is lesz, aki elfogadja. Ennek a pszichol├│gi├Īja pedig m├Īr egy ├Črd├Čgi k├Črt teremt, ugyanis ha a szomsz├®d ezt csin├Īlja, akkor nekem is ezt kell, k├╝l├Čnben h├Ītr├Īnyba fogok ker├╝lni vele szemben, hi├Ība lenn├®nek m├Īsok az elveim (gondoljunk csak a v├Īr├│list├Īkra). R├Īad├Īsul ez a gondolat nem csak a beteg oldalra lehet igaz! Ha a m├Īsik orvos elfogadja ugyanaz├®rt a tev├®kenys├®g├®rt, amit ├®n v├®gzek, ├®s ┼æ el tud menni sv├Ījcba s├Łelni, ├®n mi├®rt ker├╝ljek h├Ītr├Īnyba?
Ezeket a k├®nyszereket ├®s attit┼▒d├Čket pedig csak egy j├│l m┼▒k├Čd┼æ, transzparens, hat├®kony ├®s min┼æs├®gi szolg├Īltat├Īst ny├║jt├│ eg├®szs├®g├╝gyben tudjuk kik├╝sz├Čb├Člni. Egy olyan eg├®szs├®g├╝gyben, ahol az orvos val├│ban csak ├®s kiz├Īr├│lag a lehet┼æ legjobb szakmai d├Čnt├®st aj├Īnlja majd fel, a lehet┼æ leggyorsabb ├║ton amit az adott eg├®szs├®g├╝gyi rendszer ├®pp ny├║jtani k├®pes. ├ēs ahhoz, hogy ezt a beteg elhiggye, ahhoz, hogy a beteg ├║gy ├®rezze, h├Īlap├®nz n├®lk├╝l is azt kapja, ami sz├Īm├Īra az el├®rhet┼æ legjobb, na ahhoz kell a BIZALOM. Bizalom az orvossal, ├®s nem kev├®sb├® hangs├║lyosan bizalom az eg├®szs├®g├╝ggyel szemben. Ha a beteg majd bemegy a kezel┼æorvoshoz, vagy befekszik a k├│rh├Īzba, ├®s tudja, hogy a lehet┼æ legjob kezekben van, tudja, hogy mindent meg fognak tenni ├®rte, vagy szerettei├®rt, ami szakmailag ├®s emberileg lehets├®ges, na akkor a h├Īlap├®nz m├Īr csak egy rossz eml├®k lesz. De ehhez b├Łznia kell az eg├®szs├®g├╝gyben. ├ēs ha b├Łzik az eg├®szs├®g├╝gyben m├Īr b├Łzni fog az orvosban is, mert az orvos az eg├®szs├®g├╝gyet fogja k├®pviselni el┼ætte. Ez az a nagybet┼▒s BIZALOM, amit mindenekel┼ætt vissza kell ├Īll├Łtani, ├®s ami n├®lk├╝l mindig k├®nyszert fog ├®rezni a beteg arra, hogy p├®nzzel szerezzen mag├Īnak el┼ænyt, k├╝l├Čnben baja lesz. ├ēs ez az a BIZALOM, amit a fenti cikkben eml├Łtett ”orvosok” porig rombolnak. ├¢n├®rdekb┼æl, kapzsis├Īgb├│l. Ez├®rt nem b├Łzik a beteg, ez├®rt ├®rzi, hogy fizetnie kell, ez├®rt megy el a fiatal orvos ├®s ez├®rt nem fog hazaj├Čnni a tapasztalt...
L├®tezik m├®g eg├®szs├®gbiztos├Łt├Īs Magyarorsz├Īgon?
qaly | 2013-06-25 07:07:00
 Az eg├®szs├®g├╝gyi rendszer├╝nk finansz├Łroz├Īsa - vagy ├Īltal├Īban az eg├®szs├®g├╝gyi rendszerek├® -, azaz maga a forr├Īsteremt├®s k├®nyes t├®ma. Igazi, klasszikus makrogazdas├Īgtani, makroallok├Īci├│s k├®rd├®s, hisz haz├Īnkban is az ├Īllamh├Īztart├Īsi kiad├Īsok kb. 10%-├Īt kitev┼æ ├Čsszegr┼æl besz├®l├╝nk. Mint minden olyan k├®rd├®s, mely ekkora volumen┼▒ p├®nzt mozgat, ez is a nagypolitika asztal├Īra val├│ t├®ma, ├Łgy k├╝l├Čn├Čsen izgalmas ter├╝let: ├Īltal├Īban j├│l nyomon k├Čvethet┼æ rajta az aktu├Īlpolitikai ├®rdek, sajnos sokkal ink├Ībb, mint a val├│di szakma(politika)i lenyomatok. Magyarorsz├Īg hagyom├Īnyosan t├Īrsadalombiztos├Łt├Īsb├│l tartotta fenn ezt az ├Īgazatot, azonban itt is megfigyelhet┼æ egy lass├║ (kimondott vagy ki nem mondott) folyamat: ha megvizsg├Īljuk a forr├Īsteremt├®si strukt├║r├Īt egyre ink├Ībb t├Īvolodunk a klasszikus eg├®szs├®gbiztos├Łt├Īsi modellt┼æl.
Az eg├®szs├®g├╝gyi rendszer├╝nk finansz├Łroz├Īsa - vagy ├Īltal├Īban az eg├®szs├®g├╝gyi rendszerek├® -, azaz maga a forr├Īsteremt├®s k├®nyes t├®ma. Igazi, klasszikus makrogazdas├Īgtani, makroallok├Īci├│s k├®rd├®s, hisz haz├Īnkban is az ├Īllamh├Īztart├Īsi kiad├Īsok kb. 10%-├Īt kitev┼æ ├Čsszegr┼æl besz├®l├╝nk. Mint minden olyan k├®rd├®s, mely ekkora volumen┼▒ p├®nzt mozgat, ez is a nagypolitika asztal├Īra val├│ t├®ma, ├Łgy k├╝l├Čn├Čsen izgalmas ter├╝let: ├Īltal├Īban j├│l nyomon k├Čvethet┼æ rajta az aktu├Īlpolitikai ├®rdek, sajnos sokkal ink├Ībb, mint a val├│di szakma(politika)i lenyomatok. Magyarorsz├Īg hagyom├Īnyosan t├Īrsadalombiztos├Łt├Īsb├│l tartotta fenn ezt az ├Īgazatot, azonban itt is megfigyelhet┼æ egy lass├║ (kimondott vagy ki nem mondott) folyamat: ha megvizsg├Īljuk a forr├Īsteremt├®si strukt├║r├Īt egyre ink├Ībb t├Īvolodunk a klasszikus eg├®szs├®gbiztos├Łt├Īsi modellt┼æl.
Az eg├®szs├®gbiztos├Łt├Īsi alap (tov├Ībbiakban e-alap) bev├®teleinek alakul├Īs├Īt t├Čbbf├®lek├®pp is vizsg├Īlhatjuk: csup├Īn az ├Čsszbev├®tel ├Čsszeg├®t tekintve nomin├Īl- vagy re├Īl├®rt├®ken, esetlegesen ├Čsszevetve az adott ├®vi tervezett vagy val├│s hi├Īnnyal, ugyanakkor a folyamatok komplexebb meg├®rt├®s├®t teszi lehet┼æv├®, ha az e-alap bev├®teleinek v├Īltoz├Īsait a bev├®teli szerkezet v├Īltoz├Īs├Īval egy├╝tt elemezz├╝k. ├ērdemes vizsg├Īlni a teljes bev├®telen bel├╝l az egyes forr├Īsok alakul├Īs├Īt, illetve ehhez szorosan kapcsol├│dva a forr├Īsteremt├®s m├│dj├Īt (j├Īrul├®k, ezen bel├╝l munkav├Īllal├│i vagy munk├Īltat├│i felel┼æss├®gv├Īllal├Īs, k├Čzponti k├Člts├®gvet├®si hozz├Īj├Īrul├Īsok, azaz ad├│ alap├║ finansz├Łroz├Īsi h├Īnyad, esetleges gy├Īrt├│i visszafizet├®sek/befizet├®sek stb.), a tervezett ├®s val├│s hi├Īnyt, azaz az e-alap stabilit├Īs├Īt, fenntarthat├│s├Īg├Īt. V├®gs┼æ soron egy hossz├║ t├Īv├║ (v├®lem├®nyem szerint minimum 10 ├®ves, azaz mindenk├®pp ciklusokon ├Īt├Łvel┼æ), stabil tervezet alapj├Īn kellene el┼ærevet├Łtetni az e-alap forr├Īsteremt├®si oldal├Īt, a nemzetgazdas├Īgi teljes├Łt┼æk├®pess├®ghez igaz├Łtott, de mindenk├®pp re├Īl├®rt├®kbeli n├Čveked├®ssel (ak├Īr c├®lk├®nt kit┼▒zve az ├®vi kb. 3%-os n├Čveked├®st) tervezve.
Hogyan alakult az e-alap ├Čssz bev├®tele nomin├Īl- ├®s re├Īl├®rt├®ken?
Alapvet┼æen elmondhat├│, hogy az e-alap bev├®telei, b├Īr szerkezetileg v├Īltoz├│ ├Čsszet├®tel mellett, de a 2007-es ├®vig nomin├Īl├®rt├®kben ├®s re├Īl├®rt├®kben is n├Čveked├®st mutattak. A 2008-as ├®vt┼æl azonban, k├Čsz├Čnhet┼æen a cs├Čkken┼æ (f┼æk├®nt munk├Īltat├│i oldalr├│l cs├Čkken┼æ) j├Īrul├®kbev├®teleknek egy kisebb es├®s mutatkozott, a 2011-es ├®vig ennek kompenz├Īci├│ja nem is t├Črt├®nt meg (k├®s┼æbb is csak a rokkantell├Īt├Īs e-alapba sorol├Īsa hozott nagyobb nomin├Īl ├®rt├®k┼▒ emelked├®st a bev├®telekben). A 2000-es ├®vet tekintve b├Īzisnak 2011-re a 2000-es b├Īzis├®v 104%-├Īt siker├╝lt re├Īl├®rt├®kben el├®rni (ez durv├Īn 1400 milli├Īrd forintos bev├®telt jelent), amely, ismerve az eg├®szs├®g├╝gyi technol├│gi├Īk fejl┼æd├®s├®t, a szubspecializ├Īl├│d├Īst ├®s az ig├®nyek (kereslet/ sz├╝ks├®glet) b┼æv├╝l├®s├®t, nem, vagy csak nehezen tekinthet┼æ fenntarthat├│ p├Īly├Īnak.
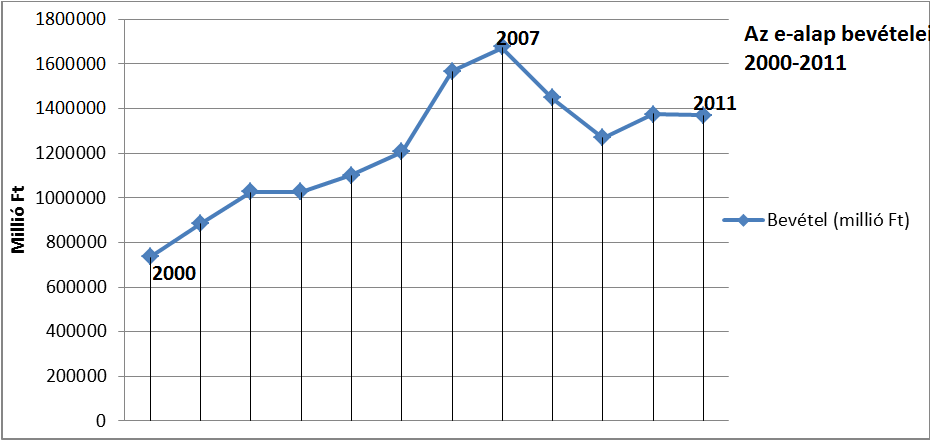
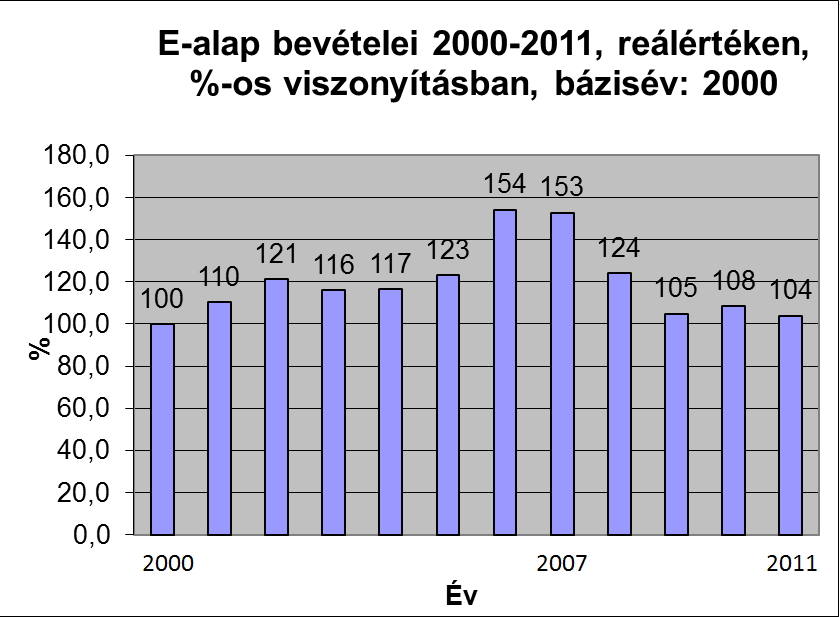
forr├Īs: www.eski.hu/alaptabla/Ealapbe_p.xls
Hogyan alakult a bev├®teli szerkezet?
A bev├®teli szerkezet ├Ītalakul├Īsa folyamatos volt a kilencvenes ├®vek k├Čzepe ├│ta. A szinte teljesen j├Īrul├®k-alap├║ forr├Īsteremt├®s ├®s a klasszikus eg├®szs├®gbiztos├Łt├Īsi modell lassan cs├║szott/cs├║szik ├Īt egy t├║lnyom├│r├®szt k├Čzponti k├Člts├®gvet├®s ├Īltal finansz├Łrozott (azaz ad├│kb├│l finansz├Łrozott) rendszerbe. Ez a folyamat 2007-r┼æl 2008-ra dinamik├Īt v├Īltott, ├®s a j├Īrul├®kbev├®telek ├®lesen leszakadtak az e-alap ├Čssz bev├®tel├®t┼æl, melynek f┼æ oka a munk├Īltat├│i j├Īrul├®k m├®rt├®k├®nek jelent┼æs cs├Čkken├®se volt ( a 2000-es 11%-r├│l 2011-re 2%-ra). Ezt a kies├®st csak kis m├®rt├®kben tudta kompenz├Īlni a munkav├Īllal├│i j├Īrul├®kok 3%-r├│l 6%-ra val├│ emel├®se. A j├Īrul├®kcs├Čkkent├®s m├Čg├Čtt ├Īll├│ indok a foglalkoztat├Īsi mutat├│k jav├Łt├Īsa, illetve a j├Īrul├®k- ├®s ad├│fizet├®si hajland├│s├Īg befoly├Īsol├Īsa volt (ezek sajnos nem v├Īltott├Īk be a hozz├Ī f┼▒z├Čtt rem├®nyeket, r├Īad├Īsul a megemelt nyugd├Łjj├Īrul├®k r├®szben el is vitte a fenti el┼æny├Čk egy r├®sz├®t). Az ├║n. (t├®teles) eg├®szs├®g├╝gyi hozz├Īj├Īrul├Īs m├®rt├®ke is jelent┼æs r├®sz├®t k├®pezte a bev├®teleknek, a 2000-es ├®vek elej├®n m├®g k├Čzel 200 milli├Īrd forintot, 2009-ben mintegy 100 milli├Īrd forintot tett ki ez a t├®tel, majd 2010-ben ├®s 2011-ben ez rendre 50, illetve 35 milli├Īrd forintra cs├Čkkent.

Eg├®szs├®gbiztos├Łt├Īsi j├Īrul├®k szintek Eur├│p├Īban (2008) j├Čvedelem %-ban
(forr├Īs: http://www.weborvos.hu/adat/egsz/2009marc/18-22.pdf)
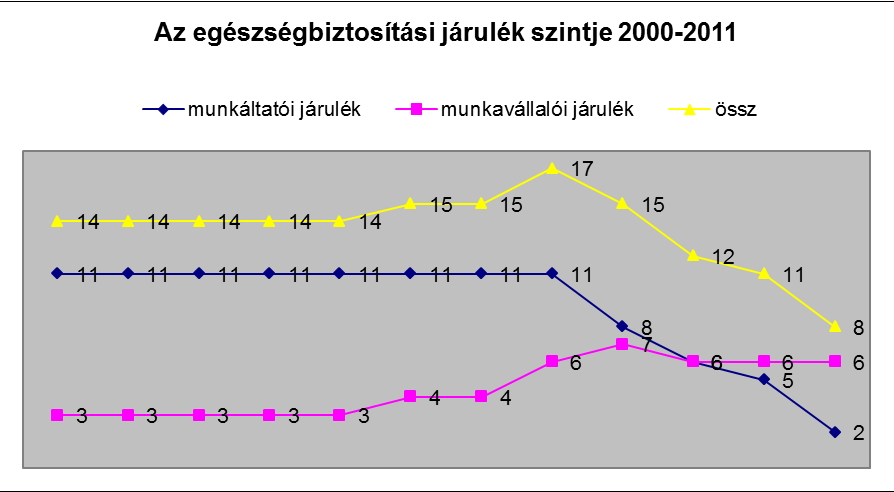
Az eg├®szs├®gbiztos├Łt├Īsi j├Īrul├®k Magyarorsz├Īgon, a brutt├│ j├Čvedelem %-ban, 2000-2011
forr├Īs: http://weborvos.hu/adat/files/2011_oktober/egsz_4_vegso.pdf

forr├Īs: www.eski.hu/alaptabla/Ealapbe_p.xls
├¢sszefoglal├Īs
A 2000-2011-ig terjed┼æ id┼æszakban az e-alap forr├Īsteremt├®si oldal├Īnak lass├║ (├®s tal├Īn m├Īig nem befejezett), csendes ├Ītalakul├Īsa zajlott/folytat├│dott. A hazai j├Īrul├®k- ├®s ad├│fizet├®si hajland├│s├Īg mellett, ilyen fekete- ├®s sz├╝rkegazdas├Īgi viszonyok k├Čz├Čtt ├®rthet┼æ, hogy puszt├Īn j├Čvedelem alap├║ j├Īrul├®kokb├│l nehezen lehet stabilan fenntarthat├│ ├®s hossz├║ t├Īvon el┼ære tervezhet┼æ b├╝dzs├®t alak├Łtani. Re├Īl├®rt├®ken ├®rdemben n├Čvekv┼æ kassz├Īt pedig tal├Īn lehetetlen is. ├ēppen ez├®rt a bev├®teli szerkezet v├Īltoztat├Īsa nem csak lehet┼æs├®g, de k├Čteless├®g is egyben, azonban a lezajlott v├Īltoztat├Īsok k├Čzben ├®s ut├Īn sem v├Īlt stabill├Ī az e-alap egyenlege, a tervezett ├®s val├│s hi├Īny valamint az ad hoc forr├Īskivon├Īsok tov├Ībbra is megmaradtak. H├Ītr├Īnya lehet a jelenlegi forr├Īsteremt├®snek, hogy egyre kevesebb benne a c├®lzott forr├Īs, azaz a mindenkori nemzetgazdas├Īgi ├®rdekek ment├®n k├Čnnyebb egy esetleges megszor├Łt├Īst ├®s eg├®szs├®g├╝gyi k├Člts├®gvet├®s-m├│dos├Łt├Īst v├®grehajtani a jelenlegi, teljesen k├Čzpontos├Łtott gazd├Īlkod├Īs mellett. A forr├Īs teh├Īt ink├Ībb csak ├Ītalakult, plasztikusabb├Ī v├Īlt a tervez├®s (a k├Čzponti hatalom szempontj├Īb├│l), ├Łgy s├®r├╝l├®kenyebb├® is v├Īlhat a kassza. Ett┼æl f├╝ggetlen├╝l a forr├Īsteremt├®si reformokat folytatni kellene (tal├Īn egy m├Īsik ├║ton vagy m├Īs elvek mellett), ├®s olyan form├Ība ├Čnteni, hogy egy hossz├║ t├Īv├║, ak├Īr 10-15 ├®ves, az e-alap szempontj├Īb├│l val├│ban, re├Īl├®rt├®ken is n├Čvekv┼æ forr├Īs ├Īlljon rendelkez├®sre, melyben t├║lnyom├│r├®szt c├®lzott forr├Īsok vannak, hogy ezeket m├Īsra felhaszn├Īlni ne lehessen. Jelenleg nincs egy├®rtelm┼▒, j├│l l├Īthat├│ strat├®gia arra, hogy az elk├Čvetkez┼æ ├®vekben milyen elvek alapj├Īn fog t├Črt├®nni az e-alap bev├®teleinek alak├Łt├Īsa. Egy hosszabb t├Īv├║, vil├Īgosan kimondott tervez├®ssel, k├Čvetkezetes sz├Īmonk├®r├®ssel ├®s szigor├║ gazd├Īlkod├Īssal lehetne egy ”megnyugtat├│” forr├Īsteremt├®si rendszert kialak├Łtani. Ez azonban nyilv├Īnval├│an csak ├®s kiz├Īr├│lag ciklusokon ├Īt├Łvel┼æ folyamatk├®nt, er┼æs t├Īrsadalmi ├®s szakmai kontroll ├®s er┼æsebb ├Īgazati ├®rdek├®rv├®nyes├Łt├®s mellett val├│sulhatna meg.
Tetszett a cikk? K├Čvessen minket a Facebookon!
A b├®remel├®sek ├║jabb l├®pcs┼æj├®t hajtja v├®gre az eg├®szs├®g├╝gy├Īllamtitk├Īrs├Īg (tudom,tudom: az ├Īllam) az eg├®szs├®g├╝gyi dolgoz├│k k├Čr├®ben. Sz├│cska Mikl├│s hivatalosan is bejelentette; „...minden eg├®szs├®g├╝gyi dolgoz├│ kap b├®remel├®st ebben a szakaszban, k├╝l├Čnb├Čz┼æ m├®rt├®kben”. Az orvosok, ├Īpol├│k, szakgy├│gyszer├®szek d├Łjaz├Īs├Īnak megemel├®s├®t a doh├Īny- ├®s alkoholterm├®kek j├Čved├®ki ad├│emel├®s├®b┼æl sz├Īrmaz├│ mintegy 30 milli├Īrd forint fedezi. Nem ├®pp stadionnyi, de az├®rt sz├Īmottev┼æ ├Čsszeg. Ebb┼æl a p├®nzb┼æl az orvosok k├Čz├╝l a rezidensek/szakorvosjel├Čltek (├®s a 450 ezer forint felett keres┼æ orvosok) janu├Īrig visszamen┼ælegesen brutt├│ 10 000 forint emel├®sben, a szakorvosok brutt├│ 40 000 forint b├®remel├®sben r├®szes├╝lnek. Csak a tiszt├Īnl├Īt├Īs v├®gett: ezzel az emel├®ssel egy├╝tt egy kezd┼æ orvos nett├│ b├®re p├│tl├®kokkal ├®s illetm├®nykieg├®sz├Łt├®sekkel k├Čr├╝lbel├╝l 150-160 ezer forint, egy 10-15 ├®ve szakorvos koll├®g├Ī├® k├Čr├╝lbel├╝l 200-220 ezer forint lesz (├╝gyeletek n├®lk├╝l). A b├®remel├®sek nem ├®p├╝lnek bele az alapb├®rbe, ami azt jelenti, hogy az ├╝gyeleteket ezent├║l is a kor├Ībbi b├®rekb┼æl sz├Īm├Łtj├Īk majd.
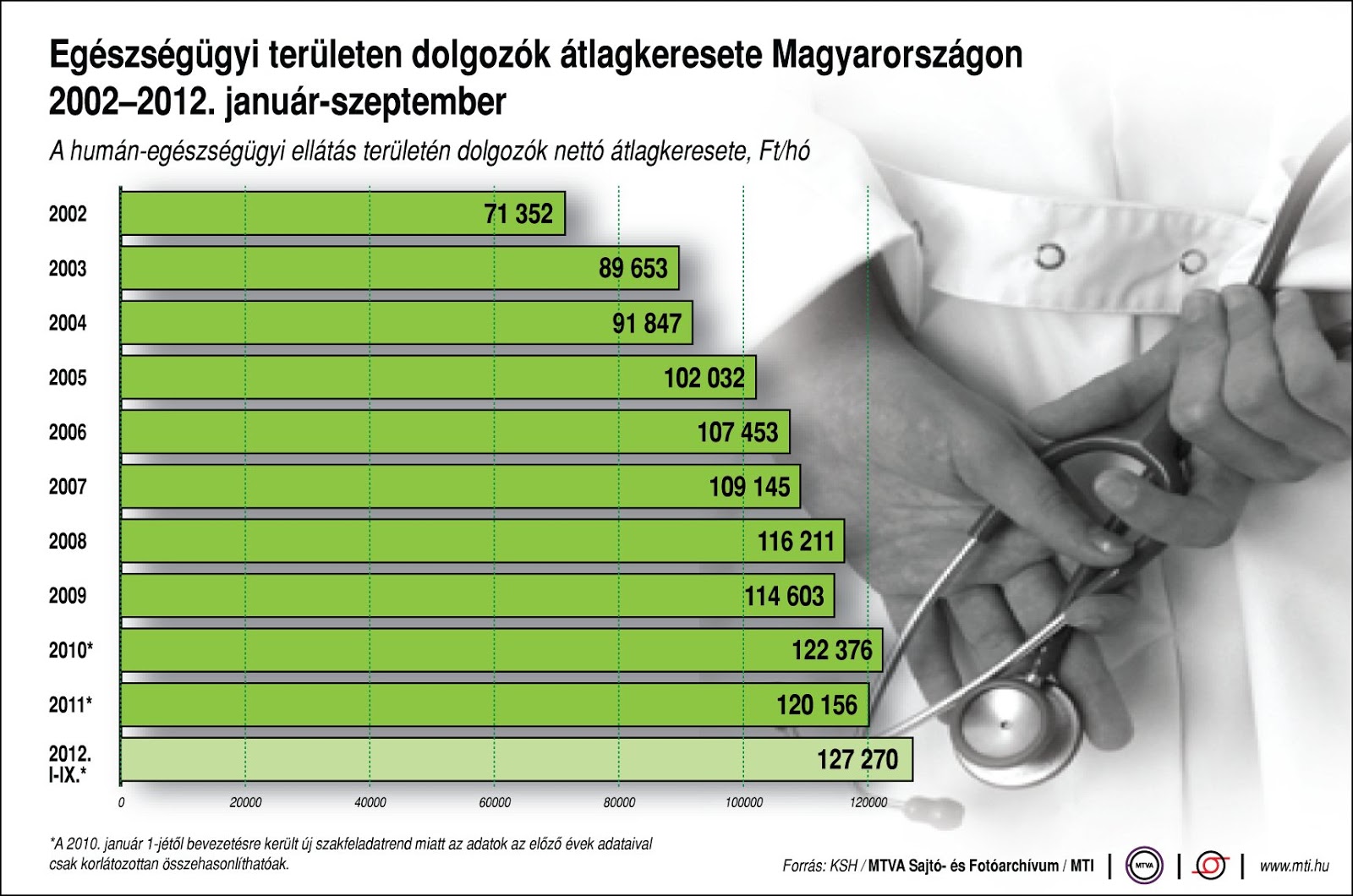
Orvosi b├®rek alakul├Īsa 2002-2012 Forr├Īs: KSH, MTI
A szakdolgoz├│k v├®gzetts├®gt┼æl f├╝gg┼æen 10 ├®s 41 ezer, a 410 f┼æt jelent┼æ klinikai szakgy├│gyszer├®szek mintegy 45 ezer forintos b├®remel├®st kapnak majd - ┼æk a kor├Ībbi emel├®sekb┼æl nem r├®szes├╝ltek. Ebben az idei k├Črben egy├®bk├®nt majdnem 100 ezer dolgoz├│ jut majd plusz forr├Īshoz. Hossz├║t├Īv├║ ├®letp├Īlyamodellr┼æl tov├Ībbra sincs sz├│, rem├®lem az├®rt lassan bel├Ītja a politika, hogy csak ez jelenti a megold├Īst az ├Īgazat b├®r jelleg┼▒ probl├®m├Īira. Egyel┼ære az emel├®sek ellen├®re is - mind nemzetk├Čzi mind hazai viszonylatban - rendk├Łv├╝l rosszul poz├Łcion├Īlt az eg├®szs├®g├╝gyi dolgoz├│k b├®rez├®se. Ett┼æl f├╝ggetlen├╝l ezeket az er┼æfesz├Łt├®seket nem szabad al├Ībecs├╝lni, mindenk├®pp sz├Īm├Łt minden(sajnos) fill├®r, ├®s kis haz├Īnkban m├Īr az is figyelemrem├®lt├│ teljes├Łtm├®ny, hogy a b├®remel├®sek fedezet├®├╝l val├│di forr├Īs szolg├Īl, ├Łgy ez fenntarthat├│, nem pedig hitelekb┼æl, azaz a semmib┼æl fedezz├╝k ezeket a kiad├Īsokat.
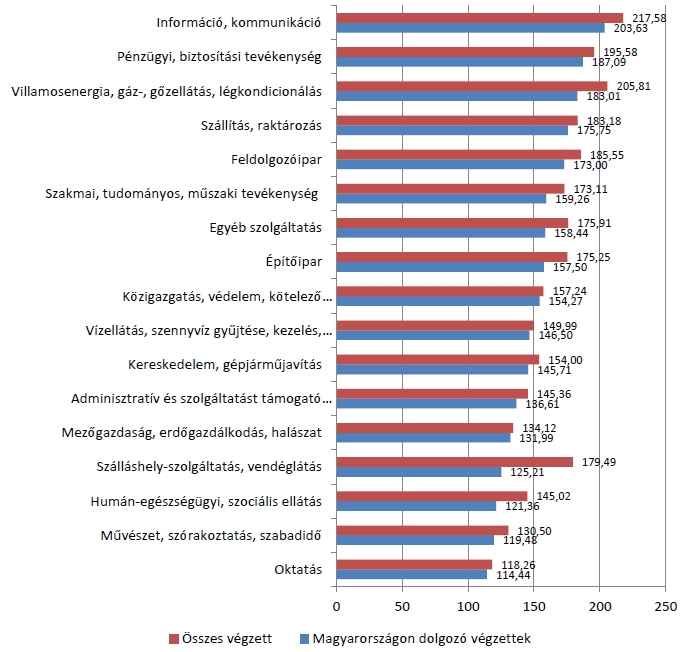
P├Īlyakezd┼æ fizet├®sek Forr├Īs: privatbankar.hu
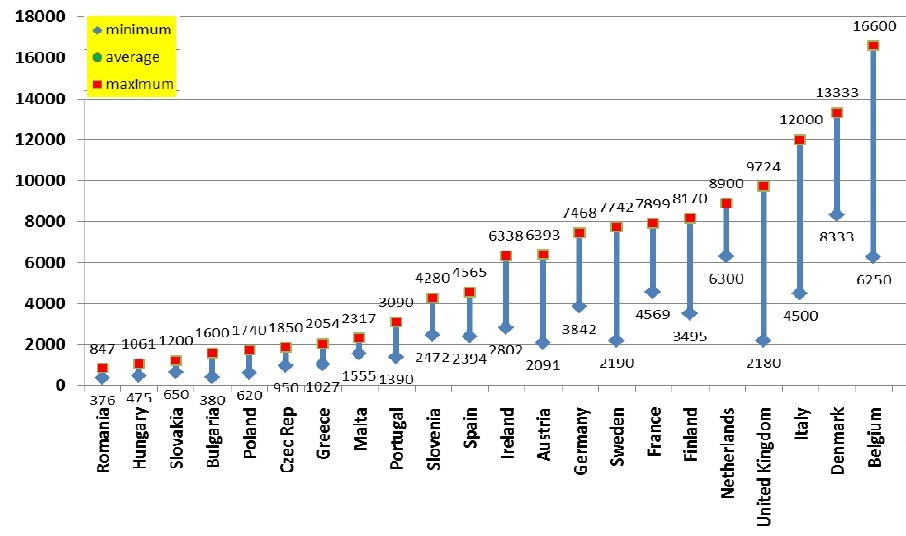
orvosi_berek.jpg- Forr├Īs: Munkaviszonyban ├üll├│ Orvosok Eur├│pai Sz├Čvets├®ge (FEMS)
Tetszett a cikk? K├Čvessen minket a facebookon!

Val├│di hum├Īn er┼æforr├Īs-kr├Łzis?
Nyilv├Īnval├│, hogy a hazai (szak)sajt├│ is el┼æszeretettel haszn├Īlja a hum├Īner┼æforr├Īs jelen helyzet├®re a kr├Łzis kifejez├®st, hisz a megfelel┼æ dramaturgiai hat├Īs el├®r├®se ├®rdek├®ben a megfelel┼æ eszk├Čzt├Īrhoz illend┼æ ny├║lni. Sokkal ink├Ībb gondolom helyesnek a kr├│nikus hi├Īny megfogalmaz├Īst, m├Īr csak az├®rt is, mert jobban kifejezi a jelens├®g id┼æbelis├®g├®t ├®s viszonylagos ”kompenz├Īlt” jelleg├®t. Kr├Łzis eset├®n hajlamosak vagyunk egy v├Īratlan, akut esem├®nyt v├Łzion├Īlni, mely azonnali beavatkoz├Īs hi├Īny├Īban az adott rendszer – legyen az ├®l┼æ vagy ├®lettelen – gyors funkci├│veszt├®s├®hez ├®s/vagy hal├Īl├Īhoz vezet. Az eg├®szs├®g├╝gy eset├®ben azonban egy lass├║, de biztos le├®p├╝l├®snek lehet├╝nk tan├║i mind a dolgoz├│k sz├Īm├Īt, mind hozz├Ī├Īll├Īs├Īt, val├│di hivat├Īstudat├Īt tekintve. Nyilv├Īnval├│, hogy az okok csak r├®szben (igaz, nagy r├®szben!) anyagi jelleg┼▒ek; a munkak├Črnyezet, a t├Īrsadalmi megbecs├╝l├®s erod├Īl├│d├Īsa ├®s a szakm├Īn bel├╝li hierarchikus viszonyok okozta torzul├Īsok mind szerepet j├Ītszanak abban, hogy ez a folyamat lassan, de biztosan haladjon el┼ære. Az eg├®szs├®g├╝gyi dolgoz├│k el┼ætt pedig sz├Īmtalan lehet┼æs├®g ad├│dik arra, hogy m├Īshol folytass├Īk. Ahogy kor├Ībbi posztomban m├Īr sz├│t ejtettem r├│la; az orvos ugyanis hi├Īnycikk. Nem csak itthon, de majd’ mindenhol a vil├Īgon, ├Łgy az Eur├│pai Uni├│ ter├╝let├®n is. Ez├Īltal a dolgoz├│knak szerencs├®sebb orsz├Īgokban – mint mindennek ami ir├Īnt nagy a kereslet ├®s k├Łn├Īlata kicsi- jelent┼æsen felmegy/felment az ”├Īra”; nem csoda teh├Īt, hogy ak├Īr t├Łzszeres├®vel is meghaladhatja egy nyugat-eur├│pai gy├│gy├Łt├│ b├®re a hazai orvos├®t. R├Īad├Īsul „k├®szen” kapj├Īk a szakdolgoz├│t, ├Łgy megsp├│rolva azt a rengeteg p├®nzt ├®s id┼æt, am├Łg saj├Īt ├Īllampolg├Īraik k├Čz├╝l p├│tolhatj├Īk a hi├Īnyt. A helyzet teh├Īt vil├Īgos, sok ├®rv van a nyugati serpeny┼æben, kev├®s (├®s legt├Čbbsz├Čr csup├Īn lelkiismereti ok) a keleti v├®g├®n. Gyorsan kell taktik├Īt v├Īltanunk, ha nem akarunk a Nyugatnak szakdolgoz├│kat k├®pezni.
Jelenlegi helyzet
H├Īny orvos van ma magyarorsz├Īgon? A KSH adatai szerint 2011-ben mintegy 34 000 orvos dolgozott Magyarorsz├Īgon.
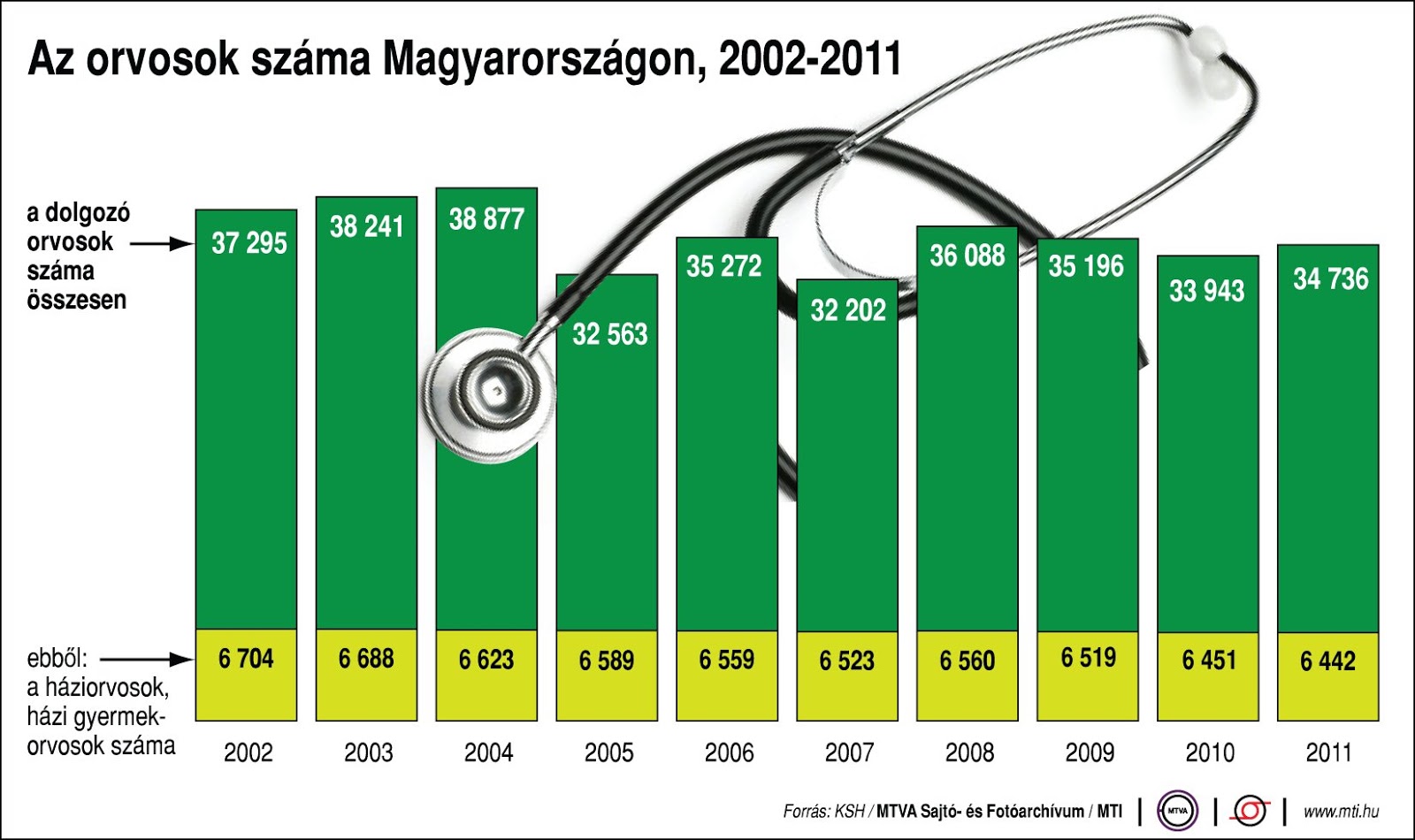
Orvosok sz├Īma haz├Īnkban, forr├Īs: KSH, MTI
Ezek az adatok egy kicsit azonban mindig csal├│k├Īk. Egyr├®szt nem vil├Īgos, hogy 2004 ├®s 2005 k├Čz├Čtt hov├Ī t┼▒nt 6000 orvos, illetve 2007 ├®s 2008 k├Čz├Čtt honnan ├®s hogyan vett├╝nk vissza 4000 orvost, m├Īsr├®szt bevallottan probl├®m├Īt jelentett mindig is a szakt├Īrc├Īnak, hogy pontosan h├Īny orvos dolgozik a rendszerben. A regisztr├Īlt pecs├®tek sz├Īma, akt├Łv munkahelyek sz├Īma, EEKH regiszter, orvosi kamarai tags├Īg; egyik sem alkalmas arra, hogy pontos sz├Īmot mutasson. B├Īr nagys├Īgrendileg megb├Łzhat├│ adatokkal van dolgunk, ├®s a tendenci├Īk is val├│sz├Łn┼▒leg helyesek, azonban a hajsz├Īlpontos adatokkal nem ├Īrt szkeptikusan b├Īnni.
A fenti adatok alapj├Īn l├Īthat├│, hogy az orvosok sz├Īm├Īban az ut├│bbi 10 ├®vben csup├Īn mintegy 10 %-os cs├Čkken├®s k├Čvetkezett be azonban tudnunk kell, hogy emellett az orvosi kar ├Ītlag├®letkor├Īnak emelked├®se ├®s a ter├╝leti, valamint a szakm├Īkbeli eloszl├Īsi k├╝l├Čnbs├®gek jelentik a legnagyobb gondot. M├Łg Budapesten a 100 ezer f┼ære es┼æ orvosok sz├Īma majd el├®ri a 600-at, addig Kelet-Magyarorsz├Īgon, Szabolcs-Szatm├Īr-Bereg megy├®ben ez a sz├Īm 235 orvos/100 000 lakos (lakoss├Īgi adatok: http://www.ksh.hu/docs/hun/xftp/megy/122/szab122.pdf) . K├╝l├Čn├Čsen ├®rz├®kenyen ├®rinti a kor- ├®s ter├╝leti megoszl├Īs k├®rd├®se a mintegy 6500 f┼æs h├Īziorvosi kart.
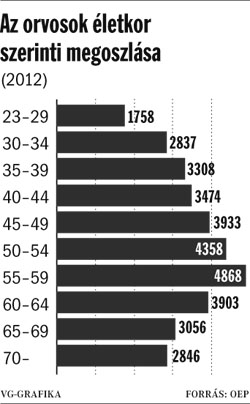
Orvosok ├®letkor szerinti megoszl├Īsa. forr├Īs: vg.hu
J├│l l├Īthat├│, hogy az orvosi kar ├Čreged├®se az egyik legnagyobb kih├Łv├Īs el├® fogja ├Īll├Łtani az eg├®szs├®g├╝gyet. A k├╝lf├Čldre t├Īvoz├│ orvosok nagy r├®sze fiatal, sokuk frissen v├®gzett orvos.
Jelenleg a 4 orvosi egyetem k├®pz├®se nagyj├Īb├│l k├®pes p├│tolni a t├Īvoz├│ (pontosabban igazol├Īst kiv├Īlt├│!) orvosok sz├Īm├Īt, azonban sokan egyetem ut├Īn hi├Ība maradnak itthon, m├®gsem kezdik meg a szakorvosk├®pz├®st, azaz ”p├Īlyaelhagy├│k” lesznek, a kies┼æ nyugd├Łjasokat (ne adj Isten elhunyt vagy betegs├®g miatt kies┼æ orvost) pedig nem p├│tolja ez a sz├Īm. Arr├│l nem is besz├®lve, hogy tapasztalt koll├®g├Īt cser├®l├╝nk ”nullkilom├®teres” szakorvosjel├Čltre.
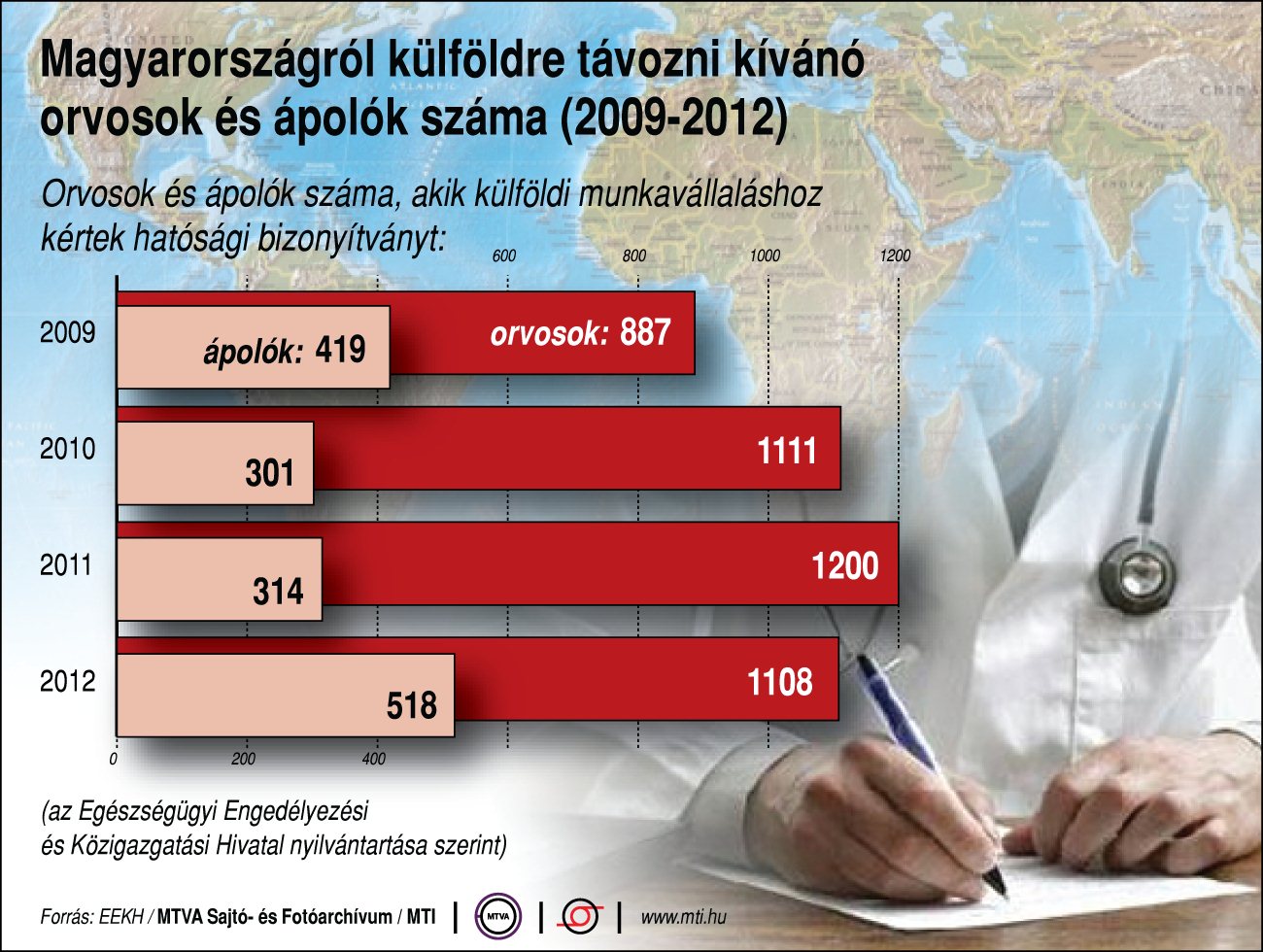
K├╝lf├Čldre t├Īvozni k├Łv├Īn├│ orvosok sz├Īma. Forr├Īs: EEKH/MTI
K├╝l├Čn ├®rdemes megtekinteni ezen adatok m├®diakommunik├Īci├│j├Īt k├®t k├╝l├Čn szervezet szemsz├Čg├®b┼æl, pontosabban az ├®rintett miniszt├®rium ├®s a vg.hu n├®z┼æpontj├Īb├│l:)
V├Īrhat├│ tendenci├Īk
Ambivalens ├®rzelmekkel tekintek a j├Čv┼æbe. Egyr├®szr┼æl vannak pr├│b├Īlkoz├Īsok, melyeknek hat├Īsa is ├®rezhet┼æ; n├Čvelt├®k az ut├│bbi ├®vekben az orvosk├®pz├®s keretsz├Īmait, ├Łgy a jelenleg felvett di├Īkok nagyj├Īb├│l fedezik /fedezn├®k az ├®vi becs├╝lt 1100-1200 f┼æs migr├Īci├│t. Azonban 6 ├®vvel ezel┼ætt ez a sz├Īm (a v├®gztettek sz├Īma) enn├®l m├®g valamivel kevesebb volt. A k├╝l├Čnb├Čz┼æ helyi ├Čszt├Čnz┼æk (fizet├®skieg├®sz├Łt├®s, lakhat├Īs), valamint az ├Īltal├Īnosan bevezetett financi├Īlis ├Čszt├Čnz┼æk (Markusovszky-├Čszt├Čnd├Łj, hi├Īnyszakm├Īk plusz 50%-os keresete) mind egy-egy ar├│ l├®p├®s afel├®, hogy itthon tartsuk a fiatal orvosokat, azonban nem oldja meg az id┼æsebb szakorvosgener├Īci├│ gondjait, b├®rfesz├╝lts├®get gener├Īl ├®s ├Ītmeneti (!) megold├Īsok. A tavalyi b├®remel├®s m├Īr sz├®lesebb r├®teget ├®rint┼æ beavatkoz├Īs volt, azonban ennek alapb├®rbe t├Črt├®n┼æ be├®p├Łt├®se, illetve a szakdolgoz├│k kompenz├Īl├Īsa az├│ta sem t├Črt├®nt meg. A munkak├Črnyezet jav├Łt├Īsa ├®s az ├║n. ├®letp├Īlyamodell kidolgoz├Īsa szint├®n v├Īrat mag├Īra; t┼▒zolt├Īs folyik csup├Īn, a par├Īzs mindv├®gig megmarad.
Ezek azonban m├®gis pozit├Łv int├®zked├®snek tekinthet┼æk, az ambivalens ├®rzelmeket ink├Ībb a k├®nyszernyugd├Łjaz├Īs eg├®szs├®g├╝gyi ├Īgazatra val├│ kiterjeszt├®se, ├®s azt ezt k├Čvet┼æ zavar okozza. Teljesen indokolatlannak t┼▒nik az oly l├Ītv├Īnyosan ├®s sokat ”f├®ltett” ├Īgazat ├Łly m├│don val├│ meger┼æszakol├Īsa, r├Īad├Īsul ├║gy, hogy v├®g├╝l minden dolgoz├│ mentess├®get kap ez al├│l, azonban j├│val hosszadalmasabb ├®s megal├Īz├│bb m├│don, mintha ├Īgazati mentess├®gr┼æl besz├®ln├®nk.
A j├Čv┼æben jelent┼æs fordulatot a tendenci├Īkban nem l├Ītok. Az eur├│pai Bizotts├Īg el┼ærejelz├®se szerint az Uni├│ban 2020-ra mintegy 1 milli├│s hum├Īn er┼æforr├Īs-hi├Īny v├Īrhat├│, ├Łgy az elsz├Łv├Īs tov├Ībb fog folytat├│dni. Csak ├®s kiz├Īr├│lag ├║gy v├Īltoztathatunk ezen, ha anyagi ├®s strukt├║r├Īlis v├Īltoztat├Īsokkal, val├│di ├®letp├Īlyamodellel v├Īrjuk az egyetemr┼æl kiker├╝l┼æ ├®s esetleg hazat├®r┼æ orvosainkat. A rendszer l├Ītv├Īnyosan ├Čsszeomlani biztosan nem fog, azonban m├®g t├Čbbet ├╝lhet├╝nk majd a v├Īr├│ban, tov├Ībb ny├║lik a v├Īr├│lista ├®s m├®g tov├Ībb tart majd egy sz├Čvettani lelet valid├Īl├Īsa is.
Javul├│ eg├®szs├®g, ├│ri├Īsi egyenl┼ætlens├®gek Eur├│p├Īban
qaly | 2013-04-19 06:55:00
A napokban jelent meg a WHO „The European health report 2012” tanulm├Īnya, mely r├®szletes, m├®gis ├Ītfog├│ k├®pet ad a WHO orsz├Īgok eg├®szs├®g├╝gyi helyzet├®r┼æl, tendenci├Īir├│l, t├Īrsadalmi-gazdas├Īgi ├Čsszef├╝gg├®seir┼æl. Ebben a posztban azokat az ├®rdekess├®geket, fontos adatokat, ├Čsszef├╝gg├®seket szeretn├®m kiemelni, amik elengedhetetlenek ahhoz, hogy l├Īssuk hogy ├Īll haz├Īnk eg├®szs├®g├╝gye ├®s eg├®szs├®g├╝nk. Mindenki sz├Īm├Īra ├®rthet┼æ, figyelemfelkelt┼æ, ”├®breszt┼æ” t├®nyeket pr├│b├Īlok majd sorolni, els┼æsorban kiragadott ├Ībr├Īkon ├®s az ezek mell├® f┼▒z├Čtt magyar├Īzaton kereszt├╝l. / Az ├Ībr├Īk a WHO jelent├®s├®b┼æl ├®s adatb├Īzisaib├│l sz├Īrmaznak - k├®pek c├Łm├®re kattintva azok teljes felbont├Īsban is megtekinthet┼æek/
Meddig ├®l├╝nk, h├Īnyan halunk?
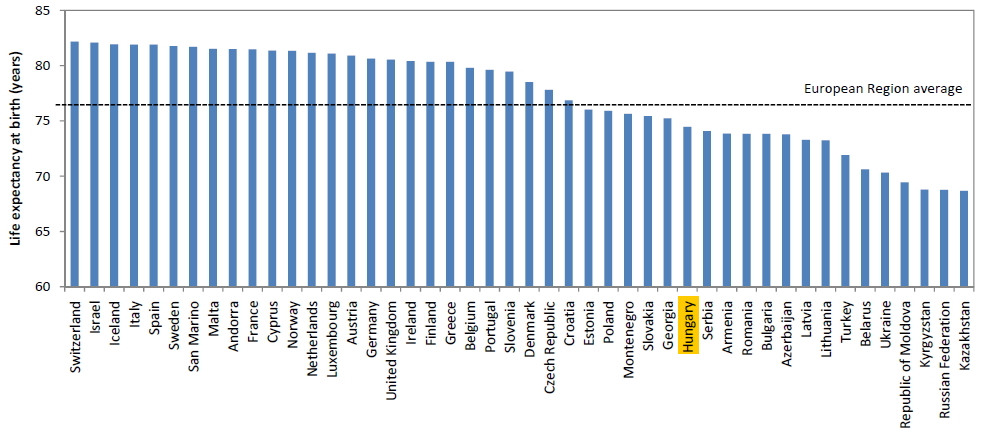
Sz├╝let├®skor v├Īrhat├│ ├®lettartam
Bizony van mit behoznunk, a sz├╝let├®skor v├Īrhat├│ ├®lettartam (ffi ├®s n┼æ egyben) ma Magyarorsz├Īgon durv├Īn 74 ├®v. Ezzel sajnos a saj├Īt r├®gi├│nkt├│l is elmaradunk, de term├®szetesen ez az ├®rt├®k folyamatosan n├Čvekszik haz├Īnkban. A probl├®ma csak az, hogy a n├Čveked├®s ├╝teme, ”meredeks├®ge” nem kiel├®g├Łt┼æ, a tendencia azonban vitathatatlan.
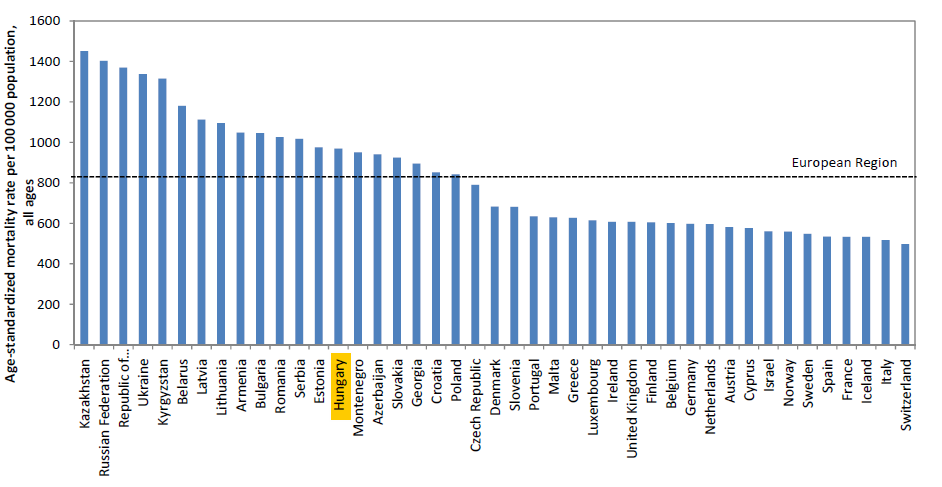
Standardiz├Īlt mortalit├Īsi ar├Īnysz├Īm
Sajnos a 100 000 f┼ære es┼æ standardiz├Īlt (azaz egy standard korf├Īra ”illesztett”) hal├Īloz├Īsban ├Ītlag felett teljes├Łt├╝nk. Ne legyenek ill├║zi├│ink, ha megn├®zz├╝k, az ├Ītlagot is a hozz├Īnk hasonl├│ mutat├│kkal rendelkez┼æ orsz├Īgok h├║zz├Īk fel, a r├®gi├│ (V4) itt is jobban teljes├Łt. A kev├®s sz├╝let├®ssz├Īm ├®s a kiugr├│an magas mortalit├Īs nem csak a fogy├│ t├Īrsadalmunk miatt nem "mutat├│s" eredm├®ny, de hossz├║ t├Īvon rontja a gazdas├Īg versenyk├®pess├®g├®t ├®s fenntarthatatlann├Ī a feloszt├│-kirov├│ rendszereinket is. Az eg├®szs├®ges t├Īrsadalmi szerkezet ├®s korfa nem csak eg├®szs├®g├╝gyi, de k├Čzvetlen gazdas├Īgi ├®rdek!
Miben halunk meg?
Kering├®si rendszer betegs├®gei, daganatok, alkohol, doh├Īnyz├Īs
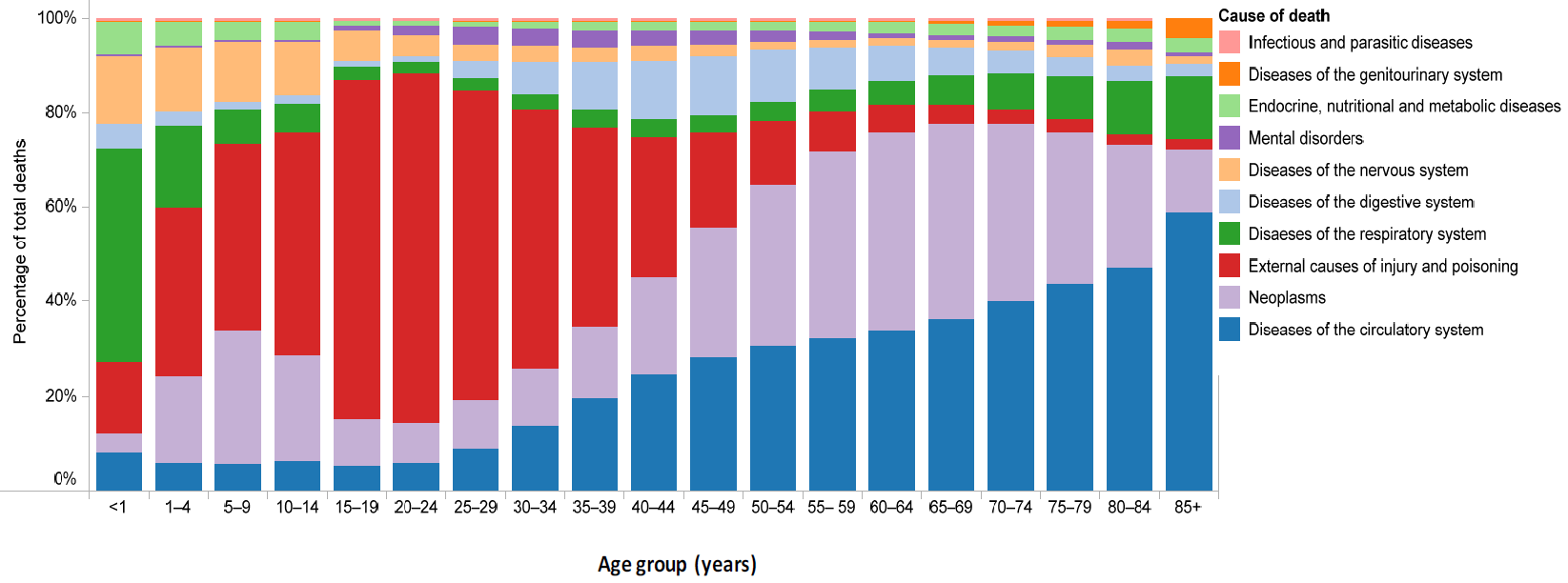
Hal├Īloz├Īsok okai korcsoportonk├®nt
A hal├Īloz├Īsok t├║lnyom├│ r├®sze nyilv├Īnval├│an id┼æsebb ├®letkorra tehet┼æ, ├Łgy a WHO orsz├Īgokban az ├Čsszhal├Īloz├Īsok mintegy 50%-├®rt a kering├®si rendszer betegs├®gei, kb. 20%-├®rt pedig a rosszindulat├║ daganatok tehet┼æek felel┼æss├®. L├Īthat├│ teh├Īt, hogy ez a k├®t betegs├®gcsoport meghat├Īroz├│ a fentebb eml├Łtett magas ├Čsszhal├Īloz├Īs szempontj├Īb├│l. Mondanom sem kell, hogy mindkett┼æ eset├®ben rosszul ├Īllunk, k├╝l├Čn├Čsen aggaszt├│ a tumoros hal├Īloz├Īsok magas sz├Īma Magyarorsz├Īgon, illetve ennek rossz tendenci├Īja.
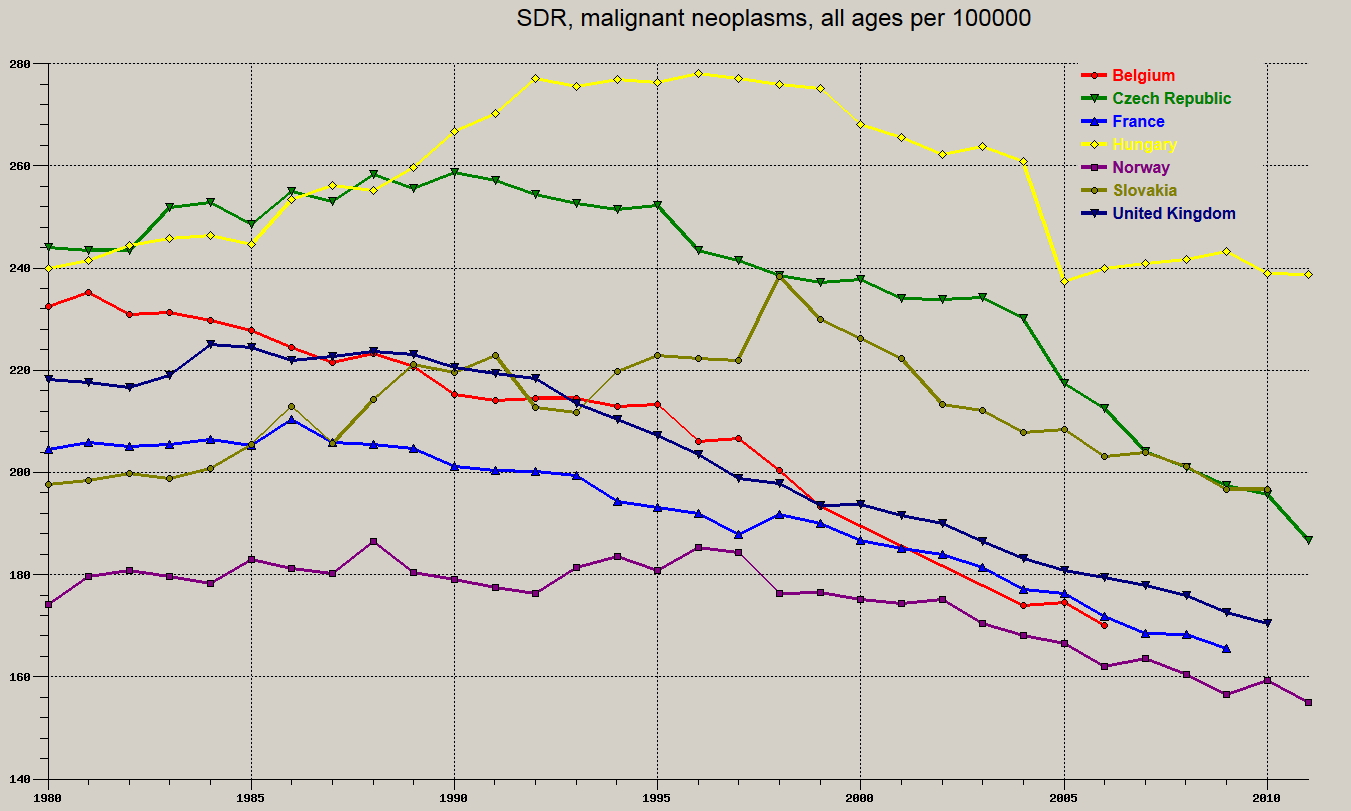
Tumoros betegs├®gek hal├Īloz├Īsa
L├Īthat├│, hogy minden befektetett k├Člts├®g ├®s munka ellen├®re a daganatos betegs├®gek hal├Īloz├Īs├Īban ugyanott tartunk – mik├Čzben a kilencvenes ├®vekben tapasztalhat├│ volt egy hull├Īm - , ahol 33 ├®vvel ezel┼ætt voltunk. M├Īs orsz├Īgok tendenci├Īi maguk├®rt besz├®lnek; ├║jabb magyar├Īzat arra, mi├®rt nem cs├Čkken a hal├Īloz├Īsunk. Rengeteg er┼æfesz├Łt├®st tesz├╝nk a tumoros betegs├®gek gy├│gy├Łt├Īsa ├®rdek├®ben, azonban felmer├╝l a k├®rd├®s: j├│ a strat├®gi├Īnk? A sz├Īmok alapj├Īn biztosan nem.
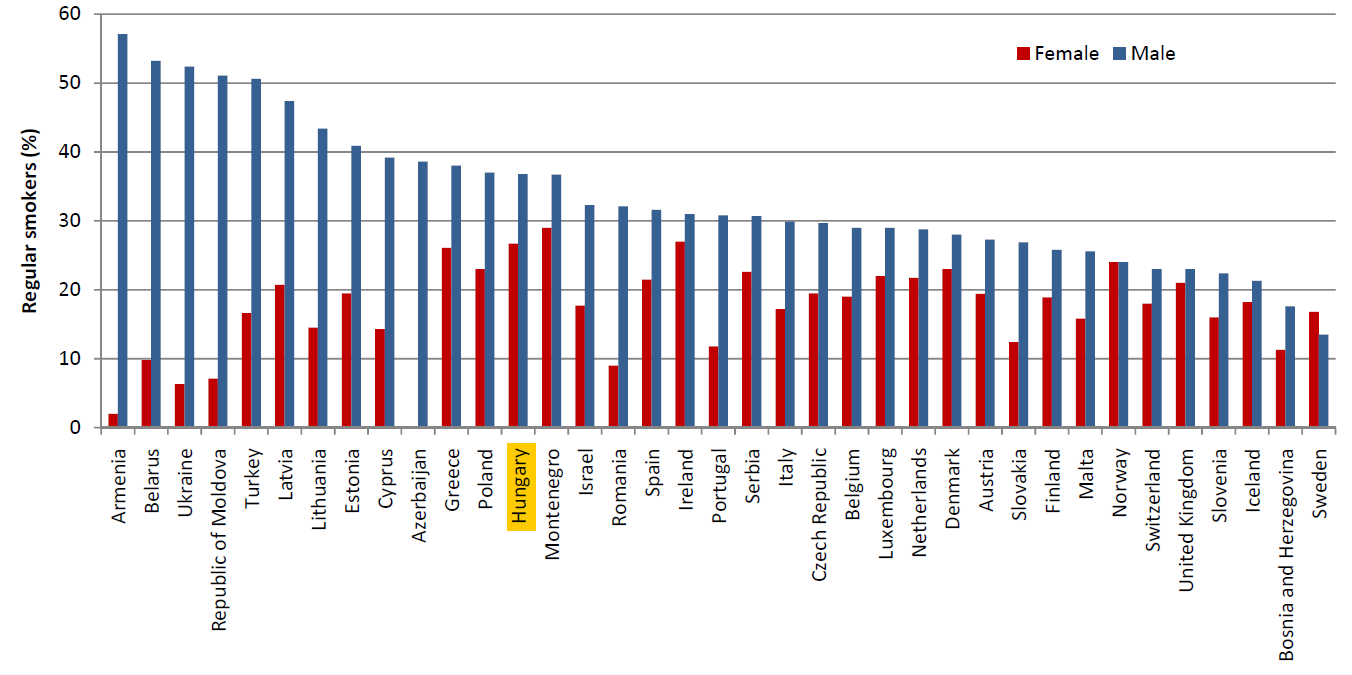
Az elemz├®s tov├Ībbi jelent┼æs hal├Īloki t├®nyez┼æk├®nt eml├Łti az alkoholt ├®s a doh├Īnyz├Īst, pontosabban ezek k├Čvetkezm├®nyeit. A durv├Īn 33-34%-os doh├Īnyz├Īsi ar├Īnnyal el┼ækel┼æ helyet foglalunk el a ranglist├Īn, ez komoly betegs├®gterhet von maga ut├Īn. Megbecs├╝lni sem k├Čnny┼▒ a doh├Īnyz├Īs j├│- ├®s rosszindulat├║ l├®gz┼æszervi betegs├®geken t├║li eg├®szs├®gk├Īrosod├Īs t├Īrsadalmi terheit.
Az alkoholfogyaszt├Īs ter├®n sincs sz├®gyenkeznival├│nk, azonban szak├®rt┼æk szerint a k├Čvetkezm├®nyes m├Ījbetegs├®gek kialakul├Īs├Īban az elfogyasztott alkohol min┼æs├®ge is meghat├Īroz├│ jelent┼æs├®g┼▒; ez haz├Īnkban nyilv├Īn nem t├║l magas sz├Łnvonal├║, f┼æk├®nt nem a nagyiv├│k tekintet├®ben. A tanulm├Īny alapj├Īn az alkohol az eur├│pai ├Čsszhal├Īloz├Īs mintegy 6,5 sz├Īzal├®k├Ī├®rt tehet┼æ felel┼æss├®.
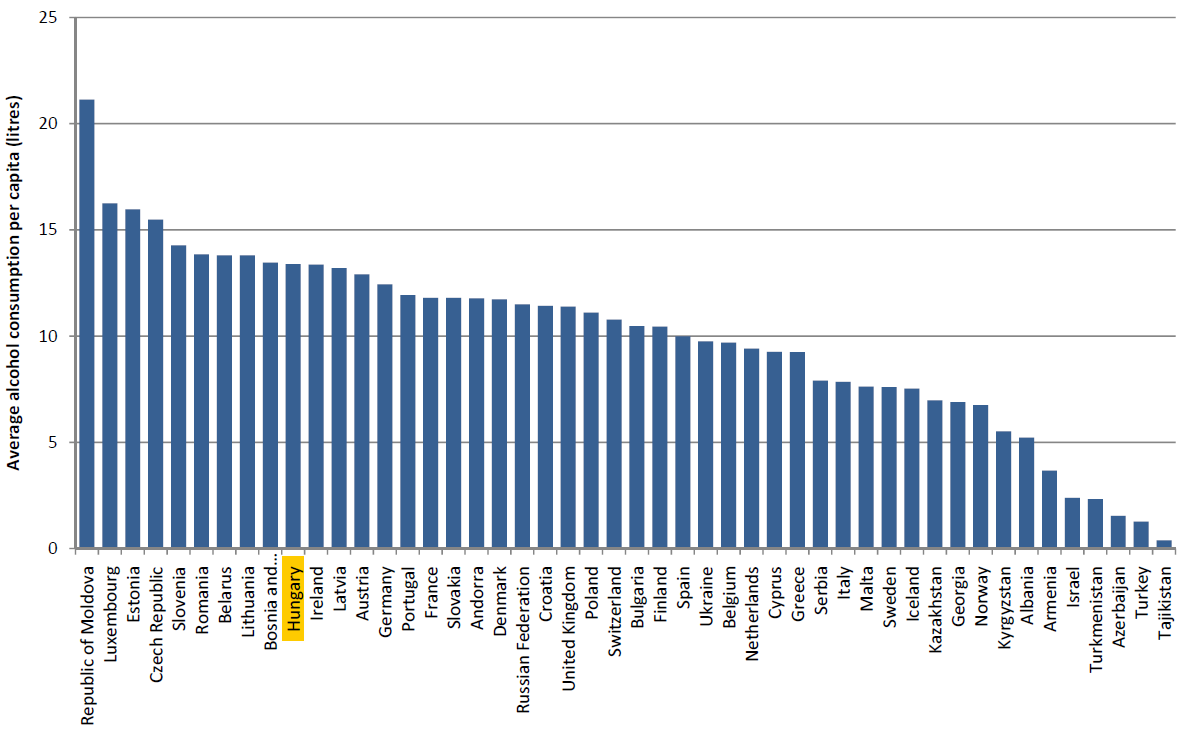
Fejenk├®nti ├Ītlagos ├®ves alkoholfogyaszt├Īs
Az orsz├Īgok gazdas├Īgi-t├Īrsadalmi helyzete ├®s eg├®szs├®gi ├Īllapota k├Čz├Čtti ├Čsszef├╝gg├®s r├®g├│ta ismert. K├╝l├Čn felh├Łvja a figyelmet a tanulm├Īny arra, hogy az egyenl┼ætlens├®gek miatti eg├®szs├®g├╝gyi elt├®r├®sek, illetve az el├Īt├Īshoz val├│ hozz├Īf├®r├®s nem csak orsz├Īgok szintj├®n, de orsz├Īgokon bel├╝l is tetten ├®rhet┼æek ├®s rendk├Łv├╝li fontoss├Īggal b├Łrnak.
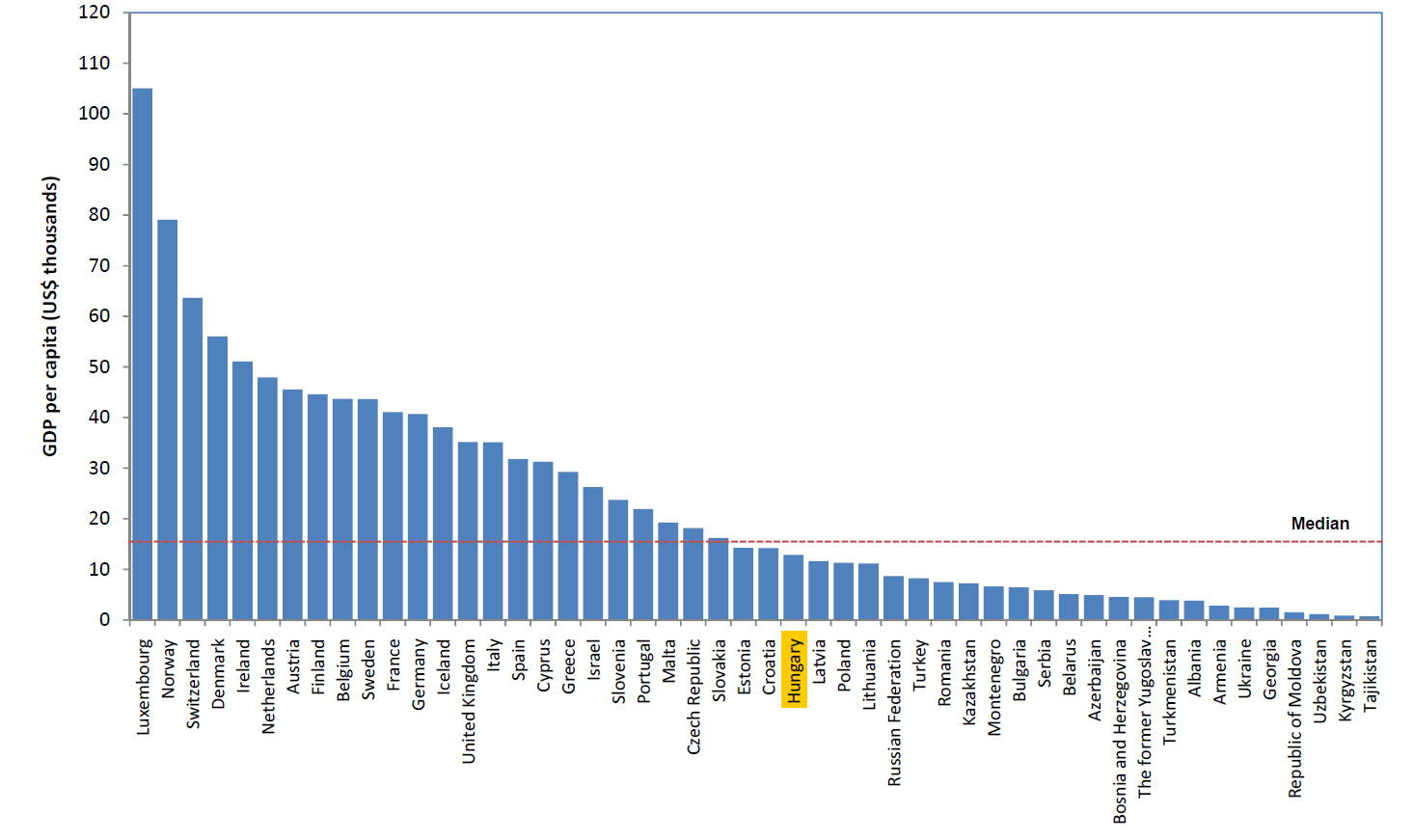 GDP/f┼æ - nomin├Īl├®rt├®k - B├Īr sem a sz├Čvegben, sem a t├Ībl├Īzatban nem tal├Īltam r├Ī utal├Īst, de r├Īn├®z├®sre nomin├Īl├®rt├®keket t├╝ntettek fel.
GDP/f┼æ - nomin├Īl├®rt├®k - B├Īr sem a sz├Čvegben, sem a t├Ībl├Īzatban nem tal├Īltam r├Ī utal├Īst, de r├Īn├®z├®sre nomin├Īl├®rt├®keket t├╝ntettek fel.
N├®mi ├®rdekess├®ggel szolg├Īl a nemzeti GDP ├®s a korai hal├Īloz├Īs (64 ├®ves kor alatti hal├Īloz├Īs) kapcsolata
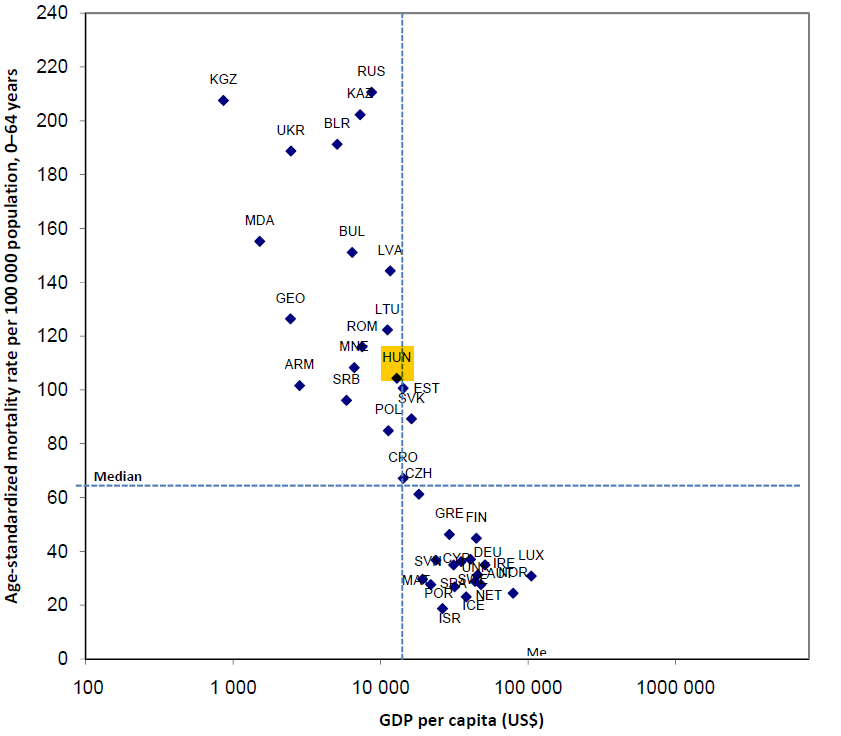
GDP ├®s a korai hal├Īloz├Īs ├Čsszef├╝gg├®se
A korai hal├Īloz├Īs medi├Īn├®rt├®k├®t┼æl sajnos itt is od├®bb vagyunk, ├®s a V4-ek is jobban teljes├Łtenek. El├®g egy├®rtelm┼▒ ├╝zenet az is, hogy egy olyan orsz├Īgnak sem siker├╝lt a hal├Īloz├Īsi medi├Īn al├Ī, vagy k├Čzvetlen k├Čzel├®be ker├╝lnie, aki a medi├Īn GDP alatt ”termel”.
Van teh├Īt mit tenni, mind a lakoss├Īg k├Čr├®ben a saj├Īt eg├®szs├®ghez val├│ hoz├Ī├Īll├Īs, mind a mindenkori (szakma)politikai hoz├Ī├Īll├Īs tekintet├®ben. L├Īthat├│ az is, hogy sokszor rosszabbul teljes├Łt├╝nk, mint ahogy t┼æl├╝nk elv├Īrhat├│ lenne. Els┼æ k├Črben ├Łgy a m├│dszereket, a strukt├║r├Īt ├®s az eg├®szs├®g├╝gy ”poz├Łcion├Īl├Īs├Īt” lenne ├®rdemes ├║jragondolni. Eg├®szs├®gesebb, akt├Łv, tettrek├®sz t├Īrsadalom n├®lk├╝l a gazdas├Īgi stabilit├Īs ├®s n├Čveked├®s is instabill├Ī v├Īlik...
Tetszett a cikk? K├Čvessen minket a Facebookon!
Elk├®peszt┼æ j├Čv┼æ: szervp├│tl├Īs 3D nyomtat├│val
qaly | 2013-03-08 21:21:50

A poszt c├Łme ma m├Īr nem csup├Īn tudom├Īnyos fantasztikum. A h├Īrom dimenzi├│s nyomtat├Īsi technol├│gia sz├╝let├®se, fejleszt├®se ├®s terjed├®se teszi lehet┼æv├® az orvostudom├Īny fantasztikus, szinte soha nem l├Ītott fejl┼æd├®s├®t. A 3D printing, vagy m├Īs n├®ven additive manufacturing sor├Īn az adott term├®ket seb├®szi pontoss├Īggal ├®p├Łti fel a nyomtat├│, ├Īltal├Īban l├®zer seg├Łts├®g├®vel, r├®tegr┼æl-r├®tegre, pontosan a felhaszn├Īl├│ (gy├Īrt├│) ig├®nyei szerint, gyakorlatilag b├Īrmiylen geometriai form├Īnak megfelel┼æen, abszol├║t egyedileg. Az anyagismeret fejl┼æd├®s├®vel pedig a felhaszn├Īlhat├│ alapanyagok is folyamatosan v├Īltoznak, t├Čk├®letesednek. A k├Čvetkez┼æ r├Čvid vide├│ban a 3d nyomtat├Īs technikai kivitelez├®s├®t tekinthetj├╝k meg.
Ez ├│ri├Īsi, szinte felfoghatatlan ├Ītt├Čr├®st jelent majd az orvostudom├Īny ter├╝let├®n (is). Az innov├Īci├│ egyik legf┼æbb c├®lter├╝lete maga az eg├®szs├®g├╝gy; hihetetlen nagy ├®s kifogyhatatlan t├Īrsadalmi ig├®nyekkel meg├Īldott, ├│ri├Īsi piaci potenci├Īllal rendelkez┼æ ter├╝letr┼æl besz├®l├╝nk. Az ut├│bbi n├®h├Īny ├®vtizedben a diagnosztik├Īban (f┼æk├®nt a k├®palkot├Īsban) v├®gbement, ├®s jelenleg is foly├│ fejleszt├®seket sokszor nem tudta k├Čvetni a ter├Īpi├Īs „oldal”; szinte minden betegs├®get felismer├╝nk, r├Īad├Īsul egyre koraibb st├Īdiumban, azonban a ter├Īpi├Īs technol├│gi├Īk, protokollok feljl┼æd├®se elmaradt ett┼æl. Oki ter├Īpi├Īr├│l egyel┼ære term├®szetesen nincs sz├│, ezt az ├Ītt├Čr├®st a genetika, g├®nseb├®szet ter├╝let├®t┼æl v├Īrjuk, azonban k├®s┼æbb ett┼æl az ipar├Īgt├│l is hasonl├│ dolgok v├Īrhat├│ak. Els┼æk├®nt f┼æleg a mozg├Īsszervi betegs├®gek, traumatol├│gia ter├╝let├®n fog elterjedni a 3d nyomtat├Īs; az Egyes├╝lt ├üllamokban egy fejs├®r├╝l├®st szenvedett beteg koponyacsontj├Īnak h├Īromnegyed r├®sz├®t(!) p├│tolt├Īk 3d nyomtat├Īs seg├Łts├®g├®vel. Eg├®szen konkr├®tan nyomtattak a betegnek egy ├║j kopony├Īt. Megd├Čbbent┼æ. Egy m├Īsik projekt keret├®ben f├╝let k├®sz├Łtettek 3d nyomtat├│ ├®s sejtinjekci├│ seg├Łts├®g├®vel! Mindezt ├║gy, hogy a technol├│gia m├®g csak gyermekcip┼æben j├Īr. Koponya, csigolya, ├Łz├╝leti alkot├│elemek t├Čk├®letes anyagokb├│l, ezredmillim├®teres pontoss├Īggal szem├®lyre szabva, el├®rhet┼æ k├Člts├®ggel ├®s r├Čvid id┼æ alatt!
Ez m├Īr a jelen. ├ēs a j├Čv┼æ? Tal├Īn m├®g megd├Čbbent┼æbb. Egyes kutat├│k szerint nem j├Īrunk messze att├│l, hogy a beteg minden ig├®ny├®t kiel├®g├Łt┼æen ak├Īr szerveket „nyomtassunk”. J├│magam ezzel kapcsolatban kiss├® szkeptikus vagyok, de ink├Ībb az id┼æt├Īvlatot illet┼æen; meggy┼æz┼æd├®sem, hogy val├│ban ez lesz a j├Čv┼æ.
Ha pedig statikus sz├Čveteket vagy ak├Īr szerveket k├®pesek vagyunk nyomtatni, el┼æbb-ut├│bb molekul├Īr├│l molekul├Īra is k├®pesek lesz├╝nk fel├®p├Łteni anyagokat – ├Īll├Łtj├Īk a t├®ma szakemberei. R├Īad├Īsul ink├Ībb el┼æbb. Ez pedig azt jelentheti, hogy ha az orvos j├│v├Īhagyja, ├®s megkapjuk a digit├Īlis „receptet”, azaz egy adott gy├│gyszer pontos ├Čsszet├®tel├®t, adagj├Īt, akkor otthon is k├®pesek lesz├╝nk kinyomtatni azt saj├Īt magunk sz├Īm├Īra. B├Īrmit. Gondoljunk csak bele mekkora glob├Īlis hat├Īsa lehet ennek az ├Ītt├Čr├®snek a harmadik vil├Īg orsz├Īgaiban.
Elk├®peszt┼æ dolgoknak lesz├╝nk szemtan├║i a technika seg├Łts├®g├®vel az orvostudom├Īny ter├╝let├®n, ebben biztos vagyok. Persze eg├®sz m├Īs priorit├Īst kell, hogy ├®lvezzen az eg├®szs├®g├╝gy ahhoz, hogy ezeket a technik├Īkat valaha haz├Īnkban is viszontl├Īthassuk, ├®s r├®szesedj├╝nk az ├Īltala ny├║jtott hihetetlen el┼æny├Čkben. Ellenkez┼æ esetben b├║cs├║t kell ints├╝nk annak az ut├│pisztikus gondolatnak, hogy az el├®rhet┼æ legjobb ell├Īt├Īsban r├®szesedjen a magyar t├Īrsadalom.
Tetszett a cikk? K├Čvessen minket a Facebookon!
K├│rh├Īzi ad├│ss├Īg├Īllom├Īnyr├│l, ├®letp├Īlyamodellr┼æl besz├®lt a napokban R├Īcz Jen┼æ, a K├│rh├Īzsz├Čvets├®g eln├Čke az MR1-Kossuth r├Īdi├│ 180 perc c├Łm┼▒ m┼▒sor├Īban. J├│magam t├Čbbsz├Čr ├Łrtam m├Īr az eg├®szs├®g├╝gyi int├®zm├®nyek rekordm├®ret┼▒, 110 milli├Īrd forint feletti r├Čvid lej├Īrat├║ hitel├Īllom├Īny├Īr├│l, mely (t├║lnyom├│r├®szt) a besz├Īll├Łt├│k fel├® halmoz├│dott fel 2012 utols├│ h├│napjaira. Ez az ├Čsszeg az e-alap teljes j├Īrul├®kbev├®teleinek 12-13%-a, a teljes gy├│gyszert├Īmogat├Īs mintegy 40%-a, a h├Īziorvosi ell├Īt├Īsra sz├Īnt ├Čsszeg majd m├Īsf├®lszerese! Nem gy┼æz├Čm el├®gg├® hangs├║lyozi, menyi p├®nzr┼æl van sz├│, milyen ├│ri├Īsi az alulfinansz├Łrozotts├Īg, ├®s ez milyen probl├®m├Īkhoz vezet. A besz├Īll├Łt├│k egy r├®sze m├Īr csak azonnali fizet├®s mellett hajland├│ teljes├Łteni a szolg├Īltat├│k megrendel├®seit, n├®mely esetben jelent┼æs ├Īremel├®ssel, ├Łgy be├®p├Łtve az ├Īrba a tartoz├Īsokat is. A hitelek nem csak nomin├Īl├®rt├®ken, de re├Īl├®rt├®ken ├®s az e-alap kiad├Īsaihoz viszony├Łtva is jelent┼æsen n┼ættek; m├Łg 1999-ben csup├Īn mintegy 11 milli├Īrd forintos hitel├Īllom├Īny keletkezett, amely az e-alap akkori kiad├Īsainak 1,5%-├Īt tette ki, addig 2012-ben a fent eml├Łtett 110 milli├Īrd forint m├Īr az eg├®szs├®g├╝gyi k├Čzkiad├Īsok 8%-├Īt jelenti. Re├Īl├®rt├®ken pedig meg├Čtsz├Čr├Čz┼æd├Čtt a hitel├Īllom├Īny (6%-os diszkontr├Īt├Īval sz├Īmolva). Mindezt m├Īr kor├Ībban is le├Łrtam, azonban fontosnak tartom ├║jra feleml├Łteni, egyr├®szt a tiszt├Īnl├Īt├Īs v├®gett, m├Īsr├®szt a k├│rh├Īzsz├Čvets├®g eln├Čke ├Īltal az interj├║ban is eml├Łtett ├®letp├Īlyamodell t├Īrgyal├Īsa ok├Īn.
Az ├Łg├®retek szerint ugyanis m├Īrcius 7-├®n indul/folytat├│dik (n├®z┼æpont k├®rd├®se) az eg├®szs├®g├╝gyi dolgoz├│k b├®rt├Īrgyal├Īsa. Az ├Īgazat minden szektora szeretne r├®szes├╝lni a tort├Īb├│l, els┼æsorban term├®szetesen azok, akik a tavalyi k├Črb┼æl kimaradtak, vagy csak igen csek├®ly szelethez jutottak hozz├Ī. A k├Čzalkalmazott orvosok tavaly ny├Īron brutt├│ 65 ezer forint keresetkieg├®sz├Łt├®st kaptak, janu├Īrig visszamen┼æleg (illetve k├Čz├╝l├╝k k├Čr├╝lbel├╝l 16 ezer orvos), amelyet jelenleg is alapb├®ren k├Łv├╝li juttat├Īsk├®nt kapnak meg az ├®rintettek (azaz a p├│tl├®kok nem emelkedtek, hisz az alapb├®r hat├Īrozza meg ezeket). Ezen k├Łv├╝l mintegy 65-70 ezer szakdolgoz├│ kapott kisebb-nagyobb b├®remel├®st (├Ītlag brutt├│ 15-20 ezer forintot). Ezt k├Čvet┼æen az ├Īllamtitk├Īrs├Īg ├Łg├®retet tett arra, hogy id├®n is folytat├│dik az ├Īgazati b├®rrendez├®s ├®s az ├®letp├Īlyamodell kidolgoz├Īsa. N├®h├Īny ├®vtizede folyik m├Īr az a bizonyos ├®letp├Īlyamodell-kre├Īl├Īs, meglehet┼æsen kem├®ny munka lehet, egyel┼ære ugyanis m├®g nem l├Īthattunk egy korm├Īny r├®sz├®r┼æl sem t├®nyleges tervezetet konkr├®t sz├Īmokkal, nemhogy sz├Īnd├®kot annak v├®grehajt├Īs├Īra. V├®lem├®nyem szerint most is c├®lszer┼▒bb lenne egy hosszabb t├Īv├║, l├®pcs┼æzetes, m├®rs├®kelt, de folyamatos re├Īlb├®r-emel├®s ├®vr┼æl-├®vre minden ├Īgazatban dolgoz├│nak, semmint egy-egy csoportnak juttatott kisebb-nagyobb b├®rkieg├®sz├Łt├®s (b├®rsz├Īmfejt├®si dokumentum alapj├Īn ├║n. „k├Čzalkalmazotti illetm├®nyn├Čvel├®s”). Siker├╝lt a tavalyi b├®rt├Īrgyal├Īs sor├Īn is egy igen fesz├╝lt helyzetet teremteni a szakm├Īn bel├╝l, nem is besz├®lve arr├│l, hogy lassan m├Īr a munk├Īltat├│ sem tudja ki mennyi emel├®st kapott...

Orvosi b├®rek Eur├│p├Īban, 2011 (forr├Īs: FEMS - Federation Europ├®ennedes M├®decins Salari├®s)
De pr├│b├Īljunk meg pozit├Łvan tekinteni arra, ami van/lesz. A N├®pszabads├Īg ├®rtes├╝l├®sei szerint mintegy 50 milli├Īrdos keretre sz├Īm├Łthatnak id├®n az eg├®szs├®g├╝gyi dolgoz├│k, ami tulajdonk├®pp nem is olyan kev├®s, persze a teljes ├Īgazatban minimum 100-130 ezer dolgoz├│r├│l besz├®l├╝nk (b├Īr ha ennyit harangoztak be gyan├Łtom enn├®l kisebb lesz a keret). Ugyanakkor, ahogy a nol.hu megeml├Łti: „Sz├│cska Mikl├│s n├®h├Īny napja azt mondta, az ├Īllamtitk├Īrs├Īgnak konkr├®t, sz├Īmszer┼▒ b├®remel├®si aj├Īnlata nincs, a szakmai szervezetekkel k├Čz├Čsen fogj├Īk kidolgozni azt, hogy milyen ├Čszt├Čnz┼æk jelenjenek meg a rendszerben.” Mindenk├®pp ├╝dv├Čzlend┼æ, hogy ezekben a k├®rd├®sekben a szakmai szervezetekkel egyeztetnek, bennem azonban m├®g mindig ellen├®rz├®st v├Īlt ki ez a "kiscsoportos", megk├╝l├Čnb├Čztetett, ad hoc jelleg┼▒, eseti p├®nzoszt├Īs. Eg├®sz egyszer┼▒en nem ├®rzem fenntarthat├│nak, kisz├Īm├Łthat├│nak ├®s biztons├Īgosnak. Viszont megoszt├│, k├Čnnyen t├Īmadhat├│ ├®s r├Īad├Īsul k├Čnnyen visszavehet┼æ (nem alapb├®r...). De legal├Ībb van, eddig m├®g ennyi sem jutott, ezt el kell ismernem. Semmik├®pp sem nevezn├®m ugyanakkor ├®letp├Īlyamodellnek!

Lesz teh├Īt valamilyen form├Īban, valakinek, valamennyi b├®remel├®s, ez egyre val├│sz├Łn┼▒bb. Mik lehetnek ennek az el┼ænyei? M├®rs├®kelheti a szakk├®pzett munkaer┼æ elv├Īndorl├Īs├Īt, ├Łgy a kr├│nikus munkaer┼æ-hi├Īny ellen hat, igaz, egyel┼ære csak lass├Łtja majd a folyamatot. 2012-ben valamivel kevesebb orvos d├Čnt├Čtt a k├╝lf├Čldi munkav├Īllal├Īs mellett az EEKH adatai alapj├Īn, azonban ez a sz├Īm (k├Čzel 1000 f┼æ) hozz├Īvet┼ælegesen az egyetemeken v├®gzett friss orvosok sz├Īm├Īval egyenl┼æ, teh├Īt a nyugd├Łjba vonul├│, vagy m├Īs ok miatt kies┼æ gy├│gy├Łt├│kat nem p├│tolja senki. M├®g rosszabb a helyzet a szakdolgoz├│k, ├Īpol├│k ter├®n, itt mintegy 70%-os a n├Čveked├®s (314 f┼æ helyett id├®n m├Īr 518-an d├Čnt├Čttek a t├Īvoz├Īs mellett, igaz j├│val nagyobb dolgoz├│i l├®tsz├Īmb├│l). Az eg├®szs├®g├╝gyi dolgoz├│k exodusa ellen teh├Īt gy├│gy├Łrk├®nt hathat. Megsz├╝nteti a h├Īlap├®nzt? Kiv├Īl├│ ├®s hangzatos ├®rv, azonban csup├Īn annyiban igaz, hogy b├®rrendez├®s n├®lk├╝l nem sz├╝ntethet┼æ meg a h├Īlap├®nz, de a fizet├®sek rendez├®se messze nem el├®gs├®ges felt├®tele az inform├Īlis kifizet├®sek felsz├Īmol├Īs├Īnak! V├Īr├│lista, ell├Īt├Īs min┼æs├®ge, hozz├Īf├®rhet┼æs├®g, betegbiztons├Īg, finansz├Łrozhat├│s├Īg, hat├®konys├Īg stb. ? Nem, nem, nem... Ne legy├╝nk na├Łvak, ne v├Īrjuk az ell├Īt├Īs javul├Īs├Īt csak att├│l, hogy emelj├╝k a rendszerben dolgoz├│k b├®r├®t. A gond az, hogy ezt az ├Īllamtitk├Īrs├Īgon k├Łv├╝l is l├Ītni fogj├Īk, ├®s amikor az NGM-ben felteszik majd a k├®rd├®st (mert fel fogj├Īk!), hogy ugyan mi├®rt nem v├Īltozott, javult a rendszer output-ja, miut├Īn mintegy 100 milli├Īrd forint plusz forr├Īst (tavalyi ├®s idei emel├®s) fektettek az ├Īgazatba, nos, neh├®z lesz v├Īlaszolni (ugyanakkor le fogj├Īk vonni a megfelel┼æ k├Čvetkeztet├®seket...). Persze tudjuk, hogy az├®rt, mert semmilyen m├Īs felt├®tel nem v├Īltozott.
F├®lre├®rt├®s ne ess├®k, az ├Īgazati b├®rek sz├®gyenteljesen alacsonyak, ezek rendez├®se n├®lk├╝l nem lehet rendbetenni az eg├®szs├®g├╝gyet, vagy megg├Ītolni a (fiatal) dolgoz├│k elv├Īndorl├Īs├Īt. Azonban az er┼æforr├Īsteremt├®s, finansz├Łroz├Īs, makroallok├Īci├│ ├Ītgondol├Īsa n├®lk├╝l, strukt├║rav├Īlt├Īs n├®lk├╝l, valamint a biztos├Łt├Īsi csomagok ├®s az ├Čszt├Čnz┼æk ├║jragondol├Īsa n├®lk├╝l nem lesz k├®zzel foghat├│ pozit├Łv v├Īltoz├Īs (GDP-hez viszony├Łtott minimum 1%-nyi plusz forr├Īs bevon├Īsa, fekv┼æell├Īt├Īs racionaliz├Īl├Īsa a j├Īr├│beteg-ell├Īt├Īs meger┼æs├Łt├®se mellett, v├Īs├Īrl├│i attit┼▒d├Čk er┼æs├Łt├®se stb.). Puszt├Īn ezzel nem sz├╝ntetj├╝k meg a h├Īlap├®nz gy├Čkereit sem; am├Łg a beteg hozz├Īf├®r├®se a szolg├Īltat├Īsokhoz esetleges, ├®s sorsa a v├®gpontokon „puha besorol├Īs” mellett d┼æl el (azaz minimalis transzparencia mellett sokszor az orvos-beteg tal├Īlkoz├│ alkalm├Īval, a torz „├Čszt├Čnz┼æk” alapj├Īn), addig fenn├Īll a p├®nz ├Īltali el┼ænyszerz├®s lehet┼æs├®ge is. A fent le├Łrt alulfinansz├Łrozotts├Īg ├®s a rossz strukt├║ra ok├Īn eleve olyan ├Čszt├Čnz┼æk ├®p├╝ltek a rendszerbe, amelyek mellett lehetetlen ├®sszer┼▒ m├╝k├Čd├®st v├Īrni az ├Īgazatt├│l. B├®remel├®ssel javulhat ugyan a dolgoz├│k hangulata ├®s p├®nz├╝gyi helyzete, d├Čnthetnek n├®h├Īnyan a hazai munkav├Īllal├Īs mellett, azonban a v├Īltoz├Īshoz enn├®l t├Čbb kell, az ├®letp├Īlyamodell pedig enn├®l sokkal-sokkal t├Čbbet jelent. A val├│di ├®letp├Īlyamodell nem csak n├®h├Īny t├Łzezer forintos esetleges b├®rkieg├®sz├Łt├®s, hanem egy szerethet┼æ, fenntarthat├│, betegk├Čzpont├║ eg├®szs├®g├╝gyben val├│ hivat├Īsszer┼▒ munkav├®gz├®shez vezet┼æ ├║t, egy olyan ell├Īt├│rendszerbe, ahol a rendszerszint┼▒ fisk├Īlis gondok csup├Īn az eg├®szs├®gpolitikusok ├®s a k├│rh├Īzigazgat├│k probl├®m├Īi, ├®s nem az ├Īgazatban dolgoz├│k k├®nyszer├╝lnek erej├╝k├Čn fel├╝l megk├╝zdeni az ├Čsszeoml├Īs hat├Īr├Īn egyens├║lyoz├│ rendszerbe sz├Īm┼▒z├Čtt betegek├®rt.
Tetszett a cikk? K├Čvessen minket a Facebookon!
Elszalasztott sz├Īzmilli├Īrdok az eg├®szs├®g├╝gyben
qaly | 2013-02-22 08:00:00
A napokban rendezte meg az IME eg├®szs├®g├╝gyi szaklap a VIII. Region├Īlis Eg├®szs├®g├╝gyi Konferenci├Īt, melyen sz├│ esett – t├Čbbek k├Čz├Čtt – a j├Īr├│beteg-szakell├Īt├Īst ny├║jt├│ int├®zm├®nyek ├Īllamos├Łt├Īs├Īr├│l, Semmelweis Tervr┼æl, valamint az eg├®szs├®g├╝gybe csatorn├Īzott ├®s m├Īr felhaszn├Īlt, vagy csup├Īn rendelkez├®sre ├Īll├│ uni├│s forr├Īsokr├│l. Az ut├│bbi ├®vek egyik tanuls├Īga ezen forr├Īsok szerencs├®tlen leh├Łv├Īsa illetve le nem h├Łv├Īsa volt az ├Īgazat sz├Īm├Īra. Mik├Čzben a korm├Īnyzat ├®s a szakt├Īrca a Semmelweis Terv pajzsa m├Čg├Čtt b┼æszen igen sok energi├Īt, id┼æt pazarolva az ├Īllamos├Łt├Īst, centraliz├Īl├Īst er┼æltette, illetve vitte v├®gbe, az uni├│s forr├Īsok felhaszn├Īl├Īsa er┼æsen akadozott. Hozz├Īteszem, az ├Īllamos├Łt├Īs sem v├Īltotta be eddig a hozz├Ī f┼▒z├Čtt rem├®nyeket; a centraliz├Īl├Īs ut├Īn sem siker├╝lt ├Īthatolni a helyi ├®rdekelts├®gek falain, tov├Ībbra is politikai d├Čnt├®sek ├®s egy├®ni ├®rdekek ment├®n d┼æl el egy-egy r├®gi├│ (vagy int├®zm├®ny) sorsa. Egyel┼ære a betegutak racionaliz├Īl├Īsa is v├Īrat mag├Īra, a strukt├║ra-├Ītalak├Łt├Īs csup├Īn vez├®rsz├│ maradt, a finansz├Łroz├Īs ├®s az er┼æforr├Īsteremt├®s rendszer├®hez pedig eddig sem ezel┼ætt, sem most nem mer hozz├Īny├║lni senki. Azonban a fent eml├Łtett konferenci├Īn enn├®l konkr├®tabb dolgok is elhangzottak. Dr. D├│zsa Csaba, a Miskolci Egyetem Eg├®szs├®g├╝gyi Kar├Īnak docense az eg├®szs├®g├╝gyben felhaszn├Īlhat├│ uni├│s forr├Īsok helyzet├®t elemezte, miszerint sz├Īzmilli├Īrdos nagys├Īgrend┼▒ forr├Īs v├Īr m├®g most is leh├Łv├Īsra a ter├╝leten, azonban r├®szben az ├Īgazati szerepl┼æk hib├Īj├Īb├│l, r├®szben a rendszer anom├Īli├Īi ├®s a b├╝rokr├Īcia ├║tveszt┼æi miatt egyel┼ære nem siker├╝lt ├®rdemben hozz├Īf├®rni ehhez a t┼æk├®hez. Az id┼æ s├╝rget, hisz egy ├®ven bel├╝l lez├Īrul az uni├│s ciklus, ├®s a forr├Īsokat befagyasztj├Īk, ugyanakkor az ├Īgazatnak ├│ri├Īsi sz├╝ks├®ge lenne a p├®nz├╝gyi seg├Łts├®gre. A forr├Īsleh├Łv├Īsok m├Īsik nagy akad├Īlya az ├Čner┼æ hi├Īnya; a bankok jelenleg egy├Īltal├Īn nem vagy csak nagyon magas kamattal adnak hitelt, saj├Īt forr├Īs pedig nem sok van.
Eg├®szs├®g├╝gyi fejleszt├®sek ter├╝leti megoszl├Īsa 2007-2013, forr├Īs: NF├£
A j├Čv┼æben megold├Īst ny├║jthat egy intenz├Łvebb beruh├Īz├Īs-t├Īmogat├Īsi program, kedvez┼æbb hitelkonstrukci├│k, az MNB-induk├Īlta gazdas├Īg├®l├®nk├Łt┼æ t┼ækeinjekt├Īl├Īs a bankok, ├®s ├Łgy k├Čzvetve a saj├Īt beruh├Īz├Īsok fel├®. A fejleszt├®sek, beruh├Īz├Īsok ├®s a jelen strukt├║ra „karbantart├Īsa” egy├®bk├®nt a mindenkori fenntart├│ feladata lenne, azonban rikt├Īn (sohasem?) hallunk olyan h├Łrt, hogy valamely ├Čnkorm├Īnyzat (illetve jelenleg m├Īr az ├Īllam) fejleszt├®st hajtana v├®gre egy-egy eg├®szs├®g├╝gyi int├®zm├®nyben. Ezek ├Īltal├Īban uni├│s forr├Īsb├│l megval├│sul├│ projektek (lenn├®nek), azonban ├║gy t┼▒nik gazdagabb orsz├Īg vagyunk ann├Īl, hogy egy ilyen seg├Łts├®get maxim├Īlisan ki is haszn├Īljunk. (Nem tudom pontosan mennyi forr├Īs marad majd benn, de rem├®lem az├®rt nem v├Īlunk mi is nett├│ befizet┼ækk├®.) Persze eddig is t├Črt├®ntek jelent┼æs ├Čsszeg┼▒ beruh├Īz├Īsok, ebben az uni├│s ciklusban is t├Čbb sz├Īz milli├Īrdos forr├Īst (tal├Īn 300-400 milli├Īrd k├Čz├Čtti) haszn├Īltak m├Īr fel, azonban nem egyszer megk├®rd┼æjelezhet┼æ volt a fejleszt├®s c├®lja. Sokszor csak az adott int├®zm├®ny sorsa volt a t├®t; egy uni├│s beruh├Īz├Īs eset├®n az adott szolg├Īltat├│nak tov├Ībbi 5 ├®vig m┼▒k├Čdnie kel (m├®ghozz├Ī "k├Čzszolg├Īltatnia"), k├╝l├Čnben a kapott p├Īly├Īzati p├®nzt k├Čteles visszat├®r├Łteni a beruh├Īz├│. ├Źgy v├Īlhat egy beruh├Īz├Īs k├Čnnyen politikai ├®rdekk├®, mintegy v├®d┼æburokk├Ī az int├®zm├®ny k├Čr├╝l, f├®lres├Čp├Črve minden szakmai ├®s t├Īrsadalmi c├®lt. Az, hogy a k├Čvetkez┼æ ├Čt ├®vben a fenntart├Īs olyan vesztes├®ges, hogy az a beruh├Īz├Īs ├®rt├®k├®t is meghaladja, senkit sem ├®rdekel. Persze sz├Īmtalan val├│ban hasznos beruh├Īz├Īs is megval├│sult (onkol├│giai centrumok ├®s ell├Īt├Īs fejleszt├®se, rehabilit├Īci├│s programok stb.), ez vitathatatlan, de tov├Ībbra is azt vallom, hogy sokkal szigor├║bb ├®rvrendszerek ment├®n kellene megval├│s├Łtani ezeket a fejleszt├®seket, ├®s val├│ban hasznos projektekre k├Člteni a nehezen megszerzett forr├Īsokat.
A jelenlegi ciklusban (ha j├│l ├®rtelmezem az al├Ībbi tanulm├Īnyt) mintegy 6-9%-ra tehet┼æ az eg├®szs├®g├╝gyre sz├Īnt h├Īnyad. A k├Čvetkez┼æ uni├│s ciklusban (2014-2020) szint├®n hatalmas ├Čsszegek ├Īllnak majd az eg├®szs├®g├╝gy rendelkez├®s├®re a mintegy 23 milli├Īrd eur├│nyi leh├Łvhat├│ (koh├®zi├│s) forr├Īsb├│l. A j├Čv┼æben naprak├®sz tud├Īsb├Īzisra ├®p├╝l┼æ tan├Īcsad├│i h├Ītt├®rrel, k├®sz projekt-tanulm├Īnyokkal a rendszerir├Īny├Łt├│ szerv feladata lenne el┼ære felk├®sz├╝lni a p├®nz├╝gyi ciklusban v├Īrhat├│ ├®s leh├Łvhat├│ ├Čsszegek allok├Īci├│j├Īra.

El┼æbb vagy ut├│bb elker├╝lhetetlenn├® fog v├Īlni a mag├Īnbiztos├Łt├│k val├│di bevon├Īsa az eg├®szs├®g├╝gy finansz├Łroz├Īs├Ība. Nem az├®rt gondolom ezt ├Łgy, mert nekem ez b├Īrmilyen m├│don ├®rdekemben ├Īll, vagy szeretn├®m privatiz├Īlni az eg├®szs├®g├╝gyet, eg├®sz egyszer┼▒en fenntarthatatlan (lesz) az ├Īgazat. Persze a biztos├Łt├│ nem karitat├Łv szervezet, s┼æt, profit-orient├Īlt v├Īllalat, viszont meglehet┼æsen hat├®konyan k├®pes t┼æk├®t ├®s friss lend├╝letet hozni egy-egy ├Īgazatba ├®s nagyon szereti ellen┼ærizni, hogy mire k├Člti a p├®nzt. Term├®szetesen mindezt lakoss├Īgi befizet├®sekb┼æl "t├Īpl├Īlkozva". M├®ghozz├Ī ├║gy, hogy ez nem is felt├®tlen jelentene ├®rezhet┼æ plusz terhet. Jelenleg az eg├®szs├®g├╝gyi kiad├Īsok valahol 2000-2200 milli├Īrd forint k├Čr├╝l j├Īrhatnak. Ebb┼æl mintegy 1400-1500 milli├Īrd forint a k├Čzfinansz├Łroz├Īs, aminek csup├Īn 40-45%-a fedezhet┼æ TB j├Īrul├®kb├│l, a marad├®k 700-800 milli├Īrd mag├Īnkiad├Īs.

L├Īthat├│, hogy haz├Īnkban m├Īr most is meglehet┼æsen magas, kb 35% a mag├Īnkiad├Īsok ar├Īnya. M├Īra teh├Īt el├®rt├╝k azt, hogy a mag├Īnkiad├Īsok meghaladj├Īk a TB befizet├®sek m├®rt├®k├®t! Ugyanakkor ezek a mag├Īnkiad├Īsok (a gy├│gyszerkiad├Īsokon k├Łv├╝l, mely abb├│l 200-250 milli├Īrd forint k├Čr├╝li ├Čsszeget tesz ki) meglehet┼æsen kontroll├Īlatlanul k├│sz├Īlnak a rendszerben, ├®s a legritk├Ībb esetben r├®szes├╝l ebb┼æl "hivatalos" m├│don az ├Īllami eg├®szs├®g├╝gy. Holott t├Čbb sz├Īz milli├Īrd forintr├│l besz├®l├╝nk! Ez r├®szben h├Īlap├®nzk├®nt jelenik meg (80-100 milli├Īrdra tenn├®m), r├®szben mag├Īnszolg├Īltat├│khoz (van, hogy sz├Īmla n├®lk├╝l) ker├╝l, de a legkisebb r├®szben ker├╝l mag├Īnbiztos├Łt├│n kereszt├╝l (tal├Īn 1-2%) a szolg├Īltat├│khoz. Holott j├│zan ├®sszel meggondolva elemi ├®rdek lenne, hogy ezt a t├Čbb sz├Īz milli├Īrd forintnyi ├Čsszeget becsatorn├Īzzuk hivatalos keretek k├Čz├Čtt az ell├Īt├Īsba, a beteg zseb├®t┼æl mindv├®gig k├Čvethess├╝k a p├®nz ├║tj├Īt; ha nincs transzparencia nincs sz├Īmonk├®rhet┼æs├®g, azaz k├®tes a min┼æs├®g, a hozz├Īf├®rhet┼æs├®g, magas a korrump├Īlhat├│s├Īg es├®lye ├®s sorolhatn├Īm. Transzparencia ├®s elsz├Īmoltathat├│s├Īg n├®lk├╝l pedig nem m┼▒k├Čdhet hat├®konyan ├®s m├®lt├Īnyosan az eg├®szs├®g├╝gy, ezt biztosan ├Īll├Łtom.
Egyszer┼▒en kifejezve teh├Īt t├Čbb sz├Īz milli├Īrd forint ├║gy folyik el az eg├®szs├®g├╝gyben, hogy azt k├Čvetni ├®s val├│ban egzaktul m├®rni nem tudjuk. Mindenesetre a biztos├Łt├│k szerepe ebben kulcsfontoss├Īg├║ lehetne, vegy├Łtve egy jelent┼æs adag t├Īrsadalmi szerepv├Īllal├Īssal ├®rezhet┼æ javul├Īs lehetne egy-egy indik├Ītor ir├Īny├Ība. Persze ehhez nem el├®g a mag├Īnbiztos├Łt├Īsokat mintegy helyettes├Łt┼æ (supplementary) jelleggel haszn├Īlni. Jelenleg, ha nagyon lassan is, de ebbe az ir├Īnyba haladunk; fizetj├╝k a TB-t de minek? /Persze ez ├Łgy nem igaz, ezer okot tudok mondani, hogy minek, m├®gis sokszor felmer├╝l a k├®rd├®s./ Kialakul - f┼æleg a j├Īr├│beteg szakell├Īt├Īsban ├®s a diagnosztik├Īban - a mag├Īnszolg├Īltat├│i h├Īl├│zat, melyet mag├Īnbiztos├Łt├│k ├Īltal vagy k├Čzvetlen kifizet├®sekkel vehet ig├®nybe a beteg. Ugyanakkor ezek a szolg├Īltat├Īsok a (├Īllami int├®zm├®nyekben) az OEP ├Īltal is finansz├Łrozottak, de a t├Čbb h├│napos v├Īrakoz├Īsi id┼æ, a rossz k├Čr├╝lm├®nyek ├®s a szem├®lyzet olykor k├®ts├®ges hozz├Ī├Īll├Īsa miatt kialakult egy duplik├Īlt rendszer; p├Īrhuzamosan finansz├Łrozunk - persze k├Čzvetlen├╝l m├Īs-m├Īs forr├Īsb├│l, de v├®geredm├®nyben mindenhol a lakoss├Īgi befizet├®sekb┼æl - ugyanazokat a szolg├Īltat├Īsokat lefed┼æ k├Čz- ├®s mag├Īnell├Īt├Īst. ├¢sszt├Īrsadalmi k├Člts├®ge vitathatatlanul ennek a legnagyobb. Nem lenne h├Īt logikus hagyni, hogy a versenyszf├®ra seg├Łtse az ├Īllami eg├®szs├®g├╝gyet is? Egy rendk├Łv├╝l alapos ├®s fontos tanulm├Īny alapj├Īn a lakoss├Īg k├®t harmada lenne hajland├│ fizetni a szakorvosi vizitek├®rt, ├®s t├Čbb, mint a fele a k├│rh├Īzi beavatkoz├Īsok├®rt ( Eur├│pai Bizotts├Īg ├Īltal finansz├Łrozott program keret├®ben a Corvinus Egyetem ├®gisze alatt folyt Baji Petra ├®s Gul├Īcsi L├Īszl├│ k├Čzrem┼▒k├Čd├®s├®vel, a szakma ir├Īnt ├®rdekl┼æd┼æknek javaslom tisztelettel). Ugyanennek a programnak a keret├®ben m├®rt├®k fel egy├®bk├®nt a h├Īlap├®nz m├®rt├®k├®t, elutas├Łtotts├Īg├Īt is, mely sor├Īn kider├╝lt, hogy a k├Čz├®p-eur├│pai r├®gi├│ban Magyarorsz├Īgon a legkev├®sb├® elutas├Łtott a h├Īlap├®nz int├®zm├®nye; a lakoss├Īg csup├Īn 48%-a ├Łt├®li el azt. Ez sz├Īmomra szomor├║ h├Łr. Amikor teh├Īt a h├Īlap├®nz ekkora m├®rt├®keket ├Člt ├®s a lakoss├Īg ig├®nyei egy├®rtelm┼▒en egy ir├Īnyba mutatnak, mi├®rt nem hagyjuk, hogy egy co-payment (kieg├®sz├Łt┼æ hozz├Īj├Īrul├Īs) rendszerrel enyh├Łts├╝k a fesz├╝lts├®get az ├Īllami eg├®szs├®g├╝gy├Čn? Sz├®lesk├Čr┼▒, olcs├│ alap kieg├®sz├Łt┼æ biztos├Łt├Īs mellett megoldhat├│v├Ī v├Īlna egy viszonylag j├│l ├®rezhet┼æ, 10-20-30%-os co-payment bevezet├®se, melyet a biztos├Łt├│ fizet vagy visszat├®r├Łt. A mostani OEP finansz├Łroz├Īson fel├╝l. B┼æven van r├Ī puffer, csak ├®pp m├Īsfel├® megy el, de ki tudja hova. ├ērtelmesen fel├®p├Łtett szab├Īlyz├Īssal ├®s megfelel┼æ ├Čszt├Čnz┼ækkel, valamint persze mentes├Łt┼æ k├Čr├╝lm├®nyekkel a legszeg├®nyebbekt┼æl (akik v├®gre nem csak pap├Łron f├®rhetn├®nek hozz├Ī az ell├Īt├Īshoz) a legtehet┼æsebbekig mindenki j├│ j├Īrhatna (igenis meg kell engedni azt, hogy aki tud, az v├Īs├Īrolhasson extra szolg├Īltat├Īst, k├®pmutat├Īs azt mondani, hogy ma nem kap t├Čbbet!). A h├Īziorvosi viziteken p├®ld├Īul ├║gy v├Īlthatn├Ī fel a vizitd├Łjat, hogy az indokolatlan orvos-beteg tal├Īlkoz├│ cs├Čkkent├®se mellett val├│s sz├╝ks├®glet eset├®n a beteg ig├®nybe venn├® a szolg├Īltat├Īst, hisz indokolt esetben a biztos├Łt├│ co-payment d├Łj├Īt minden tov├Ībbi n├®lk├╝l (vissza)t├®r├Łthetn├®.
Mi├®rt nem? A v├Īlasz v├®lem├®nyem szerint legink├Ībb politikai s├Łkon d┼æl el. Onnan m├Īr nem ilyen egyszer┼▒ a k├®rd├®s; nagyon sok (t├║l sok) szerepl┼ænek nagyon sokf├®le ├®rdeke f┼▒z┼ædik a jelenlegi, minden transzparenci├Īt mell┼æz┼æ rendszerhez. A h├Īlap├®nz oroszl├Īnr├®sz├®t zsebre tev┼æ orvosokt├│l az oszt├Īlyvezet┼æk├Čn ├Īt a k├│rh├Īzigazgat├│kig, a ker├╝leti k├®pvisel┼æt┼æl a v├Īrosi polg├Īrmesteren ├Īt a "nagypolitika" sz├Łnter├®ig sz├Īmos helyen akadna meg egy ilyen folyamat. Ha politik├Īra ker├╝lne a sor biztos vagyok benne, hoyg eg├®szen m├Īs sz├Īmokat kapn├Īnk egy-egy ilyen k├®rd├®st feszeget┼æ "nemzeti konzult├Īci├│" v├®g├®re. A politika sz├Łnesceruz├Īi rendk├Łv├╝l kreat├Łvan sz├Łneznek. Sokan j├│l j├Īrnak teh├Īt azzal, ami most van. ├ēs a beteg? Szerintem sem a szeg├®ny, sem a gazdag, sem a k├Čzepes, sem a kicsi, sem a nagy, sem a magyar, sem a k├╝lf├Čldi nem j├Īr j├│l. Akkor viszont marad a k├®rd├®s: most milyen ir├Īnyba megy├╝nk? ├ēs legf┼æk├®pp: mikor sz┼▒nnek meg, vagy gyeng├╝lnek annyira ezek az ├®rdekcsoportok, hogy v├Īltoztani lehessen?

M├®lt├Īnyoss├Īg vagy k├Člts├®ghat├®konys├Īg? Mert ne legy├╝nk sz├®gyenl┼æsek kimondani; a jelenlegi eg├®szs├®g├╝gyi rendszerben a k├®t fogalom, a k├®t szeml├®let sajnos nem f├®r meg egym├Īs mellett. Ezt az eg├®szs├®g├╝gyi strukt├║r├Īt ├®s forr├Īsteremt├®si, allok├Īci├│s rendszert nem a ma t├Īrsadalm├Īra teremtett├®k. A tegnap megold├Īsa ma m├Īr nem ├Īllja meg a hely├®t; a lakoss├Īgsz├Īm (nem csak itthon, a j├│l├®ti t├Īrsadalmakban ├Īltal├Īban) cs├Čkken vagy stagn├Īl, egyben ├│hatatlanul ├Čregszik, az ig├®nyek n┼ænek, a technol├│gia pedig egy gyorsvas├║t (jap├Īn, nem a Budapest-Sopron IC!) sebess├®g├®vel fejl┼ædik. Fenntarthatatlan, csak nagyon neh├®z kimondani, m├®g nehezebb beismerni. De err┼æl majd egy k├®s┼æbbi bejegyz├®sben b┼ævebben is sz├│ lesz.
Nyilv├Īnval├│, hogy ha csak ├®s kiz├Īr├│lag k├Člts├®ghat├®kony prevenci├│t, diagnosztik├Īt ├®s ter├Īpi├Īt, valamint rehabilit├Īci├│t v├®gezn├®nk, azt nehezen nevezhetn├®nk egy j├│l├®ti t├Īrsadalom megfelel┼æen m┼▒k├Čd┼æ ├Īgazat├Īnak. Sokszor nem k├Člts├®ghat├®kony megold├Īs az id├╝lt doh├Īnyosok ter├Īpi├Īja, a ritka, de rendk├Łv├╝l k├Člts├®ges betegs├®gek ├®lethosszig val├│ kezel├®se, a v├®gst├Īdium├║ beteg ├®letk├Čr├╝lm├®nyeinek jav├Łt├Īsa, a magatehetetlen vagy nagyon id┼æs betegek ell├Īt├Īsa, a hajl├®ktalanokkal val├│ t├Čr┼æd├®s, vagy ak├Īr ausztr├Īli├Īban az ├│ri├Īsi t├Īvols├Īgok miatt kisrep├╝l┼æ seg├Łts├®g├®vel rendel┼æ h├Īziorvosi rendszer. Ugyan├Łgy a csup├Īn eszt├®tikai deformit├Īt okoz├│ ├Īllapotok, s├®r├╝l├®sek kezel├®se sem az, ├®s m├®g sorolhatn├Īm. Ugyanakkor m├®lt├Īnyos. Ez pedig fontos alappill├®re az eg├®szs├®g├╝gynek. A m├®lt├Īnyoss├Īgnak pedig alapfelt├®tele az egyenl┼æ hozz├Īf├®rhet┼æs├®g, azonban ez a „szenth├Īroms├Īg”, k├Člts├®ghat├®konys├Īg-hozz├Īf├®rhet┼æs├®g-m├®lt├Īnyoss├Īg rendk├Łv├╝l t├Čr├®keny. Haz├Īnkban a forr├Īshi├Īny ├®s az eleve sz┼▒k forr├Īsok el├®gtelen allok├Īci├│ja pedig - v├®lem├®nyem szerint – lehetetlenn├® teszik, hogy ez a t├Čr├®keny h├Īrmas sz┼æje ├Īt a rendszert. Nem seg├Łti a d├Čnt├®shoz├│kat ├®s a dolgoz├│kat az sem, hogy a m├®lt├Īnyoss├Īg nem t├║l egzakt fogalom. A k├Člts├®ghat├®konys├Īgot m├®g valahogy csak-csak m├®rhetj├╝k; mennyi r├Īford├Łt├Īssal ├®rhet┼æ el egy egys├®gnyi eg├®szs├®gnyeres├®g? 20 forint? Megfelel┼æ! 20 milli├│? Nem csin├Īljuk. Persze ezer sebb┼æl v├®rzik ez a m├│dszer is, neh├®z az ├®letet ├®s az eg├®szs├®get forintos├Łtani, ugyanakkor elker├╝lhetetlen valamilyen fajta k├Člts├®ghat├®konys├Īgi mutat├│ fel├Īll├Łt├Īsa. A m├®lt├Īnyoss├Īg azonban nehezebb ├╝gy. M├®lt├Īnyos –e egy hajl├®ktalannak ny├║jtott dr├Īga beavatkoz├Īs? Csak az├®rt, mert nem vez├®rigazgat├│ m├®g az ├®lethez val├│ jog ugyan├║gy megilleti, mint b├Īrki m├Īst. Hogy soha nem fogja visszatermelni a t├Īrsadalmonak? Ki Tudja. Nem biztos, hogy k├Člts├®ghat├®kony, viszont m├®lt├Īnyos. M├Īs pedig ├Łgy v├®lekedik: se nem k├Člts├®ghat├®kony, se nem m├®lt├Īnyos, abb├│l a p├®nzb┼æl (tekintettel arra, hogy eleve kev├®s van) lehet, hogy egy gyermek ├®let├®t lehetett volna megmenteni m├Īshol, hisz alig futja korszer┼▒ berendez├®sre. Az akkor ├®s ott felel┼æss├®ge azonban mindig a jelenl├®v┼æ dolgoz├│├®. M├®lt├Īnyos –e egy alkoholista, seg├®lyen ├®l┼æ h├Člgy detoxik├Īl├Īsa akut m├Ījel├®gtelens├®g eset├®n egy igen dr├Īga ├®s ritka elj├Īr├Īssal, amikor a m├®rgez├®st ┼æ maga k├Čvette el ├Čngyilkoss├Īgi c├®lb├│l bevett gy├│gyszerek seg├Łts├®g├®vel. Term├®szetesen m├®lt├Īnyos. ├ēs mi van akkor, ha nem sokkal ut├Īna egy csal├Īd ker├╝l e ugyanabba a k├│rh├Īzba gombam├®rgez├®ssel, de nincs el├®g adszorbens patron a k├®sz├╝l├®khez, hogy mindannyiuk m├Īj├Īt megtiszt├Łts├Īk, ├Łgy nem tudj├Īk megmenteni marad├®ktalanul a csal├Īdot? Ennek es├®lye szinte nulla, ├®vekkel ezel┼ætt m├®gis megt├Črt├®nt. ├Źgy is m├®lt├Īnyos volt a kor├Ībbi beavatkoz├Īs? Egy├Īltal├Īn van -e joga m├®rlegelni az orvosnak. Ilyen esetben term├®szetesen nincs, de az ┼æ feladata ezt k├Čz├Člni a csal├Īddal is.
Nem csak mi ├®lj├╝k ├Īt nap, mint nap a k├Člts├®ghat├®konys├Īg-m├®lt├Īnyoss├Īg harc├Īt, n├Īlunk szerencs├®sebb sors├║ orsz├Īgok is k├╝zdenek ezzel a probl├®m├Īval, az ├Īgazat finansz├Łrozhat├│s├Īga (finansz├Łrozhatatlans├Īga) ├®s a n├Čvekv┼æ hum├Īner┼æforr├Īs-ig├®ny szinte mindenhol kih├Łv├Īs el├® ├Īll├Łtja a d├Čnt├®shoz├│kat. A k├╝l├Čnbs├®g tal├Īn abban van, hogy itthon nem l├Ītom a l├Īzas k├®sz├╝l┼æd├®st ├®s pr├│b├Īlkoz├Īst valami ├║jra, valami jobb fel├®. A humanizmus ├Īltal sz├®les k├Črben k├®pviselt ├®rt├®kek, ├║gy mint az egy├╝tt├®rz├®s, meg├®rt├®s, elfogad├Īs ├®s a m├®lt├Īnyoss├Īg elvi k├Čvetkezm├®nye, hogy a t├Črv├®ny van az ember├®rt nem az ember a t├Črv├®ny├®rt. Ezt alkalmazva a szab├Īly illetve a p├®nz kell, hogy legyen az ember├®rt nem pedig ford├Łtva. A t├Īrsadalomnak el kell fogadnia, hogy az orvostudom├Īnynak megvannak a maga technol├│giai, emberi ├®s financi├Īlis korl├Ītai, azonban am├Łg van lehet┼æs├®g egy jobb rendszerre, addig a cs├Čnd ├®s a t├®tlens├®g a legrosszabb, amit tehet├╝nk...
T├Čbb alkalommal is ├Łrtam m├Īr a k├®nyszernyugd├Łjaz├Īssal kapcsolatban (p├®ld├Īul itt ├®s itt). M├®gis ├║jra magamhoz ragadom a j├│ ├Čreg zsin├│rn├®lk├╝lit, ├®s n├®h├Īny sz├│val kieg├®sz├Łtem az eddig le├Łrt gondolataimat. M├Īra ugyanis v├®gre k├Črvonalaz├│dott, tiszt├Īz├│dott minden; senki nem tud semmit ├®s szemmel l├Īthat├│an nem is ├®rdekli t├║lzottan a d├Čnt├®shoz├│kat a helyzet, legal├Ībbis a f├Ījdalommentes megold├Īsban senki nem l├Ītszik ├®rdekeltnek. Tal├Īn csak az eg├®szs├®g├╝gyi dolgoz├│k, no meg maga a lakoss├Īg, de ugye ez mell├®kes. ├ēs persze szeg├®ny Sz├│cska Mikl├│s, akit az ut├│bbi id┼æben igen sok relev├Īns d├Čnt├®sb┼æl hagytak ki.
Megpr├│b├Īlom v├®gre tisztess├®gesen ├Čsszefoglalni azt, hogy hol ├Īllunk jelenleg, mert az ezer cikk ├®s nyilatkozat ami eddig napvil├Īgot l├Ītott kis zavart is okozhat a fejekben. Kire hogyan vonatkozik, ki hogy maradhat, mi lesz a fizet├®sekkel?
A folyamat els┼æ l├®p├®se a nyugd├Łjt├Črv├®ny 2012-es m├│dos├Łt├Īsa volt; a beiktatott 83/C § szerint "Az ├Čregs├®gi nyugd├Łj foly├│s├Łt├Īs├Īt - a jogviszony l├®tes├Łt├®s├®nek h├│napj├Īt k├Čvet┼æ h├│nap els┼æ napj├Īt├│l a jogviszony megsz┼▒n├®se h├│napj├Īnak utols├│ napj├Īig - sz├╝neteltetni kell, ha a nyugd├Łjas k├Čzalkalmazotti jogviszonyban, korm├Īnyzati szolg├Īlati jogviszonyban, ├Īllami vezet┼æi szolg├Īlati jogviszonyban, k├Čzszolg├Īlati jogviszonyban, b├Łr├│i szolg├Īlati viszonyban, igazs├Īg├╝gyi alkalmazotti szolg├Īlati viszonyban, ├╝gy├®szs├®gi szolg├Īlati viszonyban, fegyveres szervvel hivat├Īsos szolg├Īlati viszonyban vagy a Magyar Honv├®ds├®ggel szerz┼æd├®ses vagy hivat├Īsos szolg├Īlati viszonyban ├Īll."
Itt m├Īr ├®rezni lehetett, hogy gondok lesznek, azonban egy-egy korm├Īnyzati oldalr├│l elejtett nyilatkozat alapj├Īn rem├®nykedt├╝nk a racionalit├Īsban, azaz hogy n├®h├Īny ├Īgazat (pl. az eg├®szs├®g├╝gy) kiv├®telt k├®pez majd. Ezut├Īn sz├╝letett meg 2012 december├®ben az az├│ta m├Īr szinte h├Łrhedt├® v├Īlt korm├Īnyhat├Īrozat, melyb┼æl k├®t fontos pontot emeln├®k ki:
"A Korm├Īny
1.1 felh├Łvja a minisztereket ├®s a Minisztereln├Čks├®get vezet┼æ ├Īllamtitk├Īrt, hogy tegy├®k meg a sz├╝ks├®ges
int├®zked├®seket az ir├Īny├Łt├Īsuk vagy fel├╝gyelet├╝k al├Ī tartoz├│ k├Člts├®gvet├®si szervekkel k├Čzalkalmazotti vagy
korm├Īnyzati szolg├Īlati jogviszonyban ├Īll├│ azon szem├®lyek jogviszony├Īnak megsz├╝ntet├®se vagy
a megsz├╝ntet├®s kezdem├®nyez├®se ├®rdek├®ben, akik a r├Ījuk ir├Īnyad├│ ├Čregs├®gi nyugd├Łjkorhat├Īrt bet├Člt├Čtt├®k ├®s
az ├Čregs├®gi teljes nyugd├Łjhoz sz├╝ks├®ges szolg├Īlati id┼æt megszerezt├®k..."
valamint
"1.5. elrendeli, hogy az 1.1. pont alapj├Īn megsz├╝ntetett jogviszony├║ k├Čzalkalmazottak, korm├Īnytisztvisel┼æk ├®s
korm├Īnyzati ├╝gykezel┼æk ├Īll├Īshelyeinek bet├Člt├®s├®re k├Čzalkalmazotti, korm├Īnyzati szolg├Īlati jogviszony nem
l├®tes├Łthet┼æ, ├®s a feladat ell├Īt├Īs├Īra megb├Łz├Īsi vagy v├Īllalkoz├Īsi szerz┼æd├®s nem k├Čthet┼æ;"
A t├Črv├®nym├│dos├Łt├Īs teh├Īt lehet┼æs├®get ad arra, hogy a nyugd├Łjat sz├╝neteltess├®k, visszatarts├Īk, ha k├Čzalkalmazotti jogviszony ├Īll fenn, a korm├Īnyhat├Īrozat pedig gyakorlatilag felsz├│l├Łtja a munk├Īltat├│t, hogy sz├╝ntesse meg a jogviszonyt, ha a munkav├Īllal├│ el├®rte a nyugd├Łjkorhat├Īrt (a jelenlegi nyugd├Łjaskor├║ak eset├®ben ez 62 ├®ves kort jelent). Fontos lesz├Čgezn├╝nk, hogy k├Čzalkalmazottakr├│l besz├®l├╝nk! A jogszab├Īly sehol nem eml├Łti a v├Īllakoz├│kat, ami jelen esetben a h├Īziorvosok szempontj├Īb├│l fontos k├Čr├╝lm├®ny. T├Čbb helyen olvastam, hogy a korm├Īny sz├Īnd├®ka olyan szempontb├│l helyeselhet┼æ, hogy az id┼æs munkav├Īllal├│k helyett a fiatalabb gener├Īci├│nak kell lehet┼æs├®get biztos├Łtani. Pontosan ez├®rt id├®ztem a hat├Īrozatot. Vil├Īgosan l├Ītszik, hogy a felszabadul├│ helyekre semmilyen form├Īban nem ker├╝lhet m├Īs munkav├Īllal├│. Financi├Īlis okok ├Īllnak a h├Ītt├®rben, ez m├Īra azt hiszem teljesen vil├Īgoss├Ī v├Īlt.
Mi v├Īrhat├│ az eg├®szs├®g├╝gyben?
Az ├®rintett orvosok sz├Īma klasszikus sz├Īmh├Ībor├║t ind├Łtott el, mindenesetre az OEP statisztik├Īi szerint mintegy 7-8 ezer orvos lehet nyugd├Łjaskor├║, azonban a gy├│gy├Łt├│k nem elhanyagolhat├│ r├®sze dolgozik nem k├Čzalkalmazotti st├Ītuszban (pl. a h├Īziorvosok jelent┼æs h├Īnyada).
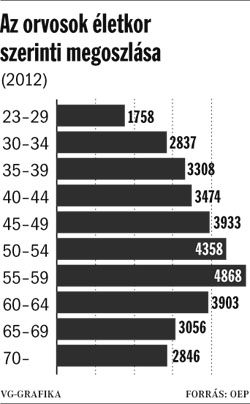
(forr├Īs: vg.hu)
Az igazi probl├®m├Īt nem is csak ez a "nyers" sz├Īm jelenti (b├Īr a harmincezres orvosl├®tsz├Īmnak jelent┼æs r├®sze), hanem a lok├Īlis, konkr├®t esetek. Amikor egy-egy nyugd├Łjas eg├®szs├®g├╝gyi dolgoz├│ kies├®se komplett oszt├Īlyok m┼▒k├Čd├®s├®t teszi/tenn├® lehetetlenn├®. Sz├Īmomra ├®rthetetlen az eg├®sz t├Črt├®net ├║gy, ahogy van. Sz├®pen lassan kialak├Łtottak egy igen "k├Łnos" jogi k├Črnyezetet, mik├Čzben folyton altatt├Īk a szakm├Īt ├®s a lakoss├Īgot, hogy az ├Īgazat kiv├®telt jelent majd. Ezek ut├Īn bejelentik, hogy bizony az eg├®szs├®g├╝gy sem k├®pez kiv├®telt a szab├Īly al├│l. K├Čzben L├Īz├Īr J├Īnos nyilatkozik az MTI-nek; "ha egy korm├Īny meg akarja ├Īll├Łtani a fiatalok elv├Īndorl├Īs├Īt, akkor mernie kell azt mondani, hogy az ├Īllamappar├Ītusban csak olyan ├Īll├Īshelyen dolgozzon nyugd├Łjas, ahov├Ī fiatal nem jelentkezik"
erre megint csak azt tudom, mondani, hogy:
"1.5. elrendeli, hogy az 1.1. pont alapj├Īn megsz├╝ntetett jogviszony├║ k├Čzalkalmazottak, korm├Īnytisztvisel┼æk ├®s
korm├Īnyzati ├╝gykezel┼æk ├Īll├Īshelyeinek bet├Člt├®s├®re k├Čzalkalmazotti, korm├Īnyzati szolg├Īlati jogviszony nem
l├®tes├Łthet┼æ, ├®s a feladat ell├Īt├Īs├Īra megb├Łz├Īsi vagy v├Īllalkoz├Īsi szerz┼æd├®s nem k├Čthet┼æ;"
Jelenleg ez ├®rv├®nyes az eg├®szs├®g├╝gyi ├Īgazatra is. Sz├│cska Mikl├│s pedig ugyan├║gy ├®rtetlen├╝l ├Īllt a helyzet el┼ætt, ahogy a szakma k├®pvisel┼æi is. Megold├Īsk├®nt egyfajta k├®relmez├®si elj├Īr├Īst alak├Łtottak/alak├Łtanak ki, melynek alapj├Īn egyedileg, szem├®lyre sz├│l├│an d├Čnten├®k el (ki? hol? mi├®rt? mi alapj├Īn?), hogy ki maradhat az eg├®szs├®g├╝gyben, ├®s kinek kell mennie. A kett┼æs juttat├Īs tilalma azonban tov├Ībbra is ├®rv├®nyes marad, azaz a fizet├®s mell├® nem j├Īr nyugd├Łj. J├Īrna helyette egyfajta senior ├Čszt├Čnd├Łj, ennek nett├│ ├Čsszege megegyezne a nyugd├Łj├®val,a forr├Īsokat a nyugd├Łjalapb├│l terelik majd ├Īt az OEP kassz├Ība.
Teh├Īt a fiataloknak kell ├Ītadni a staf├®tabotot, de a helyeket nem lehet felt├Člteni. Nem engedhetj├╝k meg magunknak azt a luxust, hogy nyugd├Łj mellett dolgozhasson a k├Čzalkalmazott ("minden embernek m├®rlegelnie kell, hogy vagy nyugd├Łjas lesz, vagy dolgozik az ├Īllami szektorban, mert a kett┼æt egy├╝tt jelenleg Magyarorsz├Īg nem engedheti meg mag├Īnak."), de az eg├®szs├®g├╝gyi dolgoz├│knak ├Ītterelik a nyugd├Łjalapb├│l sz├Īrmaz├│ bev├®teleiket az OEP kassz├Ība, ami csak ├®pp a b├╝rokr├Īcia k├Člts├®geivel lesz ├Łgy "dr├Īg├Ībb". Minden eg├®szs├®g├╝gyi dolgoz├│ra sz├╝ks├®g van, s┼æt, hum├Īner┼æforr├Īs-hi├Īnnyal k├╝zd├╝nk, de mentess├®get nem kap az ├Īgazat. Ellenben lehet egyes├®vel k├®rv├®nyeket beny├║jtani ├║gy, hogy a dolgoz├│nak fogalma sincs, hogy ut├Īna kap -e val├│ban "├Čszt├Čnd├Łjat", milyen el┼æjogai maradnak meg a nyugd├Łjas statusszal kapcsolatban, belesz├Īm├Łtanak -e az ├Łgy elt├Člt├Čtt ├®let├®vek a k├®s┼æbbi nyugd├Łj├Ība. Vakon d├Čntsenek? Az ├Īgazati vezet├®s teljesen inkonzekvens m├│don ├Łg├®rget, ├®s elv├Īrja, hogy az ├®vtizedek ├│ta gy├│gy├Łt├│ szakemberek szem├®lyes k├®rv├®nyeket ny├║jtsanak be, hogy tov├Ībb dolgozhassanak. Mert az eg├®szs├®g├╝gyben "minden dolgoz├│ra sz├╝ks├®g" van. Mindenki megkapja majd a mentess├®get. Akkor minek? Mi├®rt kell ezt az eg├®sz bizonytalan, megal├Īz├│ helyzetet el┼æid├®zni, ami rossz az ├Īgazatnak ├®s rossz a betegeknek egyar├Īnt. Mi├®rt nem lehet betenni egy darab sort a jogszab├Īlyba; kiv├®tel az eg├®szs├®g├╝gyi dolgoz├│k?
A helyzet teh├Īt jelenleg - onnan, ahol ├®n ├╝l├Čk - a k├Čvetkez┼æ: az eg├®szs├®g├╝gyben dolgoz├│knak, akik bet├Člt├Čtt├®k a nyugd├Łjas kort, alapesetben k├Čsz├Čnik sz├®pen a seg├Łts├®get. Aki ├║gy ├®rzi szem├®lyesen folyamodhat, k├Čny├Čr├Čghet felfel├®, hogy tov├Ībb gy├│gy├Łthasson. Ebben az esetben azonban a nyugd├Łj├Īt nem kezdik el foly├│s├Łtani/ nem kaphatja tov├Ībb. A jogszab├Īly jelenleg ennyit tartalmaz, ez a mostani helyzet, minden m├Īs csak ├╝res sz├│vir├Īg. Megtanultuk m├Īr tucatszor, hogy semmi m├Īs nem sz├Īm├Łt, csak az ├Łrott jog. Sem az ├Łg├®ret, sem annak ellenkez┼æje. A betegek pedig csak rem├®nykedhetnek, hogy ez a helyzet gyorsan megold├│dik, k├╝l├Čnben - lassan a v├®geredm├®nyt┼æl f├╝ggetlen├╝l is - sok tapasztalt gy├│gy├Łt├│ akasztja majd sz├Čgre a k├Čpeny├®t.
├Üj beutal├Īsi rend - hov├Ī forduljunk a f┼æv├Īrosban?
qaly | 2013-01-24 08:06:57

Az ├üNTSZ a napokban adta ki ├║j beutal├Īsi rendj├®t, mely szerint "egy├®rtelm┼▒, ├Ītl├Īthat├│, ├Ītfed├®s- ├®s h├®zagmentes" betegutakat biztos├Łtanak a f┼æv├Īrosban ├®s Pest megy├®ben. Ahogy az v├Īrhat├│ volt, az ├║j szab├Īlyzatot r├Čgt├Čn t├Īmad├Īsok ├®rt├®k, ├®s jelenleg nem l├Ītom szem├®lyes ├®rdekekt┼æl vez├®reltnek a "kifog├Īs├Čz├Čnt".
Els┼æ ├®s legfontosabb kifog├Īsuk a szakembereknek a TEK (ter├╝leti ell├Īt├Īsi kapacit├Īs) ├®s a lek├Čt├Čtt OEP finansz├Łroz├Īsok k├Čz├Čtti ar├Īnytalans├Īg volt. Nem vette figyelembe, vagy csak nem vizsg├Īlta el├®g alaposan az ├üNTSZ a kor├Ībban megk├Čt├Čtt OEP szerz┼æd├®seket. Val├│ban neh├®z ell├Ītni ├║gy a kiszabott ter├╝let lakoss├Īg├Īt, hogy a szerz┼æd├®sekben el┼ære meghat├Īrozott kapacit├Īsokkal k├Čsz├Čn┼æviszonyban sincs a val├│s sz├╝ks├®glet. Az egyikint├®zm├®nynek m├Īsf├®lszer annyi beteget kell majd ell├Ītnia, mint amennyire a finansz├Łroz├Īsb├│l futja, a m├Īsik int├®zet pedig feles kapacit├Īsokkal fog k├╝zdeni. A v├®geredm├®ny teh├Īt "A" int├®zm├®nyben tov├Ībb n├Čvekv┼æ v├Īr├│lista, kapkod├Īs, t├╝relmetlen szakdolgoz├│ ├®s beteg, roml├│ min┼æs├®g ├®s n├Čvekv┼æ ad├│ss├Īg├Īllom├Īny lehet. "B" int├®zm├®ny pedig l├®becol ├®s marad egy csom├│ p├®nze. Mivel a j├Īr├│beteg-ell├Īt├Īsban teljes├Łtm├®nyfinansz├Łroz├Īs, azon bel├╝l is ├║n. FFS finansz├Łroz├Īs (fee-for-service, azaz az elv├®gzett vizsg├Īlat, beavatkoz├Īs ut├Īni kifizet├®s) folyik, ez├®rt "B" int├®zm├®ny finansz├Łrozhat├│s├Īga egy cseppet sem javul, s┼æt, mivel f┼æ bev├®teli forr├Īs├Īt az OEP finansz├Łroz├Īs, f┼æ kiad├Īsait pedig a szem├®lyi jelleg┼▒ kiad├Īsok k├®pezik, ez├®rt bev├®telek h├Łj├Īn az ┼æ helyzete is romlani fog. Egyszer┼▒en nem ├®rtem, hogy mi├®rt nem lehet a val├│s sz├╝ks├®gletek ├®s az int├®zm├®nyi kompetenci├Īk r├®szletes felt├®rk├®pez├®se ut├Īn meghat├Īrozni a kapacit├Īsokat, ├®s ehhez igaz├Łtani az ell├Īt├Īsi k├Čtelezetts├®geket. J├│ lenne, ha v├®gre nem az sz├Īm├Łtana, hogy kih┼▒l -e a h├║sleves a k├│rh├Īzig, hanem hogy a beteg hol kapja az adott probl├®m├Īra (id┼æben) a legink├Ībb adekv├Īt ter├Īpi├Īt, ├®s ezt hogy lehet a legink├Ībb k├Člts├®ghat├®kony m├│don megszervezni, felosztani. Tov├Ībbi kifog├Īsk├®nt hozt├Īk fel a szakemberek a m├Īs-m├Īs int├®zm├®nyekben megjelen┼æ p├Īrhuzamos ell├Īt├Īsi k├Čtelezetts├®geket, a szakmak├│dok nem egy├®rtelm┼▒ al├Ībont├Īsai miatt ugyanis el┼æfordulhat, hogy egy-egy tev├®kenys├®g k├╝l├Čnb├Čz┼æ k├│ddal, k├╝l├Čnb├Čz┼æ al├Ībont├Īssal, de ugyanazon tev├®kenys├®get jel├Čl.
Jellemz┼æ a kuszas├Īg p├®ld├Īul az izot├│pdiagnosztik├Īra. Itt viszonylag k├Čnny┼▒ korrekt ell├Īt├Īsi k├Čtelezetts├®get "gy├Īrtani", mivel alig n├®h├Īny izot├│pdiagnosztikai labor m┼▒k├Čdik a f┼æv├Īrosban ├®s k├Črny├®k├®n, ugyanakkor pont emiatt k├®nyes ter├╝let, kev├®s helyre fordulhat a beteg. A v├Īros legnagyobb oszt├Īlya a Honv├®dk├│rh├Īzban m┼▒k├Čd┼æ nukle├Īris medicina oszt├Īly, amely csup├Īn a XIII. ker├╝let, valamint alig n├®h├Īny Pest megyei telep├╝l├®s ell├Īt├Īs├Ī├®rt felel. Ez kimondhatatlanul kev├®s a kapacit├Īsokhoz k├®pest. Ugyanakkor - ├®s ez tal├Īn a poszt m├®lt├│ befejez├®se - a Gottsegen Gy├Črgy Orsz├Īgos Kardiol├│giai Int├®zet egy ├║n. "speci├Īlis" ell├Īt├Īsi ter├╝letet kapott (b├Īrmit is jelentsen a kifejez├®s), ez a honlapon tal├Īlhat├│ excel t├Ībl├Īb├│l egy├®rtelm┼▒en kiolvashat├│. Halkan jegyzem meg, hogy az int├®zm├®nyben ├®vek ├│ta nem m┼▒k├Čdik izot├│pdiagnosztikai laborat├│rium. Bez├Īrt├Īk.
Megint paranoid vagyok, de mennyire szeretn├®nk az ├Čnk├®ntes mag├Īnbiztos├Łt├Īs fel├® terelni a lakoss├Īgot? Ugyanis a fenti k├®p a m├®g ink├Ībb esetleges ├®s egyre kisz├Īm├Łthatatlanabb ├Īllami ell├Īt├Īs ir├Īny├Ība mutat. ├ērtem ├®n, hogy pr├│b├Īljuk racionaliz├Īlni a betegutakat, de ├Łgy biztosan nem fog menni. Nem is lehet az, ha azt sem tudja az ├Īllamtitk├Īrs├Īg /├üNTSZ, hogy hol milyen oszt├Īly ├╝zemel! Sz├╝ks├®glet, kialakul├│ kereslet, logikusan fel├®p├Łtett strukt├║r├Īj├║, ehhez igaz├Łtott, hat├®kony ell├Īt├Īs. Mikor kezd├╝nk el ezen elvek ment├®n ├®p├Łtkezni, hogy a kev├®sb┼æl t├Čbb jusson oda, ahol val├│ban sz├╝ks├®g van r├Ī?
Lassan megfizethetetlenn├® v├Īlik az Egyes├╝lt ├üllamokban az eg├®szs├®g├╝gy ├®s vele az eg├®szs├®gbiztos├Łt├Īs. Nem meglep┼æ. Az Egyes├╝lt ├üllamokban - egyed├╝lik├®nt az OECD orsz├Īgok k├Čz├╝l - ├Čnk├®ntes mag├Īnbiztos├Łt├Īsi rendszer m┼▒k├Čdik. Ez, mint a neve is mutatja, a d├Čnt├®s jog├Īt az ├Īllampolg├Īrra h├Īr├Łtja; v├Īs├Īrol -e mag├Īnak biztos├Łt├Īst, vagy sem. Ez elm├®letben nagyon j├│l hangzik, azonban k├®t nagy vesz├®lyt rejt mag├Īban; egyr├®szt k├Čnnyen "elsz├Īllnak" az eg├®szs├®g├╝gyi kiad├Īsok, m├Īsr├®szt sokan kihaszn├Īlj├Īk a m├®lt├Īnyoss├Īg elv├®t ├®s potyautasokk├Ī v├Īlnak. Nem nagy meglepet├®s, hogy m├Īra mindkett┼æ megt├Črt├®nt. Az eg├®szs├®g├╝gyi kiad├Īsok n├Čveked├®se az 1970-es ├®vekt┼æl v├Īlt k├Čzponti probl├®m├Īv├Ī a fejlett orsz├Īgokban szerte a vil├Īgon. Az OECD orsz├Īgok k├Čz├╝l egyed├╝l az Egyes├╝lt ├üllamok v├Īlasztotta az ├Čnk├®ntes mag├Īnbiztos├Łt├Īs rendszer├®t ├®s ├Łgy szinte teljes eg├®sz├®ben a mag├Īnszektorra ├®p├╝l┼æ eg├®szs├®g├╝gyi ell├Īt├Īst (pontosabban ink├Ībb megmaradt emellett, mivel m├Īr a m├Īsodik vil├Īgh├Ībor├║ alatt kialakult a mai rendszer el┼ædje). Amerikai k├Čzgazd├Īszok ugyanis szent├╝l hitt├®k, hogy a piaci verseny megfelel┼æen reag├Īl majd a keresletre ├®s hat├®konyan alak├Łtja ki az eg├®szs├®g├╝gyi ell├Īt├Īst a megfelel┼æ min┼æs├®g mellett. Az emelked┼æ kiad├Īsokat az egyre nagyobb t├Īrsadalmi lefedetts├®ggel ├®s az orvosi technol├│gia fejl┼æd├®s├®vel magyar├Īzt├Īk. A t├Čbbi OECD ├Īllam ek├Čzben finansz├Łroz├Īsi rendszereinek n├Čvekv┼æ kiad├Īsait, vagy annak ├╝tem├®t d├Čnt┼æen k├Člts├®gvet├®si korl├Ītokkal, azaz z├Īrt k├Člts├®gvet├®ssel pr├│b├Īlta cs├Čkkenteni (ezekben az ├Īllamokban ├Īllami eg├®szs├®g├╝gyi szolg├Īlat, t├Īrsadalombiztos├Łt├Īs, vagy k├Čtelez┼æ mag├Īnbiztos├Łt├Īs a domin├Īns rendszer) . Amerik├Īban a t├Īrsadalmi lefedetts├®g n├Čveked├®se lassan meg├Īllt, a kiad├Īsok azonban a ny├Łlt k├Člts├®gvet├®s k├Čvetkezt├®ben szabadon, v├Īltozatlan meredeks├®ggel n┼ættek, m├Łg a t├Čbbi fejlett orsz├Īgban a n├Čveked├®s ├╝teme cs├Čkkent, siker├╝lt kord├Īban tartani a kiad├Īsokat ├║gy, hogy a technol├│giai befogad├Īsok versenyben maradtak az amerikai rendszer├®vel. A piac teh├Īt ├Čnmag├Īban nem volt k├®pes kialak├Łtani a megfelel┼æ kereteket, m├Īra a szolg├Īltat├Īsi ├Īrak irre├Īlisan magasak, ezzel p├Īrhuzamban a biztos├Łt├Īsok is lassan megfizethetetlenekk├® v├Īlnak, a magas ├Čnr├®sz pedig sokszor a szoci├Īlis biztons├Īgot vesz├®lyezteti. Ugyanakkor a r├Īszorul├│k ├®s az id┼æsek ell├Īt├Īs├Īt az ├Īllam mag├Īra v├Īllalja (MedicAid ├®s MediCare), ├Łgy az k├Čzkiad├Īsok is magasak, a vil├Īg legdr├Īg├Ībb, elvileg mag├Īnfinansz├Łroz├Īs├║ eg├®szs├®g├╝gyi rendszer├®ben a kiad├Īsok fel├®t az ├Īllam ├Īllja. Eg├®szs├®g├╝gyi kiad├Īsok a GDP sz├Īzal├®k├Īban (2010, OECD ├®s WHO adatok):
Az USA eg├®szs├®g├╝gyi kiad├Īsai lassan el├®rik a GDP ar├Īny├Īban sz├Īm├Łtott 20%-os, l├®lektani hat├Īrt. Egyel┼ære ├®rdemi szeml├®letv├Īlt├Īsra nincs kil├Īt├Īs, ├Łgy k├®rd├®ses, hogy mikor fog meg├Īllni, vagyis ink├Ībb m├®rs├®kl┼ædni a folyamat. R├Īad├Īsul a hozz├Īf├®rhet┼æs├®g, es├®lyegyenl┼æs├®g ├®s m├®lt├Īnyoss├Īg ebben a rendszerben kev├®ss├® jelenik meg, szolidarit├Īsr├│l pedig sz├│ sincs.
Mi a helyzet Eur├│p├Īban?
Az ├Čreg kontinensen az eg├®szs├®gbiztos├Łt├Īs mindenhol k├Čtelez┼æ jelleg┼▒, vagy pedig ad├│kb├│l biztos├Łtott eg├®szs├®g├╝gyi szolg├Īlat m┼▒k├Čdik, ez esetben az ell├Īt├Īs ├Īllampolg├Īri jogon j├Īr. Ad├│bev├®telekb┼æl m┼▒k├Čdtetik az eg├®szs├®g├╝gyet p├®ld├Īul az ├®szaki ├Īllamokban (Sv├®dorsz├Īg, D├Īnia, Norv├®gia), vagy az Egyes├╝lt Kir├Īlys├Īgban. K├Čtelez┼æ mag├Īnbiztos├Łt├Īs m┼▒k├Čdik Hollandi├Īban ├®s Sv├Ījcban is. Haz├Īnkhoz hasonl├│an k├╝l├Čn j├Īrul├®kokb├│l, t├Īrsadalombiztos├Łt├Īsb├│l fedezik az ├Īgazat m┼▒k├Čd├®s├®t Ausztri├Īban , Franciaorsz├Īgban, Csehorsz├Īgban, vagy p├®ld├Īul Szlov├Īki├Īban.
Magyarorsz├Īgi viszonyok
Itthon teh├Īt k├Čtelez┼æ jelleg┼▒, j├Īrul├®kokon alapul├│ t├Īrsadalombiztos├Łt├Īs m┼▒k├Čdik, mely egy k├Čz├Čs nemzeti kock├Īzatk├Čz├Čss├®gbe "folyik" be, ebb┼æl az alapb├│l t├Črt├®nik a forr├Īseloszt├Īs, illetve a szolg├Īltat├Īsv├Īs├Īrl├Īs. Ez remek├╝l hangzik, ├®s sok orsz├Īgban megfelel┼æen m┼▒k├Čdik is. Magyarorsz├Īgon a jelenlegi, kb. 1400-1500 milli├Īrdos eg├®szs├®g├╝gyi alapnak mintegy 40-45%-├Īt fedezik a befizetett j├Īrul├®kok (a marad├®kb├│l pedig 30-35% k├Člts├®gvet├®si hozz├Īj├Īrul├Īs)! Ez nem is csoda, ha figyelembe vessz├╝k, hogy ├Čsszesen kb. 3,9 milli├│ ├Īllampolg├Īr fizeti a t├Īrsadalombiztos├Łt├Īst (ez munkav├Īllal├│i oldalon 4+3%-os terhet jelent, munk├Īltat├│i oldalon deklar├Īlt eg├®szs├®g├╝gyi hozz├Īj├Īrul├Īs jelenleg nincs). Eg├®szs├®g├╝gyi ell├Īt├Īs szempontj├Īb├│l teh├Īt 3,9 milli├│ keres┼æ tart el majd 10 milli├│ embert! Tegy├╝k hozz├Ī a bevallott j├Čvedelemb┼æl sz├Īrmaztatott TB befizet├®sekkel. Nem csoda, hogy nehezen megy.
M├Łg az 1990-es ├®vekben t├Čbb nyugati orsz├Īg, k├Čzt├╝k p├®ld├Īul Franciaorsz├Īg vagy N├®metorsz├Īg ad├│beszed├®seken kereszt├╝l n├Čvelte a keresetekkel nem ├Čsszef├╝gg┼æ j├Čvedelmekre alapul├│ eg├®szs├®g├╝gyi bev├®teleket, hogy az inform├Īlis (fekete)gazdas├Īg ├®s a fokoz├│d├│ "├Čnfoglalkoztat├Īs" mellett fenntarthass├Īk az eg├®szs├®g├╝gyi alapok bev├®teleit, addig Magyarorsz├Īg - t├Čbb m├Īs k├Čz├®p-kelet-eur├│pai ├Īllammal egyetemben - megszil├Īrd├Łtotta a foglalkoztat├Īssal ├Čsszef├╝gg┼æ t├Īrsadalombiztos├Łt├Īs int├®zm├®ny├®t. Amikor teh├Īt m├Īsok kezdt├®k felismerni a t├Īrsadalombiztos├Łt├Īsban rejl┼æ vesz├®lyeket ├®s igyekeztek v├®dekezni, hogy az eg├®szs├®g├╝gy fenntarthat├│s├Īga ne f├╝ggj├Čn ennyire a foglalkoztat├Īst├│l, a feh├®r/fekete gazdas├Īg ar├Īny├Īt├│l vagy az ad├│z├Īsi fegyelemt┼æl, hanem a val├│s j├Čvedelmi viszonyok hat├Īrozz├Īk meg azt, addig kis haz├Īnk ment tov├Ībb a kik├Čvezett ├║ton, ├║gy, hogy n├Īlunk r├Īad├Īsul a fenti negat├Łv t├®nyez┼æk j├│val hangs├║lyosabban jelentek meg! (Hozz├Īteszem sok helyen megfelel┼æen m┼▒k├Čdik a t├Īrsadalombiztos├Łt├Īsra alapul├│ rendszer, mag├Īval az elvvel nincs baj.) Hol tartunk ennek k├Čvetkezt├®ben most? Id├®zet az ├üllami Sz├Īmvev┼æsz├®k 2006-os jelent├®s├®b┼æl (Eg├®szs├®gbiztos├Łt├Īsi alap ellen┼ærz├®se): "Az E. Alap ├Īlland├│sult ├®s n├Čvekv┼æ hi├Īny├Īt bev├®teli oldalon a j├Īrul├®kfizet┼æi k├Čr sz┼▒k├╝l├®s├®re, kiad├Īsi oldalon az ell├Īt├Īsok j├Īrul├®kfizet├®ssel nem fedezett n├Čvekv┼æ ig├®nybev├®tel├®re, egyes ell├Īt├Īsi kiad├Īsok ar├Īnytalan emelked├®s├®re vezett├╝k vissza. A teljes lakoss├Īg ell├Īt├Īs├Īt a mintegy 3,9 milli├│ f┼æ ut├Īn fizetett j├Īrul├®kok ├®s hozz├Īj├Īrul├Īsok 2002-ben 80%-ban, 2005-ben 70%-ban fedezt├®k." Ez volt teh├Īt 2006-ban, ma pedig m├Īr csak 40-45%-├Īt fedezik a befizetett j├Īrul├®kok az E-alap kiad├Īsainak. Azt hiszem nem sok magyar├Īzatra szorul maga a tendencia, az pedig, hogy mindez hova vezethet, nos az m├Īr kellemetlenebb k├®rd├®s. A gazdas├Īgi, szoci├Īlis helyzet├╝nk; az inform├Īlis gazdas├Īg magas ar├Īnya, a rossz ad├│z├Īsi fegyelem, az id┼æs├Čd┼æ t├Īrsadalom ├®s a magas munkan├®lk├╝lis├®g miatt haz├Īnkban eleve k├╝l├Čn├Čsen kedvez┼ætlenek a felt├®telek a foglalkoztat├Īs-alap├║ biztos├Łt├Īsi rendszer sz├Īm├Īra. Ideje lenne elgondolkodni az eg├®szs├®gbiztos├Łt├Īsi alap bev├®teleinek fogyaszt├Īs-alap├║ hozz├Īj├Īrul├Īssal val├│ kieg├®sz├Łt├®sen, ak├Īr a munkav├Īllal├│i terhek cs├Čkkent├®se mellett, hisz a fogyaszt├Īsa mindenkinek jobban t├╝kr├Čzi a kereset├®t, k├╝l├Čn├Čsen a k├Čz├®p-kelet-eur├│pai r├®gi├│ban. Az eg├®szs├®g├╝gy forgalmi ad├│kb├│l sz├Īrmaz├│ r├®szleges vagy teljes finansz├Łroz├Īsa ellen felhozhat├│ ugyan a finansz├Łroz├Īsi m├®lt├Īnyoss├Īg gyeng├╝l├®se, hisz a forgalmi ad├│k term├®szet├╝kn├®l fogva regressz├Łv ad├│z├Īst jelentenek (azaz a t├Čbbet keres┼æ j├Čvedelm├®nek kisebb sz├Īzal├®k├Īt viszi el a term├®k ad├│ja), azonban nem l├Ītom el├®g er┼æsnek ezt az ├®rvet a fent v├Īzolt magyar t├Īrsadalombiztos├Łt├Īsi j├Īrul├®kfizet├®si viszonyok f├®ny├®ben. Arr├│l nem is besz├®lve, hogy TB fizet├®s eset├®n bizonyos kereset felett j├Īrul├®kplafon l├®p be, innent┼æl teh├Īt itt is regressz├Łv j├Īrul├®kfizet├®s t├Črt├®nik, csak a plafon alatt ar├Īnyos a befizet├®s. Igaz, a jelenlegi forgalmi ad├│terhek mellett neh├®z lenne egy plusz ad├│nemet bevezetni, legyen az b├Īrmilyen csek├®ly is, de ez a t├®ma m├Īr a fisk├Īlis politika t├Īrgyal├│asztal├Īra val├│. A tendencia teh├Īt mag├Ī├®rt besz├®l. Nem a t├Īrsadalombiztos├Łt├Īs int├®zm├®ny├®t k├®rd┼æjelezem meg, csup├Īn felteszem a k├®rd├®st: Biztos, hogy a mi eset├╝nkben ez a legmegfelel┼æbb strukt├║ra? ├ēs ha ehhez ragaszkodunk, mi├®rt nem lehet fogyaszt├Īsi alap├║ ad├│kkal kieg├®sz├Łteni azt, ne adj Isten cs├Čkkentve ezzel p├Īrhuzamosan a munkav├Īllal├│i terheket, hogy a fogyaszt├Īs fokoz├│d├Īs├Īval p├Īrhuzamosan lehessen bev├®telhez jutni?
A tegnapi, h├Īlap├®nz kialakul├Īs├Īnak indokait firtat├│ eszmefuttat├Īsom ut├Īn ├║gy gondoltam egy kicsit ├®rdemes m├®g m├®lyebbre ├Īsni az eg├®szs├®g├╝gyi ell├Īt├│rendszerbe. Az eg├®szs├®g├╝gyi mutat├│ink rendk├Łv├╝l rosszak, a nemr├®g megjelent friss eg├®szs├®g├╝gyi kiadv├Īny, a Health at Glance 2012 (OECD) is les├║jt├│ k├®pet fest a magyar lakoss├Īg eg├®szs├®g├╝gyi ├Īllapot├Īr├│l, m├®g a r├®gi├│n bel├╝l is. Lassan ki merem jelenteni egy├®bk├®nt, hogy a fejlett vil├Īg egyik legpazarl├│bb, legfenntarthatatlanabb strukt├║r├Īj├Īt tudjuk magunk├®nak. Megpr├│b├Īlom bemutatni n├®h├Īny egyszer┼▒ adaton kereszt├╝l, hogy mi├®rt nem el├®g az az ├®vi egy├®bk├®nt is pof├Ītlanul sz┼▒k 1450 milli├Īrd forintnyi k├Čzkiad├Īs, ami az eg├®szs├®g├╝gybe folyik, ugyanakkor mi├®rt nem ├®rdemes ebbe a rendszerbe egy fill├®rrel sem t├Čbbet bevinni. Ezt, ├Łgy er┼æltetni ugyanis ├®rtelmetlen. Az egy dolog, hogy rossz a finansz├Łroz├Īsi rendszer, torz ├Čszt├Čnz┼æk ir├Īny├Łtj├Īk a benne dolgoz├│kat ├®s az ell├Īt├Īshoz val├│ hozz├Ījut├Īs teljesen esetlegess├® v├Īlt, ezeket a probl├®m├Īkat m├®g majdnem mind meg lehetne oldani szeml├®letv├Īlt├Īssal, allok├Īci├│s ├Ītalak├Łt├Īsokkal ├®s persze jelent┼æs t├Čbbletforr├Īssal. Ahhoz viszont, hogy egy orsz├Īgnak meg├®rje t├Čbbet ├Īldozni az eg├®szs├®g├╝gyi rendszer├®re, egy k├Člts├®ghat├®kony, j├│l m┼▒k├Čd┼æ ├®s ├®rtelmes rendszert kell fel├®p├Łteni. Itthon most m├Īr sajnos az alapokt├│l ├║jragondolva. Megmutatom milyen rendszerre NEM gondolok, milyen rendszerbe NEM ├®rdemes m├®g t├Čbb p├®nzt ├Čnteni, ├®s mi├®rt nem siker├╝l ├Ītt├Čr├®st el├®rni Betegs├®gorsz├Īgban.
Az adatokat mind a WHO adatb├Īzisaib├│l hal├Īsztam.
Sz├╝let├®skor v├Īrhat├│ ├®lettartam: 
A pontos sz├Īmok most nem is l├®nyegesek, ink├Ībb a folyamatok dinamik├Īja. A hetvenes ├®ves elej├®n Ausztri├Īval (piros) ├®s Csehorsz├Īggal (z├Čld) "egy├╝tt" indultunk (Magyarorsz├Īg term├®szetesen a lila, azaz mindv├®gig a legals├│). Ausztria term├®szetesen a szocializmus alatt igen nagy el┼ænyre tett szert, de l├Īthat├│, hogy a kilencvenes ├®vek elej├®re m├Īr Csehorsz├Īg is sz├®pen lehagyott minket. A trend pedig folytat├│dott tov├Ībb a rendszerv├Īlt├Īs ut├Īn is; Csehorsz├Īg el┼ænye m├Īra k├Čr├╝lbel├╝l 3 ├®v, Ausztri├Ī├® 6 ├®v a sz├╝let├®skor v├Īrhat├│ ├®lettartam ter├®n. Az oll├│ teh├Īt egyre jobban sz├®tny├Łlt; a leszakad├Īs az uni├│ t├Čbbi tag├Īllam├Īt├│l, s┼æt a r├®gi├│t├│l is folyamatos.
100.000 f┼ære jut├│ kering├®si betegs├®gek, illetve daganatos megbeteged├®sek okozta hal├Īloz├Īsi ar├Īnysz├Īm:
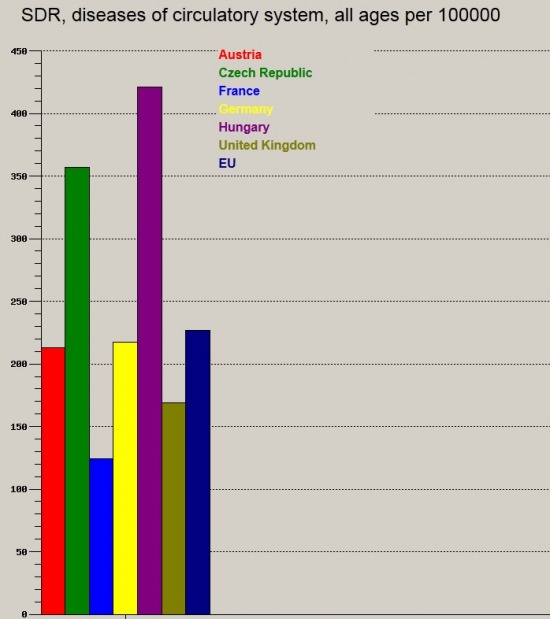
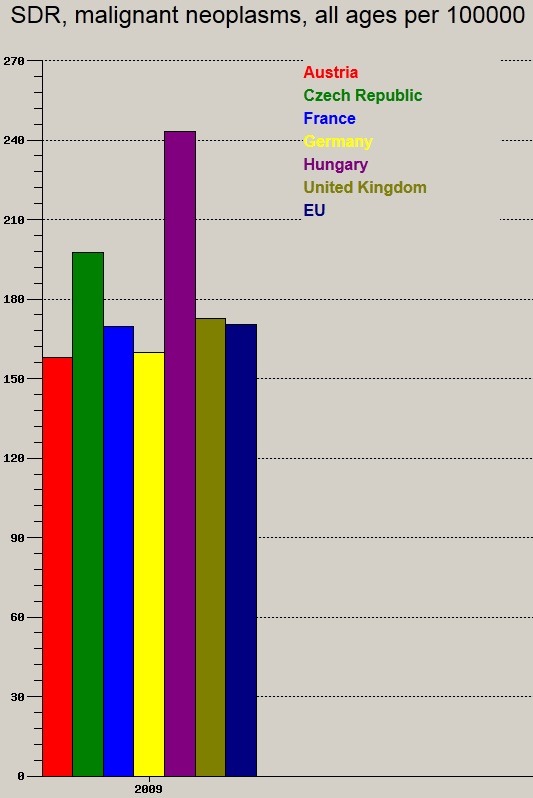
Azt hiszem ez a k├®t ├Ībra sok magyar├Īzatra nem szorul, egy├®rtelm┼▒en "kiv├Īl├│an" teljes├Łt├╝nk, kiugr├│an nagy haz├Īnkban a 100.000 f┼ære jut├│ hal├Īloz├Īs mind a kering├®si betegs├®gek, mind a rosszindulat├║ daganatok ter├®n.
V├®gezet├╝l pedig egy sz├Īm├Łtott mutat├│, mely sor├Īn azt pr├│b├Īlj├Īk megbecs├╝lni, hogy mennyivel n┼æne a v├Īrhat├│ ├®lettartam, ha a gy├│gy├Łthat├│, teh├Īt az elvben elker├╝lhet┼æ, 65 ├®v alatti hal├Īloz├Īsokat k├®pes lenne megel┼æzni az adott eg├®szs├®g├╝gyi ell├Īt├│rendszer.
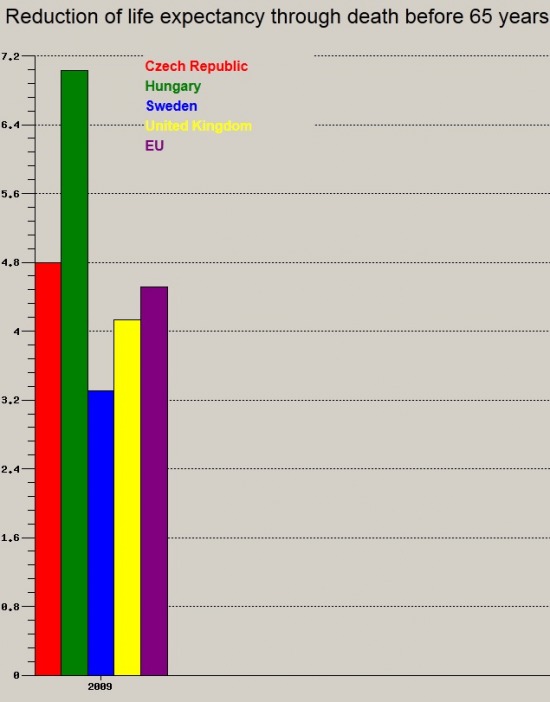
Újabb kiugr├│an rossz eredm├®ny.
Most pedig l├Īssuk milyen er┼æforr├Īsokkal pr├│b├Īljuk mindezt rendbe tenni! Mi az, amit igaz├Īn s├║lyos ├®s ├®rtelmetlen pazarl├Īsnak nevezek?
A k├│rh├Īzi ├Īgyak sz├Īma 100.000 f┼ære
A piros val├│sz├Łn┼▒leg a leggazdagabb orsz├Īg lehet. Ja, m├®gsem. A piros csapat a k├®k csapat harmad├Īt k├Člti fejenk├®nt eg├®szs├®g├╝gyi kiad├Īsokra (Magyarorsz├Īg 1000 doll├Īr/f┼æ/├®v, Sv├®dorsz├Īg t├Čbb, mint 3000 doll├Īr/f┼æ/├®v)! Ezt m├®gis hogy gondoljuk megfelel┼æ min┼æs├®gben prezent├Īlni?
Ezek az ├Īgyakat valahogy foglalni is kell (├Ītlagos k├│rh├Īzi bennfekv├®si id┼æ):
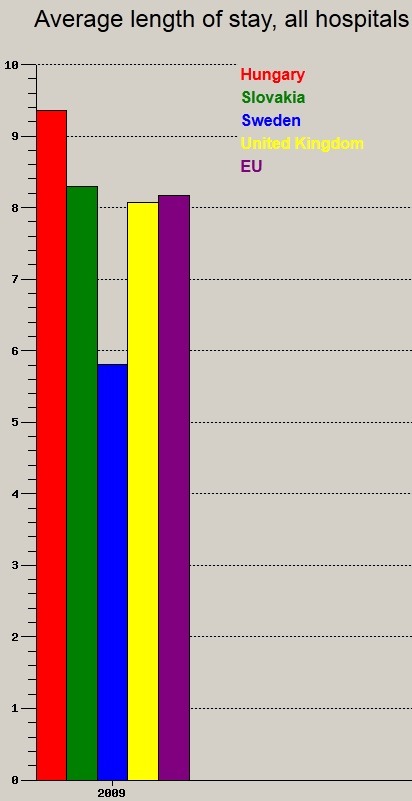
Kihaszn├Īljuk teh├Īt a rendszert, ebben nincs hiba, az ├Īgyakon n├Īlunk fekszik mindenki a legtov├Ībb. De meddig tervezz├╝k ├║gy m┼▒k├Čdtetni az eg├®szs├®g├╝gy├╝nket, hogy mindenkit a lehet┼æ legdr├Īg├Ībb, ├®s legkev├®sb├® hat├®kony szinten, az akt├Łv k├│rh├Īzi ├Īgyakon fektet├╝nk hetekig egy v├®rnyom├Īs-be├Īll├Łt├Īs, egy cukoranyagcsere-be├Īll├Łt├Īs c├®lj├Īb├│l, egy ├Īltal├Īnos kivizsg├Īl├Īs ok├Īn, vagy egy hasi m┼▒t├®t el┼ætt, mert a m┼▒t├®t napja mindig tol├│dik. A f┼æorvos ├║rnak ma ugyanis k├Čzbej├Čtt m├Īs m┼▒t├®t...
Haladjunk h├Īt tov├Ībb. H├Īny orvos-beteg tal├Īlkoz├│ zajlik ├®vente egy f┼ære ├Ītlagolva?
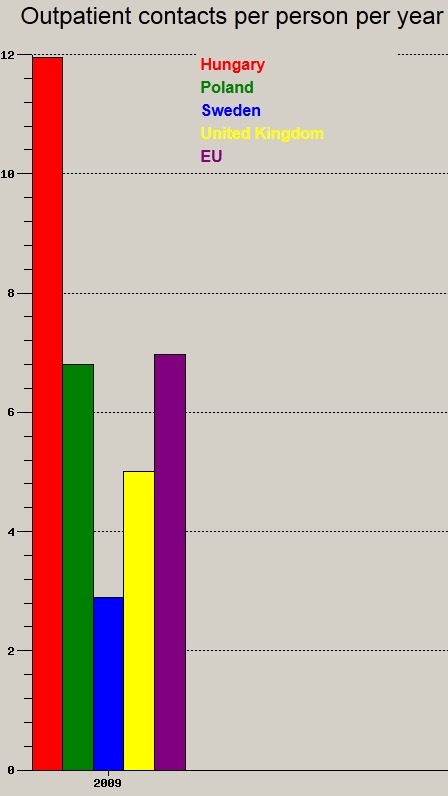
Remek dolog orvoshoz j├Īrni, nem igaz? Ismert jelens├®g szerte a vil├Īgon, hogy az inakt├Łv lakoss├Īg, teh├Īt f┼æk├®nt az id┼æsek rendszeres programj├Īv├Ī tud v├Īlni az orvosl├Ītogat├Īs, ├®s nagyon sok esetben az ok csup├Īn szoci├Īlis. Hi├Ība, remek a t├Īrsas├Īg. Itthon elk├®peszt┼æen sok felesleges orvos-beteg tal├Īlkoz├│ t├Črt├®nik. A vizitd├Łj nem arra val├│, hogy plusz bev├®telt termeljen egy ├Īgazatnak, hanem hogy valamennyire cs├Čkkentse az adott szolg├Īltat├Īs ├Īrrugalmatlan jelleg├®t, azaz kisz┼▒rje vagy cs├Čkkentse az indokolatlan orvos-beteg tal├Īlkoz├│t. Ezen tal├Īlkoz├│k csup├Īn egy r├®sz├®├®rt okolhat├│ a beteg, m├Īsik r├®sz├®├®rt az ├║n. szolg├Īltat├│ induk├Īlta kereslet a felel┼æs; t├Čbb tal├Īlkoz├Īs, t├Čbb h├Īlap├®nz.
├ēs v├®gezet├╝l ezt a csod├Īlatosan ├®rtelmetlen, p├®nznyel┼æ strukt├║r├Īt h├Īny orvossal pr├│b├Īljuk fenntartani?
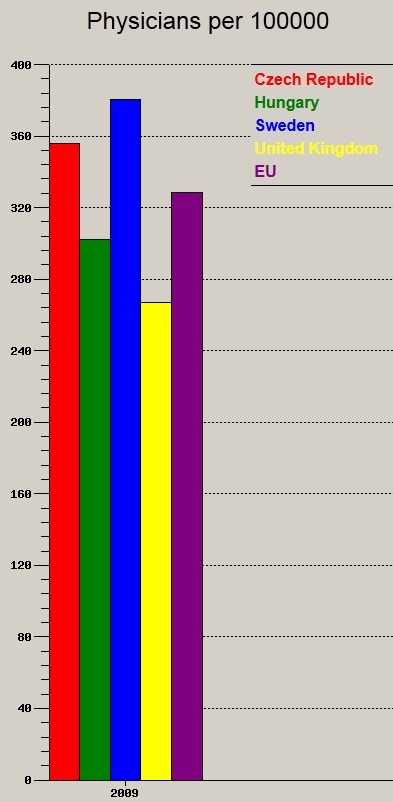
A fenti orsz├Īgok k├Čz├╝l egyed├╝l Angli├Īban jut kevesebb orvos 100.000 ezer f┼ære, azonban l├Īthattuk, hogy az ell├Īt├│rendszer├╝k szerkezete is racion├Īlisabb. Ennek ellen├®re term├®szetesen folyamatosan k├╝zdenek is az orvoshi├Īnnyal, ├®s emelik a dolgoz├│k sz├Īm├Īt. A lehet┼æ legt├Čbb k├│rh├Īzi ├Īgy, a leghosszabb bennfekv├®ssel ├®s a legt├Čbb orvos-beteg tal├Īlkoz├│, mindez a legkevesebb orvossal. Min┼æs├®g? K├Člt┼æi k├®rd├®s.
Egyetlen fontos dolog maradt m├®g h├Ītra. A WHO adatb├Īzisban - b├Īr pr├│b├Īltam -, nem lehet sz├Łnt v├Īlasztani. Hossz├║ perceket t├Člt├Čttem el azzal, hogy megszerezzem Magyarorsz├Īgnak a s├Īrga sz├Łnt a hisztogrammokban, de nem siker├╝lt. Pedig rem├®nykedtem, hogy akkor jobb eredm├®nyt ├®r├╝nk el. Legal├Ībbis a J├Īt├®k hat├Īrok n├®lk├╝l-ben mindig siker├╝lt. Itt a pazarl├Īs a hat├Īrtalan, viszont ez nem j├Īt├®k...
Tetszett a cikk? K├Čvessen minket a Facebookon!
 B├Īr egy kor├Ībbi posztomban m├Īr foglalkoztam a k├®nyszernyugd├Łjaz├Īs k├®rd├®s├®vel, tekintettel azonban az az├│ta t├Črt├®ntekre ├║jra feleleven├Łtem a t├®m├Īt. A korm├Īnyzat elhat├Īrozta, hogy nem enged├®lyezi tov├Ībb a nyugd├Łjas kor├║ (62 ├®v, illetve 2010-t┼æl 65 ├®v) k├Čzalkalmazottak sz├Īm├Īra a kett┼æs juttat├Īst (fizet├®s melletti nyugd├Łj), teh├Īt aki bet├Člti a nyugd├Łjkorhat├Īrt, annak jogviszonya automatikusan megsz┼▒nik, k├Čsz├Čnj├╝k sz├®pen az elv├®gzett munk├Īt. Ez volt a kezdeti alapkoncepci├│, itt egyel┼ære m├®g nem ├®rintem az eg├®szs├®g├╝gyet.
B├Īr egy kor├Ībbi posztomban m├Īr foglalkoztam a k├®nyszernyugd├Łjaz├Īs k├®rd├®s├®vel, tekintettel azonban az az├│ta t├Črt├®ntekre ├║jra feleleven├Łtem a t├®m├Īt. A korm├Īnyzat elhat├Īrozta, hogy nem enged├®lyezi tov├Ībb a nyugd├Łjas kor├║ (62 ├®v, illetve 2010-t┼æl 65 ├®v) k├Čzalkalmazottak sz├Īm├Īra a kett┼æs juttat├Īst (fizet├®s melletti nyugd├Łj), teh├Īt aki bet├Člti a nyugd├Łjkorhat├Īrt, annak jogviszonya automatikusan megsz┼▒nik, k├Čsz├Čnj├╝k sz├®pen az elv├®gzett munk├Īt. Ez volt a kezdeti alapkoncepci├│, itt egyel┼ære m├®g nem ├®rintem az eg├®szs├®g├╝gyet.
A k├Čzalkalmazotti st├Ītusz meg├Łt├®l├®se ├®s - ha lehet ├Łgy mondani - "fejl┼æd├®se" a rendszerv├Īlt├Īs ut├Īni ├®vek sor├Īn meglehet┼æsen ├®rdekesen alakult. Ahogy kialakult itthon is a klasszikus piac, piaci verseny, annak minden el┼æny├®vel ├®s h├Ītr├Īny├Īval, ├║gy idomult hozz├Ī a munkaer┼æpiac is, a (nem k├Čzalkalmazotti) fizet├®sek a piaci verseny szab├Īlyai szerint egyre magasabb szintet ├®rtek el, az ├®letsz├Łnvonal ├®s a fogyaszt├Īs sz├®p lassan emelkedni kezdett. Az ├Īllami szf├®r├Īban azonban nem t├Črt├®nt jelent┼æs v├Īltoz├Īs. Nem volt tapasztalhat├│ elk├®peszt┼æ er┼æfesz├Łt├®s, hogy a szektor kereseteit a nyugati b├®rsz├Łnvonalhoz, b├®rsz├Łnvonal ir├Īny├Ība emelj├®k. Az ├Īllami ├®s a versenyszf├®ra k├Čz├Čtti ar├Īnytalans├Īgot valahogy teh├Īt oldani kell. A k├Čzalkalmazotti st├Ītuszt ├Łgy egy├®b, nem felt├®tlen anyagi el┼æny├Čkkel kell(ett), hogy vonz├│v├Ī tegye a mindenkori korm├Īny; rugalmasabb szabads├Īgol├Īsok, rugalmasabb (r├Čvidebb?) munkaid┼æ, egy├®b nem anyagi jelleg┼▒ juttat├Īsok. Anyagiakban pedig a v├®gkiel├®g├Łt├®s ├®s a nyugd├Łjak melletti k├®nyelmes munkalehet┼æs├®g. ├Źgy tudta az ├Īllam megbecs├╝lni, "kompenz├Īlni" a k├Čzalkalmazottakat. Az ut├│bbi ├®vekben azonban a k├Čzalkalmazottak bizony kezdt├®k elvesz├Łteni ezeket az el┼æny├Čket. Eml├®kezz├╝nk csak a korm├Īnyzat pr├│b├Īlkoz├Īsaira a v├®gkiel├®g├Łt├®sek (visszamen┼æleges!) megad├│ztat├Īs├Īr├│l, melynek ├Īldozat├Īul eshetett volna sz├Īmos k├Čzalkalmazott, hisz a javaslatban a "j├│ erk├Člcsbe ├╝tk├Čz┼æ" kifizet├®sekr┼æl volt sz├│ (alapvet┼æen term├®szetesen jogos volt a felvet├®s az adott, konkr├®t, BKV-val kapcsolatos szitu├Īci├│ban). De ki hat├Īrozza meg, hogy egy ├®vtizedek ├│ta tan├Łt├│, vagy a miniszt├®riumban dolgoz├│ k├Čzalkalmazottnak mennyi az, amennyi nem ├╝tk├Čzik a j├│ erk├Člcsbe? Egy├Īltal├Īn milyen jogi kateg├│ria a j├│ erk├Člcs?
Most pedig a munka melletti nyugd├Łj lehet┼æs├®g├®t is elvett├®k, persze csak a k├Čzalkalmazottakt├│l. Vagy lemaradtam a k├Čzalkalmazottak ├Īltal├Īnos b├®rrendez├®s├®r┼æl, felz├Īrk├│ztat├Īs├Īr├│l a versenyszf├®r├Īhoz viszony├Łtva, vagy nagy a baj. Lehet, ├®s kell is(!) arr├│l vitatkozni, hogy egy j├│l├®ti ├Īllamban, ahol a t├Īrsadalom fokozatosan ├Čregszik, meddig b├Łrja a feloszt├│-kirov├│ rendszer a (nyugd├Łj)terheket, milyen int├®zked├®sekkel lehet enyh├Łteni ezt a fesz├╝lts├®get (nyugd├Łjkorhat├Īr emel├®s├®vel, sz├╝let├®sek sz├Īm├Īnak n├Čvel├®se r├®v├®n egy eg├®szs├®gesebb korfa kialakul├Īs├Īra val├│ t├Črekv├®ssel, vagy p├®ld├Īul a nemr├®g megsz├╝ntetett p├®nzt├Īri elemek be├®p├Łt├®s├®vel!), azonban jelen t├Črv├®nyek szerint a nyugd├Łj, megfelel┼æ szolg├Īlati id┼æ letelte ut├Īn t├Črv├®nyi alapon j├Īr. Ez lehet, hogy j├│, lehet, hogy rossz, lehet, hogy a munka mellett nyugd├Łjat is felvenni luxus, ├Īt lehet ├®s el┼æbb-ut├│bb ├Īt is kell gondolni az eg├®sz nyugd├Łjrendszert, de jelenleg j├Īr. Egy meglehet┼æsen koncepci├│tlan, megint rosszul kommunik├Īlt rendelettel, megint csak a k├Čzalkalmazottakt├│l (!) elvenni, m├®ghozz├Ī igen sokat elvenni finoman fogalmazva legal├Ībbis nem ├║riemberhez m├®lt├│. Olyan ├Čszt├Čnz┼æi rendszert kell kialak├Łtani - mind munk├Īltat├│i, mind a munkav├Īllal├│i oldalon -, hogy a ledolgozott ├®vtizedek ut├Īn csak annak ├Īlljon ├®rdek├®ben ├®s sz├Īnd├®k├Īban tov├Ībb dolgozni, akinek munk├Īja val├│ban ├®rt├®kes ├®s nehezen p├│tolhat├│. Ennek k├Čvetkezetes tilt├Īsa azonban kiss├® merev gondolkod├Īsra vall.
Az eg├®szs├®g├╝gyben pedig m├®g ├Čsszetettebb a helyzet. A jelen ├Īll├Īs szerint a munkaviszony (k├Čzalkalmazotti st├Ītuszn├Īl) a nyugd├Łjkorhat├Īr el├®r├®s├®vel automatikusan megsz┼▒nik, egy├®ni elb├Łr├Īl├Īs alapj├Īn enged├®lyezhetik a nyugd├Łjas kor├║ dolgoz├│k tov├Ībbi jogviszony├Īt, a kett┼æs juttat├Īs azonban az eg├®szs├®g├╝gyben is tiltott. A nyugd├Łjkies├®st mintegy kompenz├Īlva azonban egyfajta ├Čszt├Čnd├Łjat kapn├Īnak az id┼æsebb gy├│gy├Łt├│k (?). Sz├Īmos probl├®ma van ezzel az eg├®szs├®g├╝gyben.
Amennyiben val├│ban munkaer┼æhi├Īny van jelenleg is, akkor nem vesz├Łthet├╝nk el egy dolgoz├│t sem. Mi├®rt lesz olcs├│bb az ├Īllamnak ugyanakkora nett├│ keresetet biztos├Łtani a k├Čr├╝lbel├╝l 6000-7000 ├®rintettnek (ebben nincsenek benne a szakdolgoz├│k!) ily m├│don, mintha azt nyugd├Łjb├│l, nyugd├Łjalapb├│l oldan├Īk meg? F├®lek az├®rt, mert a nyugd├Łjalapban ez az ├Čsszeg bennmarad, legyen mib┼æl finansz├Łrozni az ├║jra felmer├╝lt 13. havi juttat├Īst (k├Čzel a v├Īlaszt├Īs), az eg├®szs├®g├╝gyi dolgoz├│k kiesett kereset├®t pedig sz├®p csendben megoldj├Īk az eg├®szs├®g├╝gyi kassz├Īb├│l. Ha megkapj├Īk egy├Īltal├Īn. Újabb b├║jtatott forr├Īskivon├Īs az eg├®szs├®g├╝gyb┼æl. Ha pedig nincs sz├╝ks├®g minden alkalmazottra, ├®s az egy├®ni elb├Łr├Īl├Īs nem csak sz├Łnj├Īt├®kot, de val├│di elb├Łr├Īl├Īst jelent, akkor pedig kin├®l lesz a d├Čnt├®s joga? Term├®szetesen valahol a miniszt├®riumban, azonban nyilv├Īn nem tudhatj├Īk, hogy az adott doktor milyen val├│s munk├Īt v├®gez, ├Łgy int├®zeti javaslattal ker├╝lnek majd be a nevek, ├Łgy azonban nyilv├Īnval├│, hogy az fog tov├Ībb dolgozni, akinek megfelel┼æ kapcsolatai vannak, nem pedig az (vagy nem csak az), akire val├│ban sz├╝ks├®g van. Az ├®rdekek pedig az egyes szakm├Īk k├Čz├Čtt is nagyon k├╝l├Čnb├Čz┼æ forr├Īsokb├│l fakadnak. A helyzet abszurdit├Īs├Īt mutatja, hogy vannak olyan ter├╝letek (jellemz┼æen p├®ld├Īul a n┼ægy├│gy├Īszat), ahol egyes orvosok ├║n. ├Čnk├®ntes seg├Łt┼æk├®nt dolgoznak, teh├Īt eleve fizet├®s n├®lk├╝l v├®gzik a munk├Ījukat, mik├Čzben inform├Īlis juttat├Īsok (azaz h├Īlap├®nz) form├Īj├Īban jelent┼æs bev├®telre tesznek szert. Nagyon sok helyen teh├Īt nem azon m├║lik a kereseti sz├Łnvonal "szinten tart├Īsa", hogy az illet┼æ kaphatja -e a nyugd├Łjat vagy sem, apr├│p├®nz ez annak a 10-15%-nak, akik a h├Īlap├®nz nagyon jelent┼æs r├®sz├®t megkeresik ├®s term├®szetesen a legtapasztaltabb, legr├®gebben dolgoz├│ orvosi k├Črb┼æl ker├╝l ki ennek oroszl├Īnr├®sze. Megal├Īz├│ azonban az id┼æs orvosi karra n├®zve, hogy 30-40 ├®v gy├│gy├Łt├Īs ut├Īn ilyen form├Īban v├Īljanak meg t┼æle, vagy kegyeskedjenek megengedni azt, hogy tov├Ībb gy├│gy├Łtson, valamilyen fajta "majd megoldjuk egy kis ├Čszt├Čnd├Łjjal, majd lesz valahogy, m├®g nem tudjuk hogy" m├│don, mik├Čzben minden sarkon azt halljuk, hogy lassan val├│ban nem lesz, aki ell├Īssa a betegeket...
Es├®lyegyenl┼æs├®g az eg├®szs├®g├╝gyben - megval├│s├Łthatatlan c├®l?
qaly | 2013-01-10 17:40:50
 "Nincs val├│s├Īgos es├®lyegyenl┼æs├®g" - olvashatjuk Szab├│ M├Īt├® ombudsman v├®lem├®ny├®t a magyar h├Łrlap cikk├®ben. Ez term├®szetesen egy nagyon hangzatos, sokatmond├│ kifejez├®s ├®s mindannyian ├®rezz├╝k a saj├Īt, vagy hozz├Ītartoz├│nk b┼ær├®n, hogy mennyire igaz a kijelent├®s. De mit is jelent ez a kiss├® megfoghatatlan kifejez├®s? Milyen lenne az "igazi" es├®lyegyenl┼æs├®g?
"Nincs val├│s├Īgos es├®lyegyenl┼æs├®g" - olvashatjuk Szab├│ M├Īt├® ombudsman v├®lem├®ny├®t a magyar h├Łrlap cikk├®ben. Ez term├®szetesen egy nagyon hangzatos, sokatmond├│ kifejez├®s ├®s mindannyian ├®rezz├╝k a saj├Īt, vagy hozz├Ītartoz├│nk b┼ær├®n, hogy mennyire igaz a kijelent├®s. De mit is jelent ez a kiss├® megfoghatatlan kifejez├®s? Milyen lenne az "igazi" es├®lyegyenl┼æs├®g?
Az es├®lyegyenl┼æs├®gnek, m├®lt├Īnyoss├Īgnak sz├Īmos megk├Čzel├Łt├®se l├®tezik, a hazai defin├Łci├│ szerint p├®ld├Īul messze nincs es├®lyegyenl┼æs├®g az amerikai eg├®szs├®g├╝gyben, ottani defin├Łci├│ szerint pedig nagyon is az van, jobban is mint itthon! Minden csak att├│l f├╝gg, mire vagyunk "berendezkedve", mit vesz├╝nk az es├®lyegyenl┼æs├®g alapj├Īul.
A liberalizmuson alapul├│ es├®lyegyenl┼æs├®g eset├®n csak a r├Īszorultaknak kell a minim├Īlisan sz├╝ks├®ges ell├Īt├Īst biztos├Łtani; teh├Īt az ├Īllamnak csak ott szabad beavatkozni, ahol az ├Īllam ├Īltali ├║jraeloszt├Īs hat├®konyabb lehet, mint a szabad piac.
A libertarianizmus alapja, hogy az eg├®szs├®g├╝gyet m├Īs gazdas├Īgi szektorokhoz hasonl├Łtja, legfontosabb ├®rt├®ke az egy├®ni szabads├Īg, s a szolg├Īltat├Īsok csak az arra jogosultak sz├Īm├Īra el├®rhet┼æ.
A szocialista felfog├Īs alapja term├®szetesen a teljes ├Īllami szerepv├Īllal├Īs.
Az egalitarianizmuson alapul├│ es├®lyegyenl┼æs├®g azt jelenti, hogy j├Čvedelemt┼æl ├®s t├Īrsadalmi st├Ītuszt├│l f├╝ggetlen├╝l, a sz├╝ks├®gletek alapj├Īn kell az eg├®szs├®g├╝gyi ell├Īt├Īst ny├║jtani, a finansz├Łroz├Īsban pedig mindenki fizet├®si k├®pess├®g├®nek f├╝ggv├®ny├®ben vesz r├®szt.
A hazai eg├®szs├®g├╝gyi ell├Īt├Īs az egalitarianizmuson alapszik, teh├Īt mindenki a k├®pess├®geinek megfelel┼æen fizet be egy k├Čz├Čs kock├Īzatk├Čz├Čss├®gbe, s sz├╝ks├®gletei szerint r├®szes├╝l az ell├Īt├Īsb├│l a befizetett ├Čsszegt┼æl ├®s t├Īrsadalmi helyzet├®t┼æl f├╝ggetlen├╝l. A szolg├Īltat├Īsi csomag pedig gyakorlatilag korl├Ītlan hozz├Īf├®r├®st biztos├Łt az ell├Īt├Īsok sz├®les k├Čr├®hez. A finansz├Łroz├Īsban az ├║gynevezett vertik├Īlis es├®lyegyenl┼æs├®g ├®rv├®nyes├╝l, teh├Īt a nagyobb j├Čvedelemmel rendelkez┼æk nagyobb r├®sz├®t v├Īllalj├Īk a befizet├®seknek, b├Īr az "ad├│z├Īs" nem progressz├Łv, csup├Īn ar├Īnyos, teh├Īt mindenki a j├Čvedelm├®nek adott h├Īnyad├Īt fizeti. Az ell├Īt├Īsban pedig horizont├Īlis m├®lt├Īnyoss├Īg ├®rv├®nyes├╝l; az azonos sz├╝ks├®gletekkel rendelkez┼æk azonos ar├Īnyban r├®szes├╝lnek a szolg├Īltat├Īsokb├│l.
Ez teh├Īt az elm├®let. Ezek alapj├Īn azt hiszem hosszasabb elm├®lked├®s n├®lk├╝l kijelenthetj├╝k, hogy t├®nyleg nincs val├│s es├®lyegyenl┼æs├®g sem az ell├Īt├Īsban, sem a befizet├®sekben(b├Īr ez ink├Ībb a rossz ad├│z├Īsi hajland├│s├Īggal f├╝gg ├Čssze). Az 1970-es ├®vekt┼æl kezdve k├®nyszer├╝l arra az eg├®szs├®gpolitika szerte a vil├Īgban, hogy k├Čzgazdas├Īgtani m├│dszerek seg├Łts├®g├®vel pr├│b├Īlja finansz├Łrozhat├│v├Ī tenni a szolg├Īltat├Īsokat ├®s az ell├Īt├│rendszert, t├Čbb-kevesebb sikerrel. Az├│ta ugyanis egyre ├®lesebben v├Īlik el - sz├Īmos okn├Īl fogva - az eg├®szs├®g├╝gyi kiad├Īsok n├Čveked├®s├®nek dinamik├Īja a nemzetgazdas├Īgi potenci├Īl n├Čveked├®s├®t┼æl. V├®lem├®nyem szerint ekkor sz┼▒nt meg a re├Īlis lehet┼æs├®g arra, hogy val├│s, klasszikus ├®rtelemben vett es├®lyegyenl┼æs├®g lehessen b├Īrmely eg├®szs├®g├╝gyi rendszerben. ├ērtem ezalatt azt az es├®lyegyenl┼æs├®get, amelyet a k├Čznyelvben emleget├╝nk, teh├Īt mindenki befizet egy ├Čsszeget, amelynek befizet├®s├®re a val├│s j├Čvedelme alapj├Īn(!) k├Čtelezett, majd mindig, minden ├Īllampolg├Īr, szoci├Īlis st├Ītusz├Īt├│l f├╝ggetlen├╝l megkapja a sz├╝ks├®gletei szerinti ell├Īt├Īst. Az igen gazdag orsz├Īgok (j├│ p├®lda a skandin├Īv orsz├Īgok eg├®szs├®g├╝gye) m├®g most is viszonylag j├│l tudj├Īk tartani ezt az elvet, de term├®szetesen ott sem t├Čk├®letes a rendszer ├®s hatalmas ├Īldozatok ├Īr├Īn tarthat├│ csak fenn. Az Egyes├╝lt ├üllamok a libertarianizmus ├║tj├Īt v├Īlasztotta, amely alapj├Īn az es├®lyegyenl┼æs├®g val├│ban megval├│sul a tengerent├║lon, ├Īm mindenki csak akkor jogosult ell├Īt├Īsra, ha befizette a borsos ├Īr├║ mag├Īnbiztos├Łt├Īst. Mindezek k├Čvetkezm├®nyek├®nt az eg├®szs├®g├╝gyi kiad├Īsok GDP viszony├Łtott ar├Īnya az USA-ban lassan el├®ri a 20 sz├Īzal├®kot (a legmagasabb a vil├Īgon), eg├®szs├®g├╝gyi mutat├│ik pedig k├Čzel sem korrel├Īlnak ezzel. S┼æt! A tengerent├║lon megt├Črt├®nt az, ami sz├Īmomra az ut├│bbi id┼æk egyik legmegd├Čbbent┼æbb eg├®szs├®g├╝gyi vonatkoz├Īs├║ h├Łre volt: az USA-ban a legalacsonyabb k├®pzetts├®g┼▒ ├®s szociokult├║r├Īlis helyzetben ├®l┼æ r├®teg sz├╝let├®skor v├Īrhat├│ ├®lettartama a kor├Ībbi ├®vekhez k├®pest cs├Čkkent! A mi defin├Łci├│nk szerint teh├Īt az Egyes├╝lt ├üllamokban t├Īvolr├│l sem val├│sul meg az es├®lyegyenl┼æs├®g elve, azonban saj├Īt meghirdetett ├®rt├®krendj├╝ket, a libertarianizmust jobban alkalmazz├Īk mint mi a magunk├®t.
Az itthoni viszonyok k├Čz├Čtt az es├®lyegyenl┼æs├®g hi├Īny├Īnak h├Ītter├®ben nem csak az eg├®szs├®g├╝gyi ├Īgazat hib├Īi ├Īllnak, a nagy m├®rt├®kben elt├®r┼æ szoci├Īlis-t├Īrsadalmi ├®s gazdas├Īgi helyzet, az elt├®r┼æ f├Čldrajzi helyzet, csal├Īdi ├Īllapot, ├®letkor, s┼æt a nem is befoly├Īsolja az ell├Īt├Īsok hozz├Īf├®rhet┼æs├®g├®t. Az eg├®szs├®g├╝gyi rendszer "saj├Īt" hib├Īi pedig leggyakrabban a sz┼▒k├Čs forr├Īsokb├│l ad├│dnak; ez alak├Łtotta ki az ├║jabban gyakorlatilag legaliz├Īlt h├Īlap├®nz rendszer├®t, a torz finansz├Łroz├Īsi rendszert (mely m├Īra od├Īig fajult, hogy egyes esetekben a finansz├Łroz├Īsi sz├╝ks├®gletek hat├Īrozz├Īk meg a ter├Īpi├Īt, nem pedig a beteg biol├│giai sz├╝ks├®gletei), a kapacit├Īsok sz┼▒k├Čss├®g├®t ├®s a hum├Īner┼æforr├Īs-hi├Īnyt.
A rohamosan n├Čvekv┼æ forr├Īsig├®ny ├®s az ehhez k├®pest ar├Īnytalanul kicsi gazdas├Īgi teljes├Łt┼æ-k├®pess├®g egyens├║lyba hoz├Īsa egy nagyon hossz├║ t├Īvon kezelend┼æ feladat. Azonban itthon az igazi baj a probl├®m├Īk "eltagad├Īsa", neg├Īl├Īsa, a hallgat├Īs, amely a rendszert (szem├®lyes ├®rdekek ok├Īn) tov├Ībb t├Īmogatja ├®s v├Īltozatlanul fenntartja. A lehet┼æs├®g meg nem ad├Īsa arra, hogy aki teheti, az igenis fizethessen be a hatalmas deficittel m┼▒k├Čd┼æ ├Īllami rendszerbe, igenis haszn├Īljuk ki a szabad kapacit├Īsokat ├®s n├®zz├╝k meg, hogy hol folyik val├│ban pazarl├│ gazd├Īlkod├Īs (vagy ink├Ībb hol nem). A lehet┼æs├®g meg nem ad├Īsa arra, hogy aki megteheti igenis fizethessen kieg├®sz├Łt┼æ biztos├Łt├Īst ├®s juthasson extra szolg├Īltat├Īsokhoz egy j├│l fel├®p├Łtett ├®s szigor├║an ellen┼ærz├Čtt mag├Īnbiztos├Łt├│i rendszerben, ├Łgy tehermentes├Łtve (a tov├Ībbra is k├Čtelez┼æen fizetend┼æ!) TB-kassz├Īt. Ja, mert ez nem lenne ├Čsszeegyeztethet┼æ az es├®lyegyenl┼æs├®g elv├®vel? Helyette ink├Ībb elveszi a lehet┼æs├®get m├Īst├│l az eleve sz┼▒k├Čs kapacit├Īsokkal m┼▒k├Čd┼æ ├Īllami rendszerben. Mert el fogja. A rendszer nem att├│l lesz m├®lt├Īnyos, ha senkinek nem engedj├╝k, hogy saj├Īt forr├Īsaib├│l t├Čbbet vagy m├Īsk├®pp fogyasszon, ha ezt nem m├Īs terh├®re teszi! Az es├®lyegyenl┼æs├®g lehet┼æs├®g├®t mi magunk vessz├╝k el azzal, hogy ├®vtizedek ├│ta hitegetj├╝k magunkat az egalitarianizmus elv├®nek fenntarthat├│s├Īg├Īr├│l val├│s szerkezeti ├Ītalakul├Īsok ├®s jelent┼æs forr├Īsb┼æv├Łt├®s n├®lk├╝l, mik├Čzben az elm├║lt 20-30 ├®v alatt ugyanolyan piaci viszonyok mellett voltunk-vagyunk k├®nytelenek fenntartani a saj├Īt eg├®szs├®g├╝gyi rendszer├╝nket, mint b├Īrki m├Īs a vil├Īgon. Csak m├Īsok, ellent├®tben vel├╝nk, legal├Ībb ┼æszint├®n bevallj├Īk a v├Īltoz├Īs sz├╝ks├®gess├®g├®t, pr├│b├Īlkoznak ├®s keresik a megold├Īst...
Teljes├Łtm├®nyvolumen korl├Īt, v├Īr├│list├Īk - ├║ton a kik├®nyszer├Łtett mag├Īnbiztos├Łt├│i piac fel├®?
qaly | 2013-01-08 21:01:10
 A mai napon jelent meg egy ├Łr├Īs a medicalonline.hu port├Īlon, miszerint egy ├║jabb rendelet alapj├Īn az eg├®szs├®gbiztos├Łt├Īsi p├®nzt├Īr megszigor├Łtja a volumenkorl├Īt 100 sz├Īzal├®ka ut├Īni teljes├Łt├®sek kifizet├®s├®t. Mi volt az eddigi gyakorlat ├®s mit jelent mindez?
A mai napon jelent meg egy ├Łr├Īs a medicalonline.hu port├Īlon, miszerint egy ├║jabb rendelet alapj├Īn az eg├®szs├®gbiztos├Łt├Īsi p├®nzt├Īr megszigor├Łtja a volumenkorl├Īt 100 sz├Īzal├®ka ut├Īni teljes├Łt├®sek kifizet├®s├®t. Mi volt az eddigi gyakorlat ├®s mit jelent mindez?
Az eg├®szs├®g├╝gyi szolg├Īltat├│k, k├│rh├Īzak, rendel┼æint├®zetek a fenntart├Īshoz sz├╝ks├®ges finansz├Łroz├Īst t├Čbb forr├Īsb├│l kapj├Īk. Ennek legnagyobb r├®sze a OEP-t┼æl kapott t├®teles finansz├Łroz├Īs, kisebb r├®sze pedig az ├®pp aktu├Īlis fenntart├│ ├Īltali befizet├®sek (├Čnkorm├Īnyzat, korm├Īnyzat). Ebb┼æl a bev├®telb┼æl kell az int├®zeteknek kifizetni a szakmai eszk├Čz├Čkt┼æl ├®s felszerel├®st┼æl kezdve a b├®reken, gy├│gyszeren kereszt├╝l a k├Čz├╝zemi sz├Īml├Īkig mindent. Hozz├Īteszem van olyan int├®zet, ahol ezeknek a bev├®teleknek t├Čbb, mint 90 sz├Īzal├®ka b├®rk├Člts├®gre megy el! A j├Īr├│- ├®s fekv┼æbeteg szakell├Īt├Īs finansz├Łroz├Īs├Īra (az OEP r├®sz├®r┼æl) ├║n. teljes├Łtm├®ny-alap├║ finansz├Łroz├Īsi rendszert alak├Łtottak ki, melynek l├®nyege - ahogy neve is mutatja - hogy az ell├Īt├Īs finansz├Łroz├Īsa a biztos├Łt├│ r├®sz├®r┼æl a szolg├Īltat├│ fel├® a lejelentett teljes├Łtm├®ny ut├Īn ├®s alapj├Īn t├Črt├®nik. Persze az egyes beavatkoz├Īsok ut├Īn finansz├Łrozott ├Čsszeg sok esetben m├®g mag├Īt az anyagk├Člts├®get sem fedezi... Ezek ut├Īn el├®g hamar f├®ny der├╝lt arra, hogy - l├®v├®n a szolg├Īltat├│ legnagyobb bev├®teli forr├Īsa a teljes├Łtm├®nyfinansz├Łroz├Īs - a k├│rh├Īzak a min├®l t├Čbb ell├Īt├Īs, teh├Īt a lehet┼æ legnagyobb "output" el┼æ├Īll├Łt├Īs├Īban lettek ├®rdekeltek. Hiszen a legnagyobb k├Člts├®g, a szem├®lyi jelleg┼▒ kiad├Īsok, illetve a k├Čz├╝zemi k├Člts├®gek havi szinten egy├®bk├®nt is v├Īltozatlanok, a n├Čvekv┼æ teljes├Łtm├®ny mellett emelked┼æ m┼▒k├Čd├®si k├Člts├®gek pedig ar├Īnyaikban elmaradnak az el┼æz┼æekt┼æl, r├Īad├Īsul a besz├Īll├Łt├│i hitelekkel nagyobb is a lehet┼æs├®g a kifizet├®sekkel val├│ k├®sedelemre. A nagyobb bev├®tel rem├®ny├®ben teh├Īt maximaliz├Īlt├Īk a teljes├Łtm├®nyt ├®s a kapacit├Īsok kihaszn├Īlts├Īg├Īt. Ez term├®szetesen r├Čvid t├Īvon is a k├Člts├®gek gyors emelked├®s├®hez vezetett, a lejelentett teljes├Łtm├®nyek kontrollja pedig igen neh├®zkes volt, megold├Īsk├®nt teh├Īt a korm├Īnyzat k├®nytelen volt meghat├Īrozni egy korl├Ītot (teljes├Łtm├®nyvolumen korl├Īt-TVK) ; eddig ├®s nem tov├Ībb, az egyes eg├®szs├®g├╝gyi int├®zm├®nyek ennyit ├®s ennyit teljes├Łthetnek (ez az int├®zked├®s r├Čgt├Čn kiv├Īl├│ t├Īptalajk├®nt szolg├Īlt k├╝l├Čnf├®le lobbitev├®kenys├®gre az int├®zetek r├®sz├®r┼æl). Az eddigi rendszerben az akt├Łv fekv┼æbeteg int├®zm├®nyekben a meghat├Īrozott TVK plafon (100%) feletti 10 sz├Īzal├®kot m├®g finansz├Łrozta az OEP, igaz, ekkor m├Īr csup├Īn az alapfinansz├Łroz├Īs 30 sz├Īzal├®k├Īt fizett├®k ki.
Kialakult teh├Īt Magyarorsz├Īgon egy olyan teljes├Łtm├®ny-alap├║ finansz├Łroz├Īs, amely v├®lem├®nyem szerint f├╝ggetlen a teljes├Łtm├®nyt┼æl, a val├│s kereslett┼æl ├®s a kapacit├Īsokt├│l is, r├Īad├Īsul mindezt siker├╝lt egy olyan torz ├Čszt├Čnz┼æi rendszerbe ├╝ltetni, hogy az szolg├Īltat├│k egyetlen ├®rdeke a min├®l magasabb progresszivit├Īsi szinten t├Črt├®n┼æ, azaz min├®l dr├Īg├Ībb ell├Īt├Īs. Mi├®rt ├Īll├Łtom mindezt?
-
F├╝ggetlen a teljes├Łtm├®nyt┼æl, mert gyakorlatilag minden k├│rh├Īz minden oszt├Īlya t├║lteljes├Łt, nem ritka a korl├Īt 100 sz├Īzal├®kos t├║ll├®p├®se sem, hisz a korl├Īt - k├Čsz├Čnhet┼æen az egyre sz┼▒k├Čsebb er┼æforr├Īsoknak - igen alacsony, ugyanakkor sz├Īmos olyan eset van, amikor a beteg ell├Īt├Īsa nem TVK k├®rd├®se, nem sz├Īm├Łt, hogy hogy ├Īll "az oszt├Īly kerete" . Ezek az ell├Īt├Īsok nem ker├╝lnek kifizet├®sre semmilyen forr├Īsb├│l! A finansz├Łroz├Īs teh├Īt egy bizonyos (el├®g alacsony) szintig k├Čveti a teljes├Łtm├®nyt, majd t├Čred├®k├®t ├®s v├®g├╝l semmit nem fedez.
-
F├╝ggetlen a kereslett┼æl, hisz legt├Čbb esetben hossz├║ v├Īr├│list├Īk ut├Īn juthatunk csak hozz├Ī (sokszor k├®s┼æn) a megfelel┼æ diagnosztik├Īhoz vagy ter├Īpi├Īhoz. F┼▒ny├Łr├│ elv szerint korl├Ītozz├Īk teh├Īt a hozz├Īf├®rhet┼æs├®get.
-
Ezzel ├Čsszef├╝gg├®sben f├╝ggetlen a kapacit├Īsokt├│l is, hisz a kihaszn├Īlts├Īg van, ahol 100 sz├Īzal├®kos, de sok helyen maradnak kihaszn├Īlatlan kapacit├Īsok, ├®ppen a fenntart├│i forr├Īsok sz┼▒k├Čss├®ge, teh├Īt az alacsony TVK ok├Īn. Kihaszn├Īlatlan kapacit├Īsok eset├®n teh├Īt ├®pp├║gy kialakulhat a hossz├║ v├Īr├│lista, mint ahogy kialakulhat el├®gs├®ges forr├Īs melletti sz┼▒k├Čs kapacit├Īs eset├®n is.
-
Minden szerepl┼ænek, az alapell├Īt├│ h├Īziorvost├│l a szakrendel┼æn kereszt├╝l a fekv┼æbeteg-ell├Īt├Īst v├®gz┼æ int├®zetekig a beteg mind magasabb szintre "nyom├Īsa" az ├®rdeke a fenti t├®nyez┼æk miatt; az eleve deficitet gerjeszt┼æ finansz├Łroz├Īsnak k├Čsz├Čnhet┼æen eg├®sz egyszer┼▒en nem ├®ri meg ell├Ītni a beteget, ha az ell├Īt├Īs m├Īr egy kicsit is t├Čbb er┼æforr├Īst is ig├®nyelne. A magasabb szint┼▒ ell├Īt├Īs pedig feleslegesen magas k├Člts├®get jelent, nem is besz├®lve a beteg ├Īltal indokolatlanul ig├®nybe vett k├│rh├Īzi ├Īgyr├│l, t├Īpp├®nzr┼æl, sokszor hosszabb gy├│gyul├Īsr├│l ├®s ez├Īltal hosszabb munkaid┼æ-kies├®sekr┼æl.
A rendeletben foglalt v├Īltoz├Īs pedig igen egyszer┼▒. 2013 janu├Īrj├Īt├│l az akt├Łv fekv┼æbeteg-ell├Īt├Īsban 110% helyett csak 104 sz├Īzal├®kig finansz├Łroz az OEP ├®s a t├║lteljes├Łtett 4 sz├Īzal├®kot is csup├Īn az alapd├Łj 25 sz├Īzal├®k├Īban finansz├Łrozza az eddigi 30% helyett. A j├Īr├│beteg ell├Īt├Īsban a maximum a TVK 108%-a lett, a 8 sz├Īzal├®kos t├║ll├®p├®st pedig 20%-ban finansz├Łrozza az eg├®szs├®gp├®nzt├Īr (kor├Ībban 110%-ig 30%-ot, majd 120%-ig 20%-ot fizettek ki).
K├Čvetkezm├®nyk├®nt v├®lem├®nyem szerint egyr├®szr┼æl m├®g hosszabb v├Īr├│list├Īk, rosszabb k├│rh├Īzi k├Čr├╝lm├®nyek ├®s m├®g nagyobb betegel├®gedetlens├®g v├Īrhat├│. M├Īsr├®szr┼æl a cs├Čkkentett finansz├Łroz├Īs r├®v├®n a besz├Īll├Łt├│i hitel├Īllom├Īny elker├╝lhetetlen n├Čveked├®se tov├Ībb fokozhatja mind a besz├Īll├Łt├│i ├Īrak n├Čveked├®s├®t (ne legy├╝nk na├Łvak, a besz├Īll├Łt├│k a kiesett bev├®teleik, vagy az esetlegesen felvett saj├Īt hiteleik kamatait is k├®nytelenek az ├Īrba ├®p├Łteni), mind pedig a s├║lyos tartoz├Īsok k├Čz├Čtt minduntalan kialakul├│ korrupci├│ m├®rt├®k├®t. Mindezt n├®h├Īny milli├Īrd forint megsp├│rol├Īsa ├®rdek├®ben.
Mindezek ut├Īn tov├Ībb fog n┼æni ugyanakkor az ig├®ny (vagy nevezz├╝k k├®nyszer├Łtett keresletnek?) a mag├Īnszolg├Īltat├Īsok ├®s a mag├Īnbiztos├Łt├Īsok ir├Īnt, amelyeket egy├®bk├®nt ├®ppen 2013 janu├Īr 01-t┼æl biztos├Łthat a munk├Īltat├│ ad├│mentes juttat├Īs form├Īj├Īban. ├ültal├Īban nagyon t├Īvol ├Īll t┼ælem mindenf├®le h├Ītt├®ralkuk v├Łzion├Īl├Īsa ├®s ├Čsszeesk├╝v├®s-elm├®letek gy├Īrt├Īsa, de a jelen helyzet engem is egyre ink├Ībb errefel├® sodor... Hisz ├Łgy egyre t├Čbb ember fogja feltenni mag├Īnak (r├®szben jogosan) a k├®rd├®st: minek is fizetem a t├Īrsadalombiztos├Łt├Īst? ├ēs mi├®rt is ne ig├®nyeljek mag├Īnbiztos├Łt├Īst?

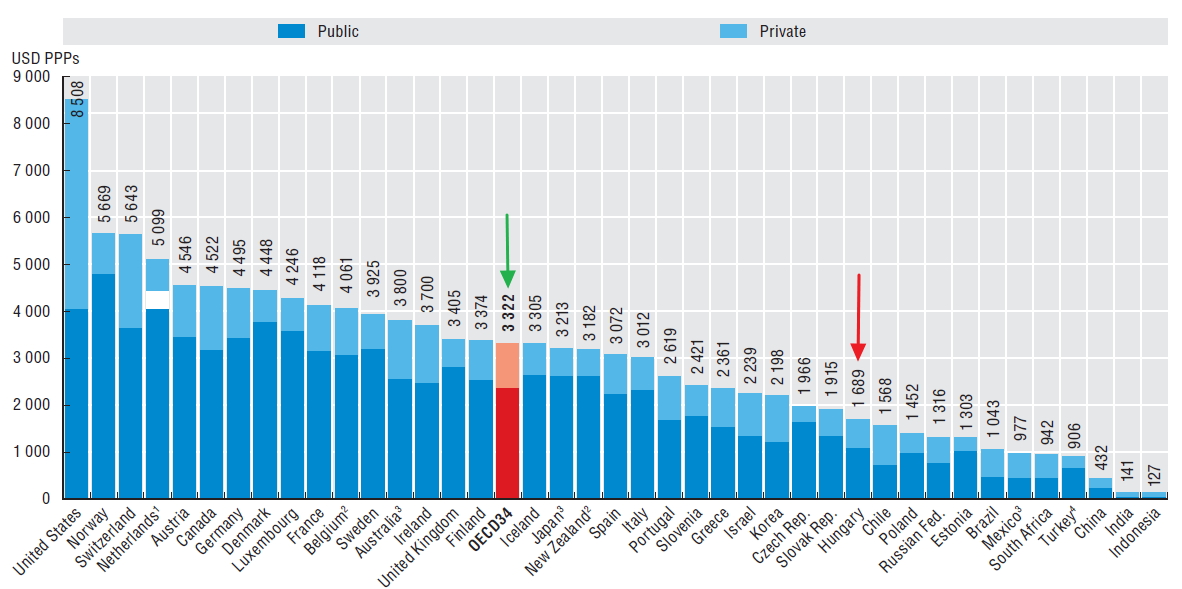 Egy f┼ære jut├│ eg├®sz├®g├╝gyi kiad├Īsok, ├Čsszesen, USD, PPP, 2011-es adatok (OECD Health at a Glance 2013)
Egy f┼ære jut├│ eg├®sz├®g├╝gyi kiad├Īsok, ├Čsszesen, USD, PPP, 2011-es adatok (OECD Health at a Glance 2013)