 Egyre t├Čbbet halljuk, ├Īltal├Īban onkol├│giai esetek kapcs├Īn a PET, vagy PET-CT kifejez├®st. A PET-CT val├│ban a mai modern onkol├│giai diagnosztika egyik legfontosabb ├®s alapvet┼æ eszk├Čze. Seg├Łts├®g├®vel sokszor j├│val kor├Ībban ├®s pontosabban tudjuk meghat├Īrozni a daganat, vagy az ├Ītt├®t kialakul├Īs├Īt, a rosszindulat├║ tumorok eset├®n pedig az id┼æ "mindent visz"; a korai diagn├│zis ├®s az id┼æben megkezdett, hat├Īsos ter├Īpia az ├®letet jelentheti.
Egyre t├Čbbet halljuk, ├Īltal├Īban onkol├│giai esetek kapcs├Īn a PET, vagy PET-CT kifejez├®st. A PET-CT val├│ban a mai modern onkol├│giai diagnosztika egyik legfontosabb ├®s alapvet┼æ eszk├Čze. Seg├Łts├®g├®vel sokszor j├│val kor├Ībban ├®s pontosabban tudjuk meghat├Īrozni a daganat, vagy az ├Ītt├®t kialakul├Īs├Īt, a rosszindulat├║ tumorok eset├®n pedig az id┼æ "mindent visz"; a korai diagn├│zis ├®s az id┼æben megkezdett, hat├Īsos ter├Īpia az ├®letet jelentheti.
Mi is maga az eszk├Čz ├®s hogyan m┼▒k├Čdik?
A CT (computer tomograph) berendez├®st mindenki ismeri, hallott r├│la, sokakr├│l k├®sz├╝ltek is m├Īr CT-felv├®telek. Maga a CT felfoghat├│ egy kiss├® bonyolultabb, ├Čsszetettebb, r├Čntgen sugarakkal m┼▒k├Čd┼æ g├®pnek, mely gyakorlatilag k├╝l├Čnb├Čz┼æ "vastags├Īg├║" szeleteket (r├Čntgenk├®peket) k├®sz├Łt az adott r├®gi├│r├│l, majd ezt bonyolult algoritmusok seg├Łts├®g├®vel komplex k├®pp├® form├Īlja.
A PET jelent├®se pozitron emisszi├│s tomogr├Īf. Ellent├®tben a CT-vel ez a berendez├®s nem bocs├Īt ki semmilyen sug├Īrz├Īst, csup├Īn detekt├Īlni k├®pes azt. A testb┼æl sz├Īrmaz├│ pozitronsug├Īrz├Īs (pontosabban a pozitronsug├Īrz├Īsb├│l keletkez┼æ gamma-sug├Īrz├Īs) keletkez├®s├®nek hely├®t k├®pes nagy pontoss├Īggal meghat├Īrozni. A testbe a vizsg├Īlat el┼ætt teh├Īt v├®n├Īn kereszt├╝l pozitron-sug├Īrz├│ izot├│pot juttatnak. Ez a pozitron sug├Īrz├│ izot├│p leggyakrabban a fluor 18-as sz├Īm├║ izot├│pja. A F18 izot├│pot cukormolekul├Īhoz, gl├╝k├│zhoz kapcsolj├Īk, ├®s ezt juttatj├Īk be a szervezetbe, ez teh├Īt az ├║n. FDG (F18 deoxi-gluk├│z). A m├│dos├Łtott gluk├│zmolekula kiv├Īl├│ tulajdons├Īgokkal rendelkezik a vizsg├Īlat (├®s a beteg) szempontj├Īb├│l. Az izot├│p r├Čvid felez├®si ideje miatt (kb. 110 perc) gyorsan lebomlik, 24 ├│ra m├║lva gyakorlatilag m├Īr kimutathatatlan, ├Łgy a vizsg├Īlat sug├Īrterhel├®se igen kicsi. A daganat kimutat├Īsa szempontj├Īb├│l pedig maga a cukormolekula a nyer┼æ j├Īt├®kos. Az eml├Łtett FDG molekul├Īt a sejtek ugyan├║gy felveszik , mint a gluk├│zt, m├│dos├Łtott jellege miatt azonban ott nem tud teljesen lebomlani, ├Łgy "csapd├Ība ker├╝l". A daganatsejtekre gyorsabb szaporod├Īs jellemz┼æ, teh├Īt metabolizmusuk fokozott, cukorfelhaszn├Īl├Īsuk ├│hatatlanul megn┼æ. Ez a folyamat pedig m├Īr akkor is bek├Čvetkezik, mikor m├Īs eszk├Čz├Čkkel a tumor m├®g szinte kimutathatatlan. A metabolikus v├Īltoz├Īsok, teh├Īt az egyes sejtek viselked├®s├®nek ├Ītalakul├Īsa ugyanis a "tumorr├Ī v├Īl├Īs" bonyolult folyamatainak els┼æ l├®pcs┼æi k├Čz├Čtt jelenik meg, m├Łg a daganat l├Īthat├│ n├Čveked├®se m├Īr egy k├®s┼æbbi ├Īllom├Īs. A fenti folyamat term├®szetesen nem igaz minden daganatt├Łpusra, ez├®rt a vizsg├Īlat indik├Īci├│s k├Čre is szigor├║an meghat├Īrozott, kutat├Īsok m├®g ma is folynak t├Čbb alkalmaz├Īsi ter├╝lettel kapcsolatban. Sok tumorra viszont egy├®rtelm┼▒en igaz a fokozott energiaig├®ny, ├Łgy az ott felhalmozott FDG ├Īltal kibocs├Ītott sug├Īrz├Īs detekt├Īl├Īs├Īval korai st├Īdiumban, pontosan meghat├Īrozhat├│ a tumor helye, m├®rete, vagy ,ami sokszor m├®g fontosabb; az esetleges ├Ītt├®tek, ├®s a ter├Īpi├Īra adott v├Īlasz. A vizsg├Īlat "lefedi" az eg├®sz testet. A tumordiagnosztik├Īn k├Łv├╝l m├®g sz├Īmos felhaszn├Īl├Īsi ter├╝lete van a PET-nek ├®s jelenleg is folynak k├Łs├®rletek t├Čbb egy├®b tumorspecifikus molekul├Īval, a technol├│gia teh├Īt dinamikusan fejl┼ædik.
A PET/CT k├®p v├®g├╝l a PET ├®s a CT k├®pek f├║zion├Īl├Īs├Īb├│l k├®sz├╝l; a beteg a g├®pben fekszik, elk├®sz├╝l k├╝l├Čn a CT ├®s k├╝l├Čn a PET vizsg├Īlat a testr┼æl, ez mintegy 20-30 percet vesz ig├®nybe (egyazon k├®sz├╝l├®kben helyezkedik el a PET ├®s a CT r├®sz is), majd a sz├Īm├Łt├│g├®p a k├®peket pontosan illeszti. A CT k├®p pontosabb anat├│miai viszonyokat k├®pes megjelen├Łteni, m├Łg a PET a fent eml├Łtett metabolikus v├Īltoz├Īsokat mutatja, ├Łgy eg├®szen pontos ├®s r├®szletes k├®pet kapunk a szervezetr┼æl.
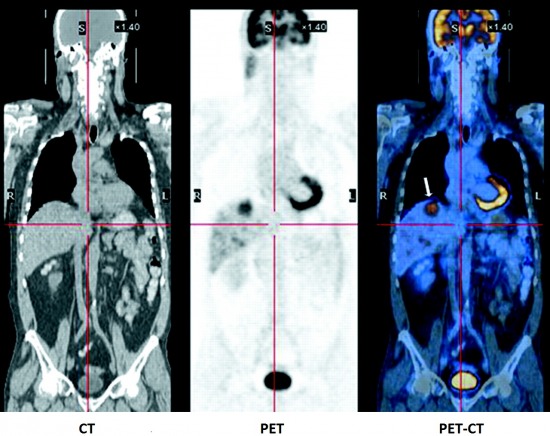
A modern onkol├│giai diagnosztik├Īban teh├Īt elengedhetetlen a PET/CT; seg├Łts├®g├®vel a korai diagn├│zis fel├Īll├Łt├Īs├Īban, a beteg k├Čvet├®s├®ben, az esetleges ├Ītt├®tek vagy a helyi ki├║jul├Īs detekt├Īl├Īs├Īban, s┼æt, a daganat metabolikus karakter├®nek ismeret├®ben a ter├Īpi├Īs v├Īlasz meg├Łt├®l├®s├®ben is rendk├Łv├╝l hat├®kony, ezek pedig ma a hossz├║t├Īv├║ t├║l├®l├®s elengedhetetlen alapfelt├®telei.
Mi a helyzet nemzetk├Čzi vizeken ├®s itthon?
Sajnos a hazai PET/CT ell├Ītotts├Īg nagyon rossz k├®pet mutat. ├¢sszesen n├®gy berendez├®ssel rendelkez├╝nk; kett┼æ Budapesten, egy Debrecenben, egy pedig Kecskem├®ten van. T┼æl├╝nk nyugatabbra a helyzet term├®szetesen ├Čsszehasonl├Łthatatlanul jobb, az Egyes├╝lt Allamokban (b├Īr ez extr├®m ├Čsszehasonl├Łt├Īs, tudom) van olyan k├│rh├Īz, ahol 7 (!) darab PET/CT van, Olaszorsz├Īgban egy Debrecen m├®ret┼▒ v├Īros is h├Īrom g├®ppel rendelkezik.
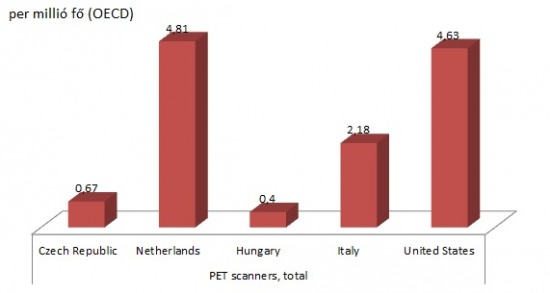
A Cseh K├Čzt├Īrsas├Īgban is sajnos m├Īsf├®lszer annyi PET jut egymilli├│ f┼ære, mint n├Īlunk. A berendez├®s ugyanis t├Čbb sz├Īz milli├│ forint, ├®s a vizsg├Īlatok ├Īra is igen borsos. "Saj├Īt zsebb┼æl" val├│ finansz├Łroz├Īs eset├®n k├Čr├╝lbel├╝l 200-250 ezer forintot kell letenn├╝nk az asztalra egy vizsg├Īlat elv├®gz├®sekor. Az OEP finansz├Łroz├Īs is hasonl├│an magas ├Čsszeg, egy ├║j berendez├®s v├Īs├Īrl├Īsakor pedig t├Čbb ezer vizsg├Īlat finansz├Łroz├Īs├Īra is el┼æ kellene teremteni a forr├Īst... ├Źgy, mivel azon vizsg├Īlatok k├Čz├® tartozik, ahol m├®g az OEP finansz├Łroz├Īssal is lehets├®ges a nyeres├®ges m┼▒k├Čdtet├®s, a 4 berendez├®sb┼æl 3 mag├Īnk├®zben van(!), term├®szetesen for-profit v├Īllalkoz├Īsok tulajdon├Īban, akik ├Łgy mind mag├Īn, mind OEP betegek vizsg├Īlat├Īt elv├®gzik. A negyedik, nem mag├Īntulajdonban l├®v┼æ kecskem├®ti berendez├®s volt az, amelynek finansz├Łroz├Īs├Īt legutolj├Īra fogadta be az OEP. Jellemz┼æ egy├®bk├®nt egyre t├Čbb "nyeres├®ges" vizsg├Īlatt├Łpus kiszervez├®se a mag├Īnszektorba, p├®ld├Īul a k├®palkot├│ diagnosztik├Īban, de itt eml├Łthetem a dial├Łziscentrumokat is. Ez persze nem felt├®tlen baj, csak a k├│rh├Īzaknak lassan nem marad semmi, amivel az egy├®bk├®nt is vesztes├®ges m┼▒k├Čd├®s├╝ket jav├Łtani tudn├Īk.
Es├®lyegyenl┼æs├®g az eg├®szs├®g├╝gyben - megval├│s├Łthatatlan c├®l?
qaly | 2013-01-10 17:40:50
 "Nincs val├│s├Īgos es├®lyegyenl┼æs├®g" - olvashatjuk Szab├│ M├Īt├® ombudsman v├®lem├®ny├®t a magyar h├Łrlap cikk├®ben. Ez term├®szetesen egy nagyon hangzatos, sokatmond├│ kifejez├®s ├®s mindannyian ├®rezz├╝k a saj├Īt, vagy hozz├Ītartoz├│nk b┼ær├®n, hogy mennyire igaz a kijelent├®s. De mit is jelent ez a kiss├® megfoghatatlan kifejez├®s? Milyen lenne az "igazi" es├®lyegyenl┼æs├®g?
"Nincs val├│s├Īgos es├®lyegyenl┼æs├®g" - olvashatjuk Szab├│ M├Īt├® ombudsman v├®lem├®ny├®t a magyar h├Łrlap cikk├®ben. Ez term├®szetesen egy nagyon hangzatos, sokatmond├│ kifejez├®s ├®s mindannyian ├®rezz├╝k a saj├Īt, vagy hozz├Ītartoz├│nk b┼ær├®n, hogy mennyire igaz a kijelent├®s. De mit is jelent ez a kiss├® megfoghatatlan kifejez├®s? Milyen lenne az "igazi" es├®lyegyenl┼æs├®g?
Az es├®lyegyenl┼æs├®gnek, m├®lt├Īnyoss├Īgnak sz├Īmos megk├Čzel├Łt├®se l├®tezik, a hazai defin├Łci├│ szerint p├®ld├Īul messze nincs es├®lyegyenl┼æs├®g az amerikai eg├®szs├®g├╝gyben, ottani defin├Łci├│ szerint pedig nagyon is az van, jobban is mint itthon! Minden csak att├│l f├╝gg, mire vagyunk "berendezkedve", mit vesz├╝nk az es├®lyegyenl┼æs├®g alapj├Īul.
A liberalizmuson alapul├│ es├®lyegyenl┼æs├®g eset├®n csak a r├Īszorultaknak kell a minim├Īlisan sz├╝ks├®ges ell├Īt├Īst biztos├Łtani; teh├Īt az ├Īllamnak csak ott szabad beavatkozni, ahol az ├Īllam ├Īltali ├║jraeloszt├Īs hat├®konyabb lehet, mint a szabad piac.
A libertarianizmus alapja, hogy az eg├®szs├®g├╝gyet m├Īs gazdas├Īgi szektorokhoz hasonl├Łtja, legfontosabb ├®rt├®ke az egy├®ni szabads├Īg, s a szolg├Īltat├Īsok csak az arra jogosultak sz├Īm├Īra el├®rhet┼æ.
A szocialista felfog├Īs alapja term├®szetesen a teljes ├Īllami szerepv├Īllal├Īs.
Az egalitarianizmuson alapul├│ es├®lyegyenl┼æs├®g azt jelenti, hogy j├Čvedelemt┼æl ├®s t├Īrsadalmi st├Ītuszt├│l f├╝ggetlen├╝l, a sz├╝ks├®gletek alapj├Īn kell az eg├®szs├®g├╝gyi ell├Īt├Īst ny├║jtani, a finansz├Łroz├Īsban pedig mindenki fizet├®si k├®pess├®g├®nek f├╝ggv├®ny├®ben vesz r├®szt.
A hazai eg├®szs├®g├╝gyi ell├Īt├Īs az egalitarianizmuson alapszik, teh├Īt mindenki a k├®pess├®geinek megfelel┼æen fizet be egy k├Čz├Čs kock├Īzatk├Čz├Čss├®gbe, s sz├╝ks├®gletei szerint r├®szes├╝l az ell├Īt├Īsb├│l a befizetett ├Čsszegt┼æl ├®s t├Īrsadalmi helyzet├®t┼æl f├╝ggetlen├╝l. A szolg├Īltat├Īsi csomag pedig gyakorlatilag korl├Ītlan hozz├Īf├®r├®st biztos├Łt az ell├Īt├Īsok sz├®les k├Čr├®hez. A finansz├Łroz├Īsban az ├║gynevezett vertik├Īlis es├®lyegyenl┼æs├®g ├®rv├®nyes├╝l, teh├Īt a nagyobb j├Čvedelemmel rendelkez┼æk nagyobb r├®sz├®t v├Īllalj├Īk a befizet├®seknek, b├Īr az "ad├│z├Īs" nem progressz├Łv, csup├Īn ar├Īnyos, teh├Īt mindenki a j├Čvedelm├®nek adott h├Īnyad├Īt fizeti. Az ell├Īt├Īsban pedig horizont├Īlis m├®lt├Īnyoss├Īg ├®rv├®nyes├╝l; az azonos sz├╝ks├®gletekkel rendelkez┼æk azonos ar├Īnyban r├®szes├╝lnek a szolg├Īltat├Īsokb├│l.
Ez teh├Īt az elm├®let. Ezek alapj├Īn azt hiszem hosszasabb elm├®lked├®s n├®lk├╝l kijelenthetj├╝k, hogy t├®nyleg nincs val├│s es├®lyegyenl┼æs├®g sem az ell├Īt├Īsban, sem a befizet├®sekben(b├Īr ez ink├Ībb a rossz ad├│z├Īsi hajland├│s├Īggal f├╝gg ├Čssze). Az 1970-es ├®vekt┼æl kezdve k├®nyszer├╝l arra az eg├®szs├®gpolitika szerte a vil├Īgban, hogy k├Čzgazdas├Īgtani m├│dszerek seg├Łts├®g├®vel pr├│b├Īlja finansz├Łrozhat├│v├Ī tenni a szolg├Īltat├Īsokat ├®s az ell├Īt├│rendszert, t├Čbb-kevesebb sikerrel. Az├│ta ugyanis egyre ├®lesebben v├Īlik el - sz├Īmos okn├Īl fogva - az eg├®szs├®g├╝gyi kiad├Īsok n├Čveked├®s├®nek dinamik├Īja a nemzetgazdas├Īgi potenci├Īl n├Čveked├®s├®t┼æl. V├®lem├®nyem szerint ekkor sz┼▒nt meg a re├Īlis lehet┼æs├®g arra, hogy val├│s, klasszikus ├®rtelemben vett es├®lyegyenl┼æs├®g lehessen b├Īrmely eg├®szs├®g├╝gyi rendszerben. ├ērtem ezalatt azt az es├®lyegyenl┼æs├®get, amelyet a k├Čznyelvben emleget├╝nk, teh├Īt mindenki befizet egy ├Čsszeget, amelynek befizet├®s├®re a val├│s j├Čvedelme alapj├Īn(!) k├Čtelezett, majd mindig, minden ├Īllampolg├Īr, szoci├Īlis st├Ītusz├Īt├│l f├╝ggetlen├╝l megkapja a sz├╝ks├®gletei szerinti ell├Īt├Īst. Az igen gazdag orsz├Īgok (j├│ p├®lda a skandin├Īv orsz├Īgok eg├®szs├®g├╝gye) m├®g most is viszonylag j├│l tudj├Īk tartani ezt az elvet, de term├®szetesen ott sem t├Čk├®letes a rendszer ├®s hatalmas ├Īldozatok ├Īr├Īn tarthat├│ csak fenn. Az Egyes├╝lt ├üllamok a libertarianizmus ├║tj├Īt v├Īlasztotta, amely alapj├Īn az es├®lyegyenl┼æs├®g val├│ban megval├│sul a tengerent├║lon, ├Īm mindenki csak akkor jogosult ell├Īt├Īsra, ha befizette a borsos ├Īr├║ mag├Īnbiztos├Łt├Īst. Mindezek k├Čvetkezm├®nyek├®nt az eg├®szs├®g├╝gyi kiad├Īsok GDP viszony├Łtott ar├Īnya az USA-ban lassan el├®ri a 20 sz├Īzal├®kot (a legmagasabb a vil├Īgon), eg├®szs├®g├╝gyi mutat├│ik pedig k├Čzel sem korrel├Īlnak ezzel. S┼æt! A tengerent├║lon megt├Črt├®nt az, ami sz├Īmomra az ut├│bbi id┼æk egyik legmegd├Čbbent┼æbb eg├®szs├®g├╝gyi vonatkoz├Īs├║ h├Łre volt: az USA-ban a legalacsonyabb k├®pzetts├®g┼▒ ├®s szociokult├║r├Īlis helyzetben ├®l┼æ r├®teg sz├╝let├®skor v├Īrhat├│ ├®lettartama a kor├Ībbi ├®vekhez k├®pest cs├Čkkent! A mi defin├Łci├│nk szerint teh├Īt az Egyes├╝lt ├üllamokban t├Īvolr├│l sem val├│sul meg az es├®lyegyenl┼æs├®g elve, azonban saj├Īt meghirdetett ├®rt├®krendj├╝ket, a libertarianizmust jobban alkalmazz├Īk mint mi a magunk├®t.
Az itthoni viszonyok k├Čz├Čtt az es├®lyegyenl┼æs├®g hi├Īny├Īnak h├Ītter├®ben nem csak az eg├®szs├®g├╝gyi ├Īgazat hib├Īi ├Īllnak, a nagy m├®rt├®kben elt├®r┼æ szoci├Īlis-t├Īrsadalmi ├®s gazdas├Īgi helyzet, az elt├®r┼æ f├Čldrajzi helyzet, csal├Īdi ├Īllapot, ├®letkor, s┼æt a nem is befoly├Īsolja az ell├Īt├Īsok hozz├Īf├®rhet┼æs├®g├®t. Az eg├®szs├®g├╝gyi rendszer "saj├Īt" hib├Īi pedig leggyakrabban a sz┼▒k├Čs forr├Īsokb├│l ad├│dnak; ez alak├Łtotta ki az ├║jabban gyakorlatilag legaliz├Īlt h├Īlap├®nz rendszer├®t, a torz finansz├Łroz├Īsi rendszert (mely m├Īra od├Īig fajult, hogy egyes esetekben a finansz├Łroz├Īsi sz├╝ks├®gletek hat├Īrozz├Īk meg a ter├Īpi├Īt, nem pedig a beteg biol├│giai sz├╝ks├®gletei), a kapacit├Īsok sz┼▒k├Čss├®g├®t ├®s a hum├Īner┼æforr├Īs-hi├Īnyt.
A rohamosan n├Čvekv┼æ forr├Īsig├®ny ├®s az ehhez k├®pest ar├Īnytalanul kicsi gazdas├Īgi teljes├Łt┼æ-k├®pess├®g egyens├║lyba hoz├Īsa egy nagyon hossz├║ t├Īvon kezelend┼æ feladat. Azonban itthon az igazi baj a probl├®m├Īk "eltagad├Īsa", neg├Īl├Īsa, a hallgat├Īs, amely a rendszert (szem├®lyes ├®rdekek ok├Īn) tov├Ībb t├Īmogatja ├®s v├Īltozatlanul fenntartja. A lehet┼æs├®g meg nem ad├Īsa arra, hogy aki teheti, az igenis fizethessen be a hatalmas deficittel m┼▒k├Čd┼æ ├Īllami rendszerbe, igenis haszn├Īljuk ki a szabad kapacit├Īsokat ├®s n├®zz├╝k meg, hogy hol folyik val├│ban pazarl├│ gazd├Īlkod├Īs (vagy ink├Ībb hol nem). A lehet┼æs├®g meg nem ad├Īsa arra, hogy aki megteheti igenis fizethessen kieg├®sz├Łt┼æ biztos├Łt├Īst ├®s juthasson extra szolg├Īltat├Īsokhoz egy j├│l fel├®p├Łtett ├®s szigor├║an ellen┼ærz├Čtt mag├Īnbiztos├Łt├│i rendszerben, ├Łgy tehermentes├Łtve (a tov├Ībbra is k├Čtelez┼æen fizetend┼æ!) TB-kassz├Īt. Ja, mert ez nem lenne ├Čsszeegyeztethet┼æ az es├®lyegyenl┼æs├®g elv├®vel? Helyette ink├Ībb elveszi a lehet┼æs├®get m├Īst├│l az eleve sz┼▒k├Čs kapacit├Īsokkal m┼▒k├Čd┼æ ├Īllami rendszerben. Mert el fogja. A rendszer nem att├│l lesz m├®lt├Īnyos, ha senkinek nem engedj├╝k, hogy saj├Īt forr├Īsaib├│l t├Čbbet vagy m├Īsk├®pp fogyasszon, ha ezt nem m├Īs terh├®re teszi! Az es├®lyegyenl┼æs├®g lehet┼æs├®g├®t mi magunk vessz├╝k el azzal, hogy ├®vtizedek ├│ta hitegetj├╝k magunkat az egalitarianizmus elv├®nek fenntarthat├│s├Īg├Īr├│l val├│s szerkezeti ├Ītalakul├Īsok ├®s jelent┼æs forr├Īsb┼æv├Łt├®s n├®lk├╝l, mik├Čzben az elm├║lt 20-30 ├®v alatt ugyanolyan piaci viszonyok mellett voltunk-vagyunk k├®nytelenek fenntartani a saj├Īt eg├®szs├®g├╝gyi rendszer├╝nket, mint b├Īrki m├Īs a vil├Īgon. Csak m├Īsok, ellent├®tben vel├╝nk, legal├Ībb ┼æszint├®n bevallj├Īk a v├Īltoz├Īs sz├╝ks├®gess├®g├®t, pr├│b├Īlkoznak ├®s keresik a megold├Īst...
Megk├®sett diagn├│zis, hossz├║ v├Īr├│list├Īk a k├®palkot├│ diagnosztik├Īban
qaly | 2013-01-04 18:17:13
Egyre t├Čbb bar├Ītom, ismer┼æs├Čm ker├╝l abba a helyzetbe, hogy egy-egy k├®palkot├│ vizsg├Īlatra (CT, MR, PET, s┼æt, ma m├Īr az ultrahang eset├®n is) csak hossz├║ h├│napok m├║lva kap id┼æpontot, aminek k├Čvetkezt├®ben - ha teheti - mag├Īnint├®zm├®nyt keres fel a vizsg├Īlat elv├®gz├®se c├®lj├Īb├│l. Teszi ezt ├║gy (ahogy kor├Ībbi posztomban is ├Łrtam), hogy k├Čzben term├®szetesen fizeti a k├Čtelez┼æ t├Īrsadalombiztos├Łt├Īst is. A probl├®m├Īnak ez az egyik, p├®nz├╝gyi aspektusa. Nagyobb aggodalomra ad okot az, hogy milyen m├®rt├®kben halad el┼ære azok betegs├®ge, akik k├®nytelenek kiv├Īrni a sorukat. Mind a j├│- mind term├®szetesen a rosszindulat├║ megbeteged├®sek eset├®n visszaford├Łthatatlan k├Īrokat okozhat t├Čbb h├│napnyi k├®sedelem, nem csak a beteg sz├Īm├Īra, de s├║lyos pluszk├Člts├®get okozva k├®s┼æbb az eg├®szs├®gkassz├Īnak is.
Az ok(ok). A v├Īr├│list├Īk kialakul├Īs├Īban alapvet┼æen n├®h├Īny egyszer┼▒ t├®nyez┼æ j├Ītszik szerepet, persze a k├®p mindig ├Īrnyaltabb, de maradjunk az egyszer┼▒ okokn├Īl. Legszerencs├®sebb helyzetben nem p├®nz├╝gyi okok miatt alakul ki v├Īr├│lista, csup├Īn a sz┼▒k├Čs kapacit├Īsok miatt "torl├│dnak fel" a betegek. Ez a helyzet beruh├Īz├Īsokkal, a kapacit├Īsok b┼æv├Łt├®s├®vel bizonyos id┼æ alatt megoldhat├│. Szerencs├®tlenebb helyzet a forr├Īshi├Īny, amely el┼æid├®zhet v├Īr├│list├Īkat sz┼▒k├Čs kapacit├Īs ok├Īn is, de megfelel┼æ kapacit├Īsok mellett is, ha a m┼▒k├Čdtet├®sre, az infrastrukt├║ra kihaszn├Īl├Īs├Īra nincs megfelel┼æ keret. Itthon a k├®t ut├│bbi ok "kever├®k├®vel" van dolgunk. A helyzet legegyszer┼▒bb szeml├®ltet├®se v├®gett ├Čsszegy┼▒jt├Čttem n├®h├Īny EU tagorsz├Īg, illetve az Egyes├╝lt ├üllamok adatait a CT, MR ├®s PET berendez├®sek sz├Īm├Īt illet┼æen ( berendez├®sek sz├Īma/1 milli├│ f┼æ, 2010, OECD ). Mind a CT, mind az MR, mind pedig a PET berendez├®sek tekintet├®ben igen szomor├║ haz├Īnk helyzete, a technikai felszerelts├®g rossz ├®s elavult.
J├│l l├Īthat├│ teh├Īt a lemarad├Īsunk, ├®s ├®rthet┼æ a hosszas v├Īrakoz├Īsi id┼æ is. A "gond" csak az, hogy az egyre inform├Īltabb ├®s tudatosabb betegek, mint egyre jobban inform├Īlt "v├Īs├Īrl├│k" az eg├®szs├®g├╝gyet is egyre ink├Ībb szolg├Īltat├Īs jelleg┼▒ juttat├Īsk├®nt fogj├Īk fel, nem pedig valamely csod├Īlatos, misztikus kegyk├®nt, felismerve azt, hogy a t├Čbb h├│napos v├Īrakoz├Īs, majd a k├│rh├Īzban t├Čbb ├│r├Īs ├╝cs├Črg├®s ├®s a k├®tes hangnem t├Īvolr├│l sem tekinthet┼æ norm├Īlisnak vagy eur├│painak. Ez k├╝l├Čn├Čsk├®pp a k├®palkot├│ diagnosztika ter├╝let├®n seg├Łtette el┼æ a mag├Īnszolg├Īltat├Īsok elterjed├®s├®t, k├Čsz├Čnhet┼æen annak, hogy a mag├Īnszolg├Īltat├│k ezen a szakter├╝leten fogadhatnak OEP-finansz├Łrozott beteget is, amit a viszonylagosan j├│ finansz├Łroz├Īs ok├Īn term├®szetesen meg is tesznek. A val├│di piaci verseny hi├Īnya miatt azonban ├®rdemi min┼æs├®gi verseng├®s sajnos egyel┼ære nem alakult ki. Ahogy kor├Ībban is eml├Łtettem aki megteheti a TB fizet├®se mellett ├®s ellen├®re elmegy t├Čbb t├Łzezer forint├®rt mag├Īnszolg├Īltat├│hoz, hogy id┼æben ├®s kultur├Īltabb k├Čr├╝lm├®nyek k├Čz├Čtt jusson eredm├®nyhez. Aki pedig k├®nytelen kiv├Īrni azt a n├®h├Īny h├│napot annak (ha val├│ban beteg) id┼æk├Čzben biztosan romlik az ├Īllapota, ├®s ez a k├®sleked├®s sokszorosan bosszulja majd meg mag├Īt a finansz├Łroz├│ sz├Īm├Īra is egy j├│val k├Člts├®gesebb ├®s hosszadalmasabb ter├Īpia form├Īj├Īban.
 Sokan j├Īrnak, j├Īrunk mind gyakrabban privatiz├Īlt, mag├Īnk├®zben l├®v┼æ szakrendel┼ækbe, n├®h├Īny szakm├Īban, mint p├®ld├Īul a n┼ægy├│gy├Īszat kifejezetten elterjedt form├Īja ez a betegell├Īt├Īsnak. A priv├Īt, for-profit eg├®szs├®g├╝gyi ell├Īt├Īs term├®szetes jelens├®g, a vil├Īgon m├Īshol is megjelenik, betegek ├®s szolg├Īltat├│k egyar├Īnt el┼ænyh├Čz jutnak ├Īltala. Itthon olykor viszont n├®h├Īny alapvet┼æ gond mer├╝l fel...
Sokan j├Īrnak, j├Īrunk mind gyakrabban privatiz├Īlt, mag├Īnk├®zben l├®v┼æ szakrendel┼ækbe, n├®h├Īny szakm├Īban, mint p├®ld├Īul a n┼ægy├│gy├Īszat kifejezetten elterjedt form├Īja ez a betegell├Īt├Īsnak. A priv├Īt, for-profit eg├®szs├®g├╝gyi ell├Īt├Īs term├®szetes jelens├®g, a vil├Īgon m├Īshol is megjelenik, betegek ├®s szolg├Īltat├│k egyar├Īnt el┼ænyh├Čz jutnak ├Īltala. Itthon olykor viszont n├®h├Īny alapvet┼æ gond mer├╝l fel...
1. a kett┼æs finansz├Łroz├Īs: amennyiben "fizet┼æs" eg├®szs├®g├╝gyi szolg├Īltat├│t vesz├╝nk ig├®nybe soha ne mutassunk be TAJ-k├Īrty├Īt! Sz├Īmos priv├Īt szolg├Īltat├│n├Īl elk├®rik a beteg TAJ-k├Īrty├Īj├Īt, holott ez az irat egy ├Īltalunk fizetett m├Īsik (├Īllami) biztos├Łt├│val k├Čt├Čtt meg├Īllapod├Īsunk "bizony├Łt├®ka", seg├Łts├®g├®vel az ├Īllami int├®zm├®nyek ├Īltal biztos├Łtott szolg├Īltat├Īsokat vehetj├╝k ig├®nybe, ehhez a priv├Īt szolg├Īltat├│nak semmi k├Čze! V├®geredm├®nyk├®nt pedig sz├Īmos esetben az ├Īltalunk fizetett d├Łjon fel├╝l a mag├Īnszolg├Īltat├│ az OEP-el k├Čt├Čtt szerz┼æd├®s ├®s a TAJ-sz├Īmunk alapj├Īn az eg├®szs├®g├╝gyi alapb├│l ├║jabb ├Čsszeget zsebel be.
2. a megfelel┼æ k├Čzpontos├Łtott, standardiz├Īlt szakmai min┼æs├®g-ellen┼ærz├®s hi├Īnya: ez term├®szetesen nem azt jelenti, hogy az egyes szolg├Īltat├│k, mag├Īnrendel┼æk ne feleln├®nek a hivatalos min┼æs├®gv├®delmi vagy higi├®niai el┼æ├Łr├Īsoknak. Ellenben viszont a szigor├║an vett szakmai kontroll jelenleg v├®lem├®nyem szerint nem megfelel┼æen biztos├Łtott, a betegek szakmai ├®rdekv├®delme legal├Ībbis hi├Īnyos. El├®g ehhez az egyik legink├Ībb kedvelt, viszonylag j├│l finansz├Łrozott, ├®s ez├®rt sok helyen "kiszervezett" szakm├Īt, a (for-profit) k├®palkot├│ diagnosztik├Īt felhozni p├®ldak├®nt; a c├®l a min├®l t├Čbb OEP finansz├Łrozott, illetve "fizet┼æs" beteg vizsg├Īlata adott id┼æn bel├╝l, a legkevesebb k├Člts├®ggel. V├®geredm├®nyben pedig ez ├│hatatlanul min┼æs├®groml├Īshoz vezet, aminek csakis a beteg issza meg a lev├®t, ak├Īr fizet, ak├Īr nem.
3. az egyik legnagyobb gond pedig v├®lem├®nyem szerint az, hogy a lakoss├Īg, annak ellen├®re, hogy fizeti a biztos├Łt├Īst (legal├Ībbis az a k├Čzel 4 milli├│ lakos...) egyre ink├Ībb r├Ī van k├®nyszer├Łtve arra, hogy mag├Īnszolg├Īltat├Īsokat vegyen ig├®nybe, azaz kett┼æs finansz├Łroz├Īs folyik az ├Īgazatban; hi├Ība fizet, a volumenkorl├Ītoz├Īs miatt egyszer┼▒en nem jut hozz├Ī az ell├Īt├Īshoz. Od├Īig jutottunk, hogy h├│napokat kell v├Īrni egy endokrinol├│giai szakrendel├®sre, egy aspir├Īci├│s citol├│giai vizsg├Īlatra (onkol├│giai diagnosztik├Īra), vagy a k├®palkot├│ diagnosztik├Īra. Mire a diagn├│zis fel├Īll, a ter├Īpia k├Člts├®ge j├│ esetben sokszoros, rossz esetben pedig m├Īr k├®s┼æ... Lassan m├Īr a fekv┼æbeteg szakell├Īt├Īsban is megjelenik a kereslet a "fizet┼æs" szolg├Īltat├Īsokra (a nagyobb k├Člts├®gek ellen├®re).
Persze sz├Īmos probl├®m├Īt lehetne m├®g felvetni az itthoni, egyel┼ære el├®g esetlegesen ├®s ├Ītl├Īthatatlanul m┼▒k├Čd┼æ priv├Īt eg├®szs├®g├╝gyi szolg├Īltat├│i "h├Īl├│zattal" kapcsolatban. J├│magam nem vagyok a mag├Īnszolg├Īltat├Īsok ellen, s┼æt, emellett az ├Īllami eg├®szs├®g├╝gy mellett sajnos mind nagyobb sz├╝ks├®g├®t l├Ītom, ├®s hiszem, hogy a mag├Īnbiztos├Łt├Īsok t├®rnyer├®s├®vel egyre nagyobb szerepet is fog kapni a k├®rd├®s. Pont emiatt ├®rzem s├╝rget┼ænek hogy egy ├Ītl├Īthat├│, j├│l szab├Īlyozott ├®s mindenki sz├Īm├Īra vil├Īgos hat├Īrok ment├®n fel├®p├╝lt eg├®szs├®g├╝gyi mag├Īnszolg├Īltat├│i rendszer t├Īruljon el├®nk. Ez mind a szolg├Īltat├│k, mind a biztos├Łt├│k, mind a betegek j├│l felfogott ├®rdeke, a piacba vetett bizalom ├®s biztons├Īg├®rzet n├®lk├╝l m├®g az eml├Łtett k├®nyszer├Łt┼æ t├®nyez┼æk ellen├®re is elk├®pzelhetetlen tartom, hogy megjelenjen a mag├Īnbiztos├Łt├Īsok ir├Īnti megfelel┼æ kereslet.
