A k├®rd├®s sajnos egyre ink├Ībb k├Člt┼æi. A medicalonline.hu tette k├Čzz├® azt a Budapesti Teljes├Łtm├®nymenedzsment Kutat├│k├Čzpont ├Īltal k├®sz├Łtett tanulm├Īnyt, melyben azt vizsg├Īlt├Īk, hogy az egyes magyarorsz├Īgi kist├®rs├®gek "eg├®szs├®g├╝gyi javakat" ├®rint┼æ (egy├®bk├®nt igen elt├®r┼æ) fogyaszt├Īsa milyen ├Čsszef├╝gg├®st mutat az adott ter├╝let demogr├Īfiai, t├Īrsadalmi-szoci├Īlis jellemz┼æivel. El┼ære lel├Čv├Čm a csattan├│t: az ├®g vil├Īgon semmilyet. Az ├│ri├Īsi ter├╝leti k├╝l├Čnb├Čz┼æs├®gek ellen├®re ugyanis semmilyen re├Īlis magyar├Īzat (├®rtsd logikus, val├│s eg├®szs├®g├╝gyi indok) nincs az anom├Īli├Īra.
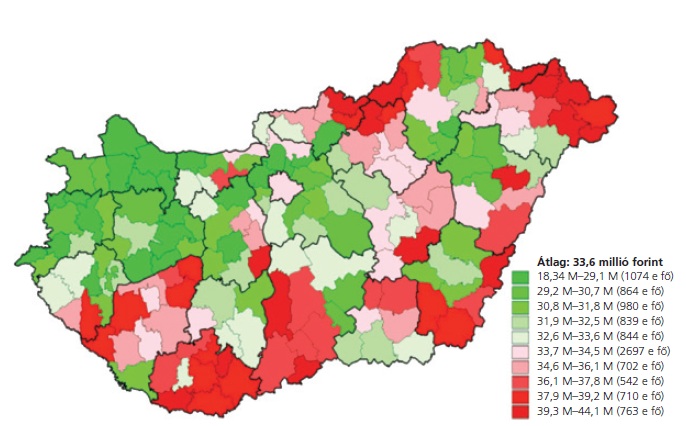 Kist├®rs├®gi "t├║lfogyaszt├Īs" - piros sz├Łnnel az ├Ītlagt├│l val├│ nagyobb elt├®r├®s, az ell├Īt├Īsra jut├│ k├Člts├®gek lak├│hely szerint, nem pedig az ell├Īt├│hely szerint sz├Īmolva (Budapesti Teljes├Łtm├®nymenedzsment Kutat├│k├Čzpont)
Kist├®rs├®gi "t├║lfogyaszt├Īs" - piros sz├Łnnel az ├Ītlagt├│l val├│ nagyobb elt├®r├®s, az ell├Īt├Īsra jut├│ k├Člts├®gek lak├│hely szerint, nem pedig az ell├Īt├│hely szerint sz├Īmolva (Budapesti Teljes├Łtm├®nymenedzsment Kutat├│k├Čzpont)
A tanulm├Īny szerz┼æi szerint mintegy 60 milli├Īrd forint folyik el az eg├®szs├®g├╝gyben tiszt├Īzatlan indik├Īci├│k ment├®n, azaz a fekv┼æbeteg-ell├Īt├Īsra sz├Īnt teljes kassza mintegy h├║sz sz├Īzal├®k├Īnak felhaszn├Īl├Īsa teljesen f├╝ggetlen a val├│s sz├╝ks├®gletekt┼æl. Mi id├®zheti el┼æ ezt a v├Īratlan(?) helyzetet?
Az akt├Łv fekv┼æbeteg-ell├Īt├Īs finansz├Łroz├Īsa ├║n. HBCS-k (homog├®n betegs├®gcsoport) alapj├Īn t├Črt├®nik, ez azt jelenti, hogy egy-egy fekv┼æell├Īt├Īst az OEP megfelel┼æ csoportokba rendez, majd ez alapj├Īn fizet egy bizonyos ├Čsszeget a k├│rh├Īz sz├Īm├Īra. Ez prospekt├Łv finansz├Łroz├Īst jelent, az ell├Īt├Īs k├Člts├®geit tulajdonk├®ppen el┼ære meghat├Īrozz├Īk (egy elvi ├Ītlag├®rt├®ket figyelembe v├®ve az adott beavatkoz├Īsra vonatkoztatva), majd maga a kifizet├®s term├®szetesen retrospekt├Łve folyik a lejelentett „teljes├Łtm├®ny” ut├Īn. Az int├®zm├®nyek teh├Īt a lejelentett esetek ut├Īn kapj├Īk a t├®r├Łt├®st, melyeket feloszthatunk nagy vonalakban s├╝rg┼æss├®gi, m┼▒t├®tes, nem m┼▒t├®tes ├®s „sz├Čv┼ædm├®nyes” kateg├│ri├Īkra. ├ültal├Īnoss├Īgban tal├Īn elmondhat├│, hogy min├®l dr├Īg├Ībb egy beavatkoz├Īs, min├®l t├Čbb a v├Īratlan sz├Čv├Čdm├®ny, vagy plusz (v├Īratlan) vizsg├Īlatra van sz├╝ks├®g, ann├Īl vesztes├®gesebb az adott eset, hisz az ├Ītlagnak kalkul├Īlt finansz├Łroz├Īst├│l val├│ elt├®r├®se is ann├Īl nagyobb lesz, ezzel azonban a prospekt├Łve meghat├Īrozott HBCS finansz├Łroz├Īs m├Īr nem sz├Īmol. A legt├Čbb k├Člts├®get term├®szetesen a nem m┼▒t├®tes esetekn├®l lehet visszafogni, hisz itt kiss├® szabadabban sp├│rolhat az int├®zm├®ny az ├Ītlagfinansz├Łroz├Īshoz k├®pest, m├Łg a m┼▒t├®tes esetekben a m┼▒szer-, hum├Īner┼æforr├Īs- m┼▒t┼æfelhaszn├Īl├Īs stb. k├Čtelez┼æen felmer├╝l┼æ k├Člts├®gk├®nt jelennek meg, ├Łgy a beavatkoz├Īsok nagy r├®sze - k├Čsz├Čnhet┼æen a sz┼▒k├Čs finansz├Łroz├Īsnak - ├│hatatlanul vesztes├®ges lesz. Vegy├╝nk p├®ld├Īul egy v├Īllalkoz├Īst, mely havonta egymilli├│ forintos leh├Łvhat├│ k├Člts├®gvet├®ssel rendelkezik, a v├Īllalat fix k├Člts├®geinek nagy r├®sz├®t pedig a szem├®lyi r├Īford├Łt├Īsok ├®s a k├Čz├╝zemi d├Łjak jelentik, egyebekben v├Īlaszthat n├®h├Īny j├│sz├Īg termel├®se k├Čz├Čtt, melyeknek el┼æ├Īll├Łt├Īsi k├Člts├®ge, teh├Īt forr├Īsig├®nye k├╝l├Čnb├Čz┼æ, r├Īad├Īsul van olyan term├®k, f┼æk├®nt a dr├Īg├Ībbak, amely ut├Īn kevesebbet kap, mint amennyibe az neki ker├╝lt. Az egymilli├│ forintos keret leh├Łv├Īsa a v├Īllalat sz├Īm├Īra teh├Īt ├║gy c├®lszer┼▒, hogy a profitot hoz├│ term├®keket termelje, ha lehet r├Īad├Īsul n├®mi anyag sp├│rol├Īssal, k├╝l├Čnben m├®g a fix k├Člts├®geit sem fogja tudni fedezni. Ugyanerre az anal├│gi├Īra: adott teh├Īt egy k├Člts├®gvet├®si int├®zm├®ny, melynek finansz├Łroz├Īs├Īt a neki meg├Łt├®lt TVK hat├Īrozza meg (az ├®ves TVK, b├Īr minim├Īlis v├Īltoz├Īst enged, de alapvet┼æen 1/12-ed r├®szekre osztott az ├®v sor├Īn); a beavatkoz├Īsok ut├Īn j├Īr├│ finansz├Łroz├Īs lesz az a sz├╝ks├®gletekt┼æl f├╝ggetlen ├Čszt├Čnz┼ærendszer, mely az ell├Īt├Īsok ar├Īny├Īt, alakul├Īs├Īt meghat├Īrozza. A szolg├Īltat├│ induk├Īlta kereslet pedig kiv├Īl├│ asszisztenci├Īt jelent ehhez a rendszerhez; a keresletet, teh├Īt a betegek orvoshoz fordul├Īsi kedv├®t ├®s ar├Īny├Īt az inform├Īci├│s asszimetria ├®s a paternalisztikus berendezked├®s teszi lehet┼æv├®. T├Čbbek k├Čz├Čtt ez is k├Čzrej├Ītszik abban, hogy ├│ri├Īsi t├║lfogyaszt├Īs alakulhat ki egyes r├®gi├│kban, mely v├®gs┼æ soron csup├Īn az int├®zm├®nyek t├║l├®l├®s├®t szolg├Īlja (nem hib├Īztatava ├®rte mag├Īt az int├®zm├®nyt!). R├Īad├Īsul - a rendszer jelleg├®b┼æl ad├│d├│an, hisz a finansz├Łroz├Īs minden szinten vesztes├®ges – a t├║lfogyaszt├Īs jelent┼æs r├®sze az ell├Īt├│rendszer legdr├Īg├Ībb szintj├®n, az akt├Łv fekv┼æbeteg-ell├Īt├Īsban realiz├Īl├│dik akkor is, amikor azt szakmai szempontok nem indokoln├Īk; a nehezebb, ├Čsszetettebb ├®s dr├Īg├Ībb esetek ell├Īt├Īs├Īban az als├│bb szintek (alap- ├®s j├Īr├│beteg-szakell├Īt├Īs) ellen├®rdekeltt├® v├Īlnak. Az akt├Łv ├Īgyak sz├Īm├Īnak cs├Čkkent├®se pedig jelent┼æs bev├®telkies├®st jelenthet ├®s az adott int├®zm├®ny fennmarad├Īs├Īt vesz├®lyeztetheti.
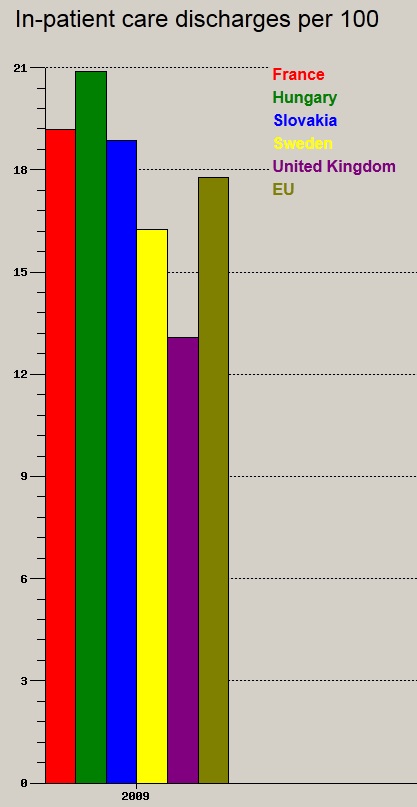
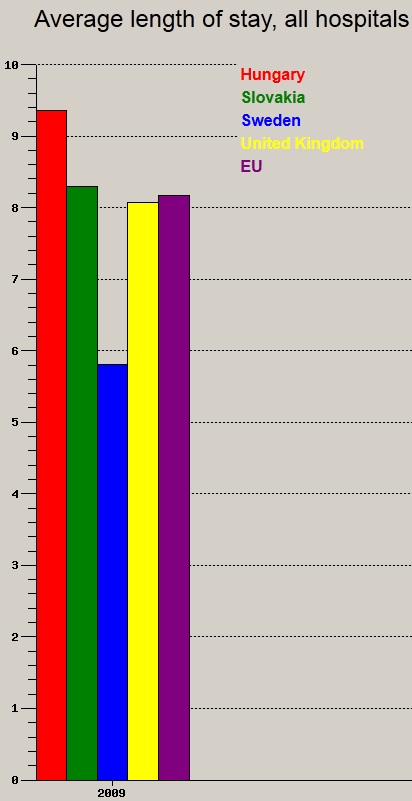
A fentiek f├®ny├®ben nem is csoda, hogy mind a k├│rh├Īzi elbocs├Īt├Īsok sz├Īm├Īban (teh├Īt a befekv├®sek sz├Īm├Īban), mind az ├Ītlagos bennfekv├®si id┼æben jelesked├╝nk (WHO adatb├Īzis, 2009):
V├®gs┼æ soron teh├Īt a tanulm├Īny is ugyanarra a t├®nyre vil├Īg├Łt r├Ī, amit m├Īr n├®h├Īny kor├Ībbi ├Łr├Īsomban is kiemeltem, t├Čbbek k├Čz├Čtt a hepatitis-ell├Īt├Īs kapcs├Īn kialakult anom├Īli├Īk eset├®ben is; nem a val├│s ig├®nyek ├®s sz├╝ks├®gletek alak├Łtj├Īk az ell├Īt├Īst, hanem maga a finasz├Łroz├Īs, ├®s ezzel egy├╝tt a rendszer- ├®s betegidegen ├®rdekek ├®s ├Čszt├Čnz┼æk. A hepatitis-├╝gy kapcs├Īn, a k├®sleked┼æ laborat├│riumi vizsg├Īlatok ok├Īn is olvashattuk az ombudsmani jelent├®sben: „Az ├Īllamtitk├Īr a GYEMSZI vizsg├Īlat├Īnak eredm├®ny├®t is rendelkez├®semre bocs├Ītotta, mely szerint a PCR vizsg├Īlatra t├Črt├®n┼æ v├Īrakoz├Īs oka els┼æsorban az, hogy a laborok ink├Ībb m├Īs, nyeres├®gesebb vizsg├Īlatokat v├®geznek el a rendelkez├®sre ├Īll├│ keret├╝k terh├®re.”
Ugyanez a jelen tanulm├Īnyban ├Łgy hangzik, imm├Īr ├Īltal├Īnos├Łtva:
„ • a beteg a l├Īb├Īval nem a sz├╝ks├®gleteirôl szavaz;
• term├®szetes beteg├║t nem l├®tezik, csak olyan, amit az int├®zm├®nyrendszer a maga ├®rdekei ment├®n kialak├Łt;
• az ell├Īt├Īsok egy r├®sz├®t az ell├Īt├│rendszer saj├Īt maga, a saj├Īt fenntart├Īsa ├®rdek├®ben gener├Īlja.”!
Alapvet┼æ strukt├║r├Īlis ├Ītalak├Łt├Īsokra (az alap- ├®s j├Īr├│beteg-szakell├Īt├Īs meger┼æs├Łt├®se) ├®s a finansz├Łroz├Īsi politika ├Ītszab├Īs├Īra (a beavatkoz├Īsok val├│s ├Īr├Īnak t├®r├Łt├®se, k├Člts├®ghat├®konys├Īgi t├Črekv├®sekkel ├®s j├Īr├│beteg-ell├Īt├Īsi ├Čszt├Čnz┼ækkel) lenne sz├╝ks├®g ahhoz, hogy az egy├®bk├®nt is sz┼▒k├Čs forr├Īsokat val├│ban hat├®konyan tudjuk felhaszn├Īlni. A val├│di sz├╝ks├®gleteket mutat├│ betegutak addig nem tudnak kialakulni, am├Łg a rendszer ├Čnmag├Īnak gener├Īlja azokat.
